El síncope es una pérdida de la conciencia y la pérdida de la estabilidad postural a corto plazo, seguida de un retorno espontáneo de la conciencia al nivel neurológico basal previo sin necesidad de reanimación. La afección es causada por una interrupción transitoria del flujo sanguíneo cerebral que puede ser benigna o estar relacionada con una afección subyacente potencialmente mortal. El síncope no es una entidad patológica distinta; más bien, es un síntoma de otro proceso patológico, ya sea un proceso de una enfermedad transitoria o más establecida. El síncope puede ir acompañado de otros síntomas, como mareo, diaforesis, palpitaciones, náuseas, sensación de calor o frío y visión borrosa. El diagnóstico incluye la evaluación detallada de antecedentes, examen físico, electrocardiografía, ecocardiografía, pruebas de provocación (prueba de mesa basculante) o imagenología de la vasculatura presuntamente causante. En muchos casos, no se encuentra una etiología definida. El tratamiento se basa en la etiología subyacente y puede incluir contra maniobras físicas, suspensión de los medicamentos, reanimación con volumen, transfusión de sangre y/o intervenciones cardiacas o vasculares.
Última actualización: Jun 1, 2022
El síncope es una pérdida de la conciencia transitoria y autolimitada causada por un flujo sanguíneo cerebral inadecuado que da como resultado una perfusión cerebral inadecuada.
El presíncope (también conocido como casi síncope) es parte del espectro del síncope.
Independientemente de la causa subyacente, el síncope es una manifestación de hipoperfusión a la corteza cerebral (bilateral) o al sistema de activación reticular.
La hipotensión ortostática se define por una caída en la presión arterial sistólica ≥ 20 mm Hg o taquicardia refleja > 20 latidos por minuto con cambios posturales (e.g., falla o insuficiencia de la respuesta refleja autonómica).
Depleción de volumen:
Disfunción autonómica:
El síncope relacionado con los medicamentos generalmente está relacionado con la ortostasis o un efecto sobre la función cardiovascular.
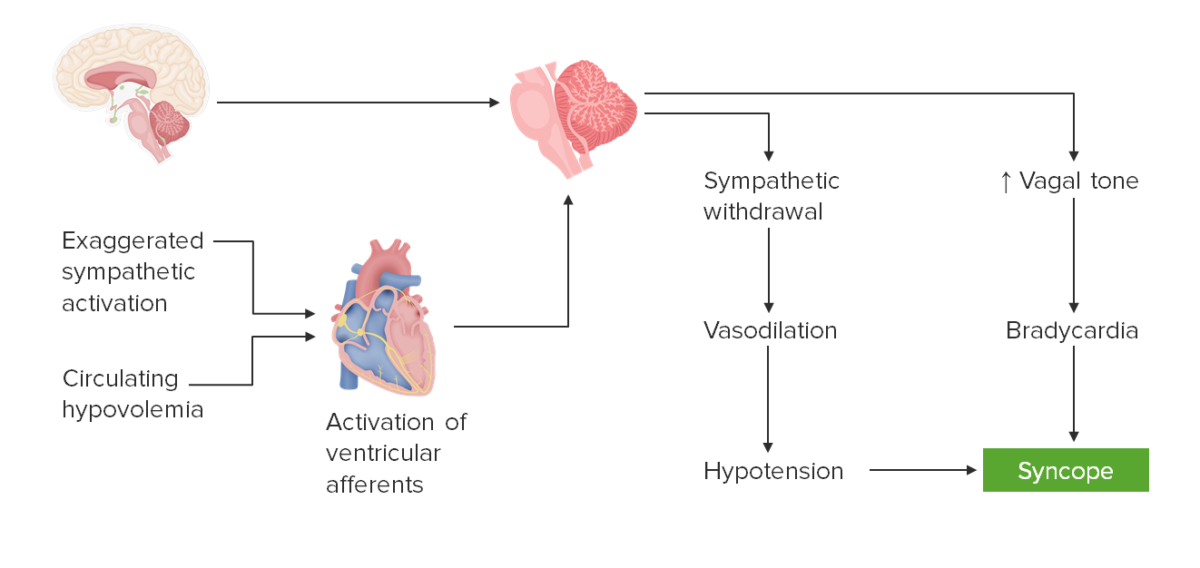
Dinámica del síncope neurocardiogénico (también conocido como vasovagal, reflejo o mediado neuralmente):
Normalmente, el corazón y el SNC proporcionan información hemodinámica al tronco encefálico, que luego equilibra el tono simpático y parasimpático para mantener la perfusión.
Una falla de este mecanismo, frente al estrés fisiológico, da como resultado un retiro paradójico del tono simpático simultáneo con un aumento de la descarga parasimpática.
La vasodilatación y la hipotensión relativa combinadas con bradicardia conducen a una mala perfusión cerebral y síncope.
Causas del síncope “SVNCOPE” (en inglés) son;
Los siguientes síntomas se asocian con síncope o presíncope inminente:
Ciertas presentaciones sugieren etiologías más graves del síncope:
La etiología de aproximadamente la ½ de los casos de síncope sigue sin determinarse a pesar de un estudio exhaustivo. Es imperativo descartar etiologías que amenacen la vida, como síncope cardíaco, embolia pulmonar, hemorragia subaracnoidea y pérdidas sanguíneas.
El ECG está indicado para todos los pacientes que presentan síncope, independientemente de la etiología sospechada. La monitorización del ECG debe continuar durante toda la estancia en la sala de emergencias o en el hospital. Los hallazgos notables pueden incluir:
Gran parte del tratamiento del síncope será específico de la etiología confirmada o sospechada. Debido a que la etiología específica del síncope a menudo no se diagnostica, aquí se analizan las medidas generales.
Esto incluye contramaniobras físicas, tales como:
Síncope reflejo: síncope del seno carotídeo:
Hipotensión ortostática:
Urgencias cardiacas:
Urgencias cerebrovasculares:
Urgencias hemorrágicas: