La sangre fluye a través del corazón, las arterias, los capilares y las venas en un circuito cerrado y continuo. El flujo es el movimiento del volumen por unidad de tiempo. El flujo se ve afectado por el gradiente de presión y la resistencia que encuentra el fluido entre 2 puntos. La resistencia vascular es la oposición al flujo, causada principalmente por la fricción de la sangre contra las paredes de los vasos. La resistencia vascular está directamente relacionada con el diámetro del vaso (los vasos más pequeños tienen mayor resistencia). La presión arterial media (PAM) es la presión arterial sistémica promedio y está directamente relacionada con el gasto cardíaco (GC) y la resistencia vascular sistémica (RVS). La RVS y la PAM se ven afectadas por la anatomía vascular, así como por una serie de factores locales y neurohumorales.
Última actualización: Jul 28, 2022
Contenido
La ley de Ohm es una fórmula básica importante en física. Se puede utilizar una derivación de la ley de Ohm para calcular el flujo sanguíneo.
Flujo: volumen de fluido que pasa por un punto por unidad de tiempo:
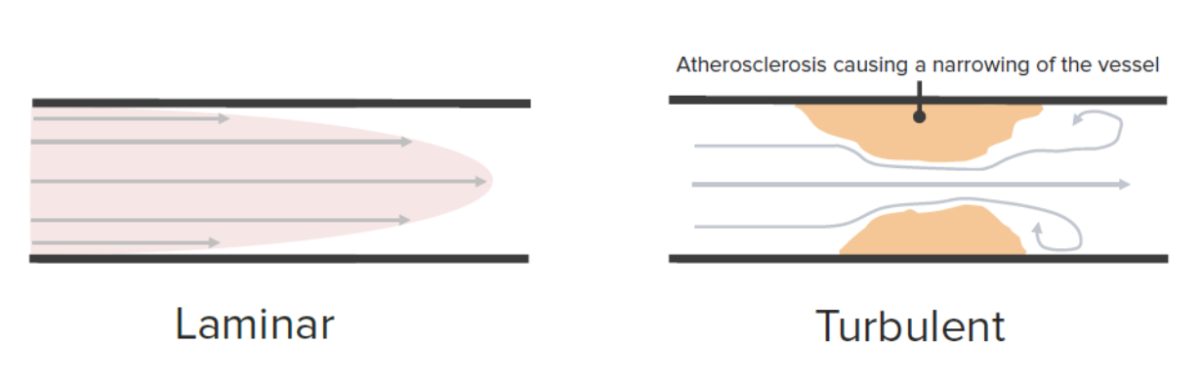
Flujo laminar versus turbulento:
En los vasos de paredes lisas, la sangre se mueve por flujo laminar. La sangre se mueve más rápido en el centro del vaso donde hay menos resistencia. En los vasos ateroscleróticos con paredes irregulares, el flujo sanguíneo es turbulento.
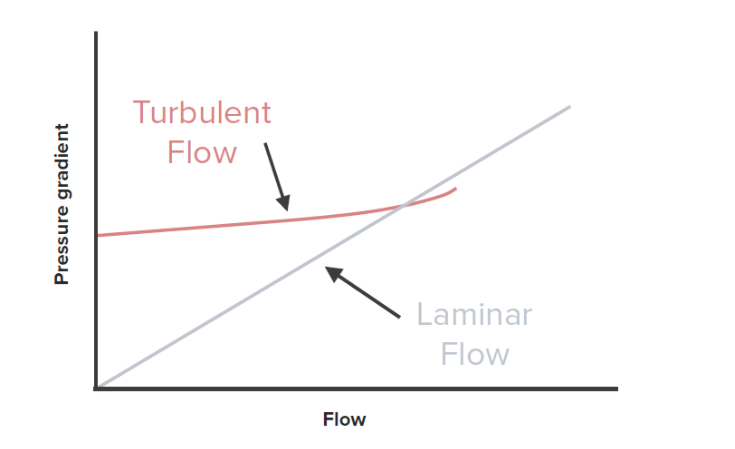
Flujo versus gradiente de presión:
La resistencia vascular es desproporcionadamente mayor en los vasos con flujo turbulento en comparación con los vasos con flujo laminar.
Resistencia: fuerza que se opone al flujo:
ΔP: diferencia de presión entre 1 punto y otro
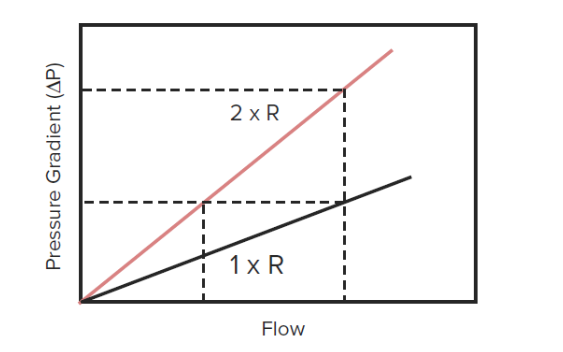
Presión como una función de flujo y la resistencia:
La presión está directamente relacionada con el flujo y la resistencia. A medida que aumenta el flujo o la resistencia, la presión aumenta proporcionalmente.
ΔP (gradiente de presión) = R (resistencia) x F (flujo)
Capacitancia: cantidad que un recipiente puede estirarse sin aumentar significativamente la presión:
La presión arterial media es la presión arterial sistémica promedio.
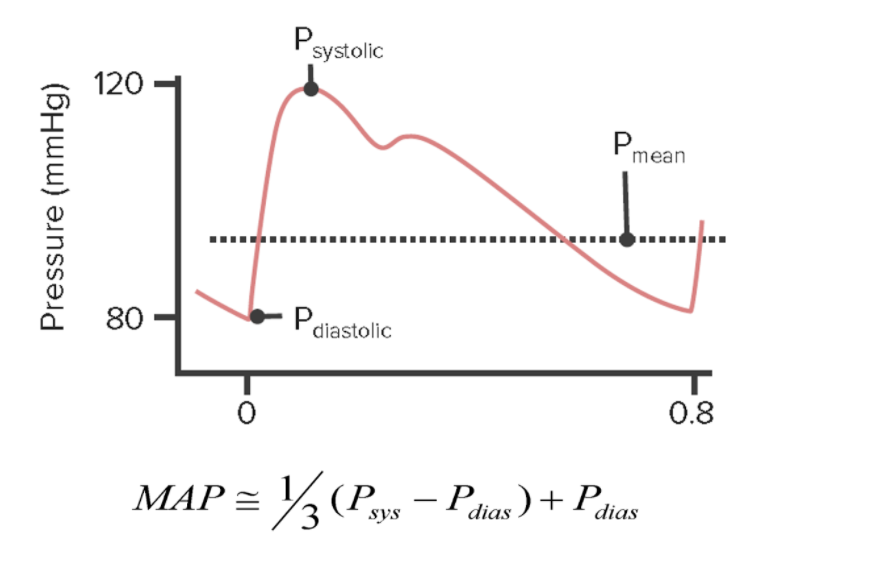
Presión arterial intravascular media a lo largo del ciclo cardíaco
MAP: presión arterial media (por sus siglas en inglés)
P: presión
sys: sistólica
dias: diastólica
La presión arterial media se ve afectada principalmente por el GC y la RVS:
GC = frecuencia cardíaca x volumen sistólico:
La resistencia vascular sistémica se ve afectada principalmente por:
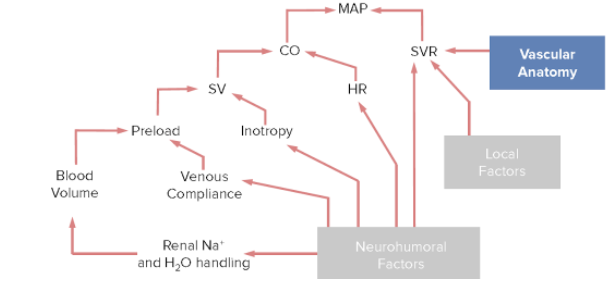
Factores que afectan la presión arterial media
MAP: presión arterial media (por sus siglas en inglés)
CO: gasto cardíaco (por sus siglas en inglés)
SVR: resistencia vascular sistémica (por sus siglas en inglés)
SV: volumen sistólico (por sus siglas en inglés)
HR: frecuencia cardíaca (por sus siglas en inglés)
La anatomía vascular tiene efectos significativos en la RVS, que afecta directamente a la PAM.
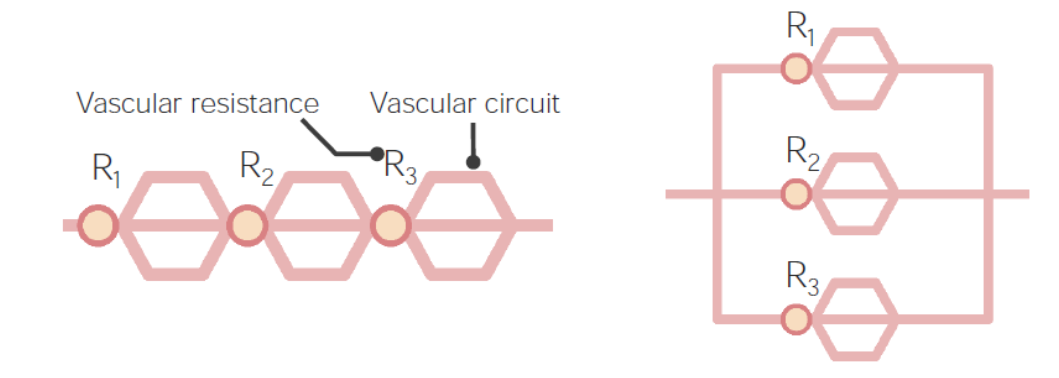
Izquierda: un circuito vascular en serie con 3 puntos de resistencia diferentes
Derecha: un circuito vascular en paralelo
Los vasos tienen:
Distribución de la presión:
Las células endoteliales que recubren los vasos sanguíneos pueden secretar una serie de factores que provocan vasodilatación o vasoconstricción. Cambiar el radio del vaso cambia la RVS, que cambia entonces la PAM.
Los factores neurohumorales pueden afectar tanto al GC como a la RVS e incluyen:
Los factores neurohumorales (principalmente a través del sistema nervioso autónomo) pueden afectar la capacitancia venosa, lo que puede afectar la precarga y, como resultado, el GC y la PAM:
La información que se presenta a continuación explica los factores que determinan la presión arterial y cómo se mueve la sangre por todo el cuerpo. Los temas fundamentales son importantes para comprender cómo y por qué el cuerpo se adapta a diferentes situaciones para mantener una adecuada perfusión.