La hipersensibilidad tipo III, también conocida como hipersensibilidad mediada por inmunocomplejos, se produce cuando los anticuerpos y los antígenos forman inmunocomplejos en la circulación y se depositan en tejidos susceptibles. El sistema del complemento desencadena la respuesta inmune, lo que provoca reclutamiento de leucocitos y lesión de los tejidos. No existe un único síndrome clínico para esta hipersensibilidad. Los síntomas reflejan la afectación de múltiples sistemas orgánicos en función de los lugares de depósito de inmunocomplejos. La evaluación diagnóstica depende en gran medida de los antecedentes e incluye pruebas de laboratorio, imagenología y biopsia del órgano afectado. El tratamiento consiste en eliminar o evitar los agentes ofensivos y, en condiciones severas, glucocorticoides o terapia inmunosupresora.
Última actualización: Nov 23, 2024
Formación de inmunocomplejos: inmunocomplejo formado por la unión de antígeno y anticuerpo
Depósito de inmunocomplejos
La deposición de inmunocomplejos depende de:
Reacción inflamatoria de inmunocomplejos
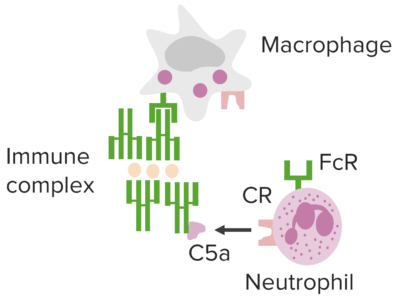
Vías mediadas por inmunocomplejos subyacentes a la hipersensibilidad tipo III.
Imagen por Lecturio.Las manifestaciones se ven afectadas por la vía de entrada, el(los) lugar(es) de depósito de inmunocomplejos y la persistencia del(los) antígeno(s).
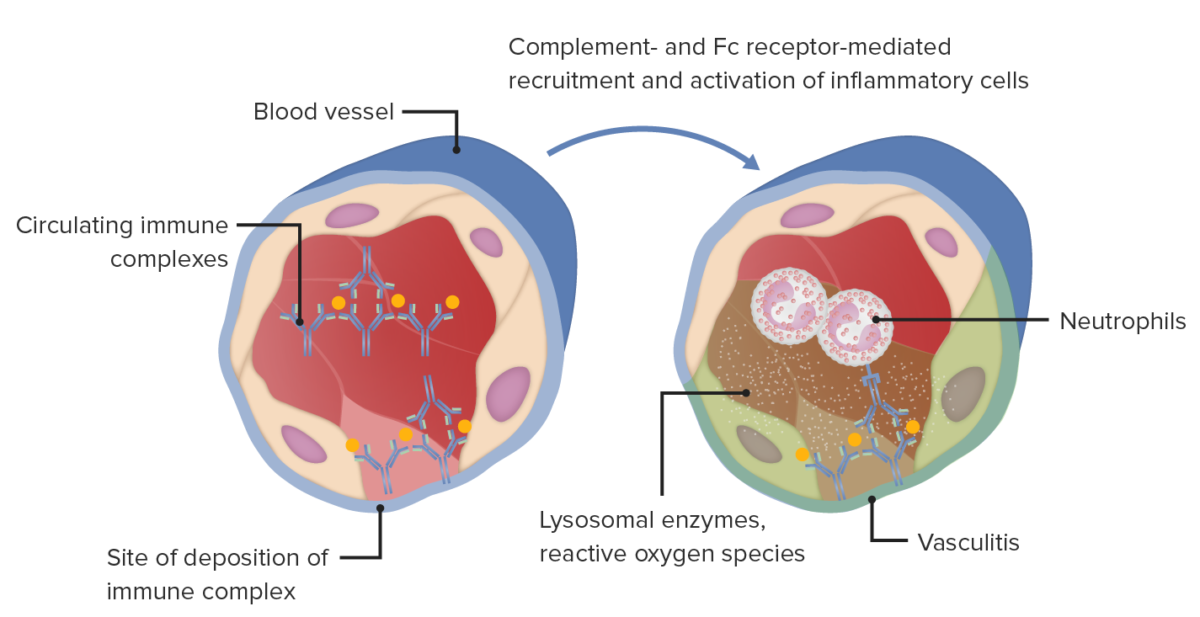
Lesión tisular mediada por inmunocomplejos de hipersensibilidad tipo III en la pared de vasos sanguíneos, vasculitis, que se asocia a diversas afecciones.
Imagen por Lecturio.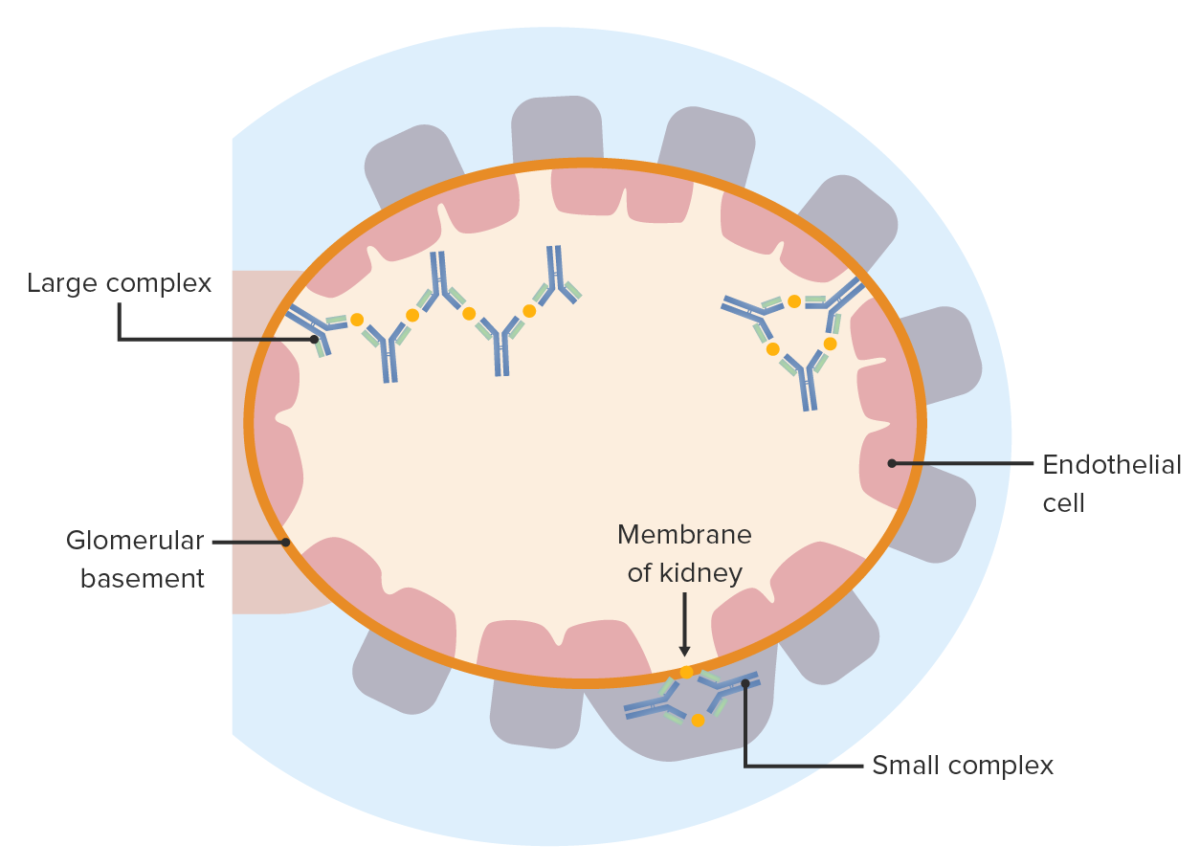
Enfermedad por inmunocomplejos: Los complejos antígeno-anticuerpo se depositan a ambos lados de la membrana basal glomerular. Estos provocan una reacción inflamatoria y causan una lesión glomerular.
Imagen por Lecturio.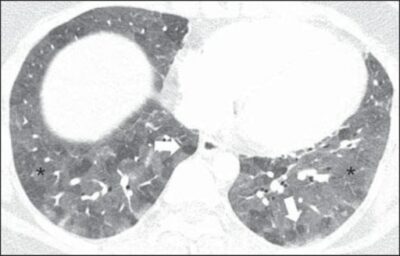
Una paciente de 27 años con antecedente de exposición al moho. TC de alta resolución del tórax (ventana pulmonar) a nivel de los lóbulos inferiores muestra extensas opacidades en vidrio esmerilado (asteriscos), con focos superpuestos de atrapamiento aéreo lobular (flechas).
Imagen: “Hypersensitivity Pneumonitis” por Torres PP, Moreira MA, Silva DG, da Gama RR, Sugita DM, Moreira MA. Licencia: CC BY 4.0