La púrpura trombótica trombocitopénica (PTT) es una enfermedad potencialmente mortal debida a una deficiencia congénita o adquirida de ADAMTS-13, una metaloproteinasa que escinde los multímeros del factor Von Willebrand (FVW). Los grandes multímeros agregan entonces un exceso de plaquetas, lo que provoca una trombosis microvascular y un aumento del consumo de plaquetas. La presentación clínica puede consistir en trombocitopenia, anemia hemolítica, hematuria, síntomas gastrointestinales, síntomas neurológicos y afectación renal. El diagnóstico se establece sobre la base de una combinación de síntomas clínicos y pruebas de laboratorio. La púrpura trombótica trombocitopénica es una emergencia médica y casi siempre es mortal si no se inicia rápidamente el tratamiento adecuado. El tratamiento de emergencia incluye el intercambio de plasma y las terapias inmunosupresoras.
Última actualización: Jul 14, 2022
La púrpura trombótica trombocitopénica es una microangiopatía trombótica causada por la deficiencia de ADAMTS-13, una proteasa que escinde el FVW.
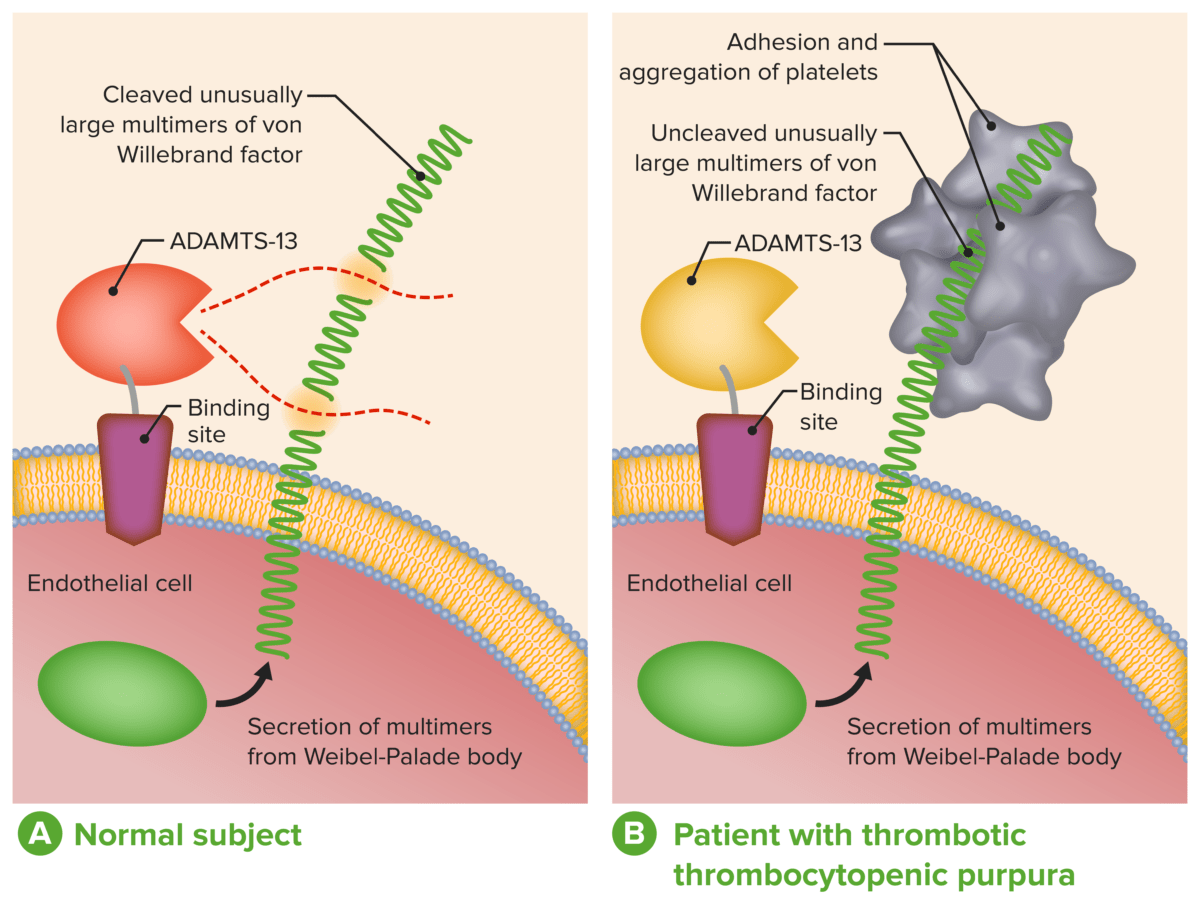
ADAMTS-13 en el diagnóstico y tratamiento de las microangiopatías trombóticas:
A: Función fisiológica normal de ADAMTS-13
B: La ausencia o la severa reducción de la actividad de ADAMTS-13 en pacientes con PTT impide el desdoblamiento oportuno de multímeros inusualmente grandes del FVW durante su secreción por las células endoteliales..
La clásica pentada de PTT:
Manifestaciones sistémicas-orgánicas:
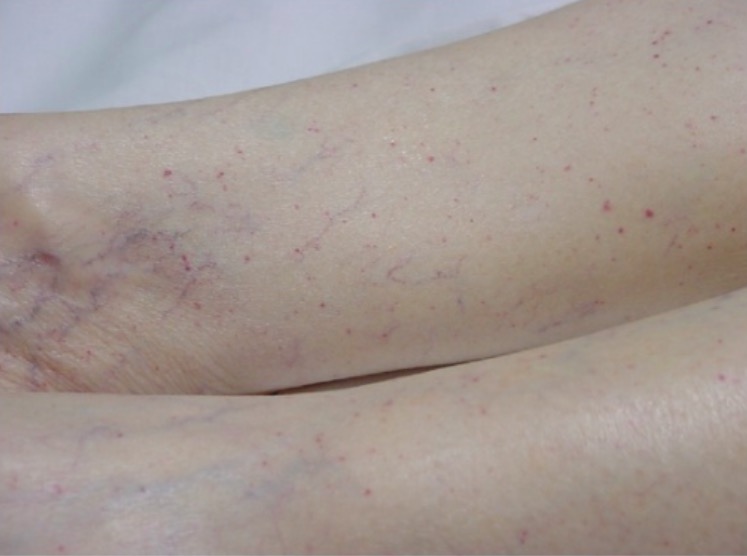
Típica erupción petequial en las extremidades inferiores del paciente
Imagen: “Typical petechial rash” por Department of Emergency Medicine, University of Florida, Gainesville, FL 32610, USA. Licencia: CC BY 3.0A diferencia de la PTT adquirida, la PTT congénita no se presenta con episodios agudos.
Los síntomas suelen ser leves, vagos y continuos:
Las exacerbaciones graves y potencialmente mortales son más probables durante 2 períodos de la vida:
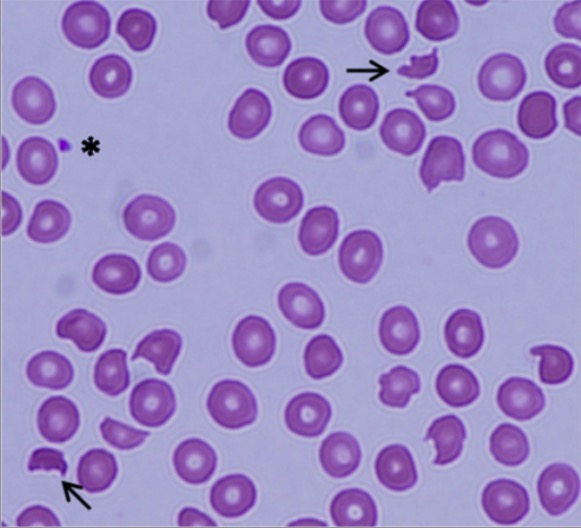
Púrpura trombótica trombocitopénica (PTT):
Frotis de sangre periférica que muestra esquistocitos (flechas) y una marcada disminución del número de plaquetas, lo que indica una anemia hemolítica microangiopática
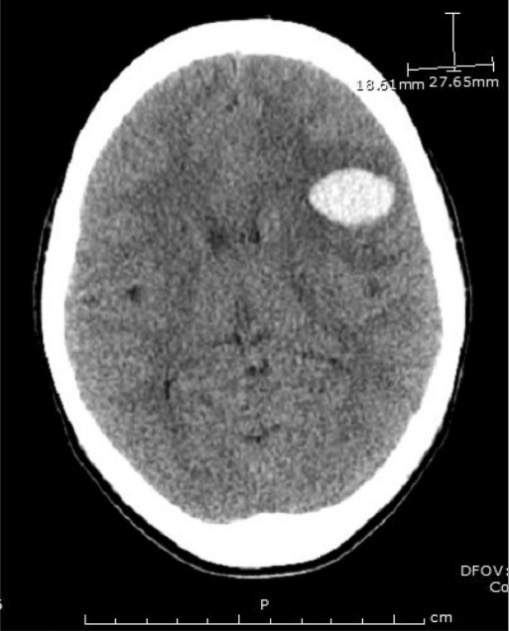
TC craneal en un paciente que muestra la mayor de dos hemorragias frontoparietales
Imagen: “Emergent head CT demonstrating the larger of two frontoparietal hemorrhages” por Divisions of Infectious Disease, The George Washington University, School of Medicine and Health Sciences, Washington, DC, USA. Licencia: CC BY 3.0La puntuación PLASMIC predice la probabilidad de PTT en presencia de esquistocitos en el frotis de sangre.
Criterios PLASMIC (1 punto por cada uno):
Puntuación: