El penfigoide ampolloso y el pénfigo vulgar son dos enfermedades autoinmunes ampollosas distintas. En el penfigoide ampolloso, los autoanticuerpos atacan los hemidesmosomas que conectan los queratinocitos epidérmicos con la membrana basal. Este ataque da lugar a ampollas subepidérmicas grandes y tensas. En el pénfigo vulgar, los autoanticuerpos atacan las proteínas desmosómicas, que conectan los queratinocitos entre sí. Este ataque da lugar a una afección más grave, potencialmente mortal, con ampollas frágiles y flácidas, generalmente con una importante afectación de las mucosas. El diagnóstico se realiza con una biopsia y una tinción de inmunofluorescencia para identificar y localizar los anticuerpos. El tratamiento implica inmunosupresión con corticosteroides y otros agentes inmunomoduladores ahorradores de esteroides.
Última actualización: Jun 19, 2025
Penfigoide ampolloso:
Pénfigo vulgar:
| Penfigoide bulloso | Pénfigo vulgar | |
|---|---|---|
| Incidencia por año | 6–13 por cada millón | 0,1–0,5 por 100 000 |
| Edad | > 60 años | 40–60 años |
| Predominio del género | Mujeres = hombres | Mujeres = hombres |
| Predominio racial/étnico | Sin efecto | Más común en:
|
| Etiología | No se ha demostrado ninguna, pero sí varias asociaciones posibles:
|
Posibles asociaciones:
|
Tanto el penfigoide ampolloso como el pénfigo vulgar son enfermedades autoinmunes que atacan las conexiones de anclaje de los queratinocitos epidérmicos.
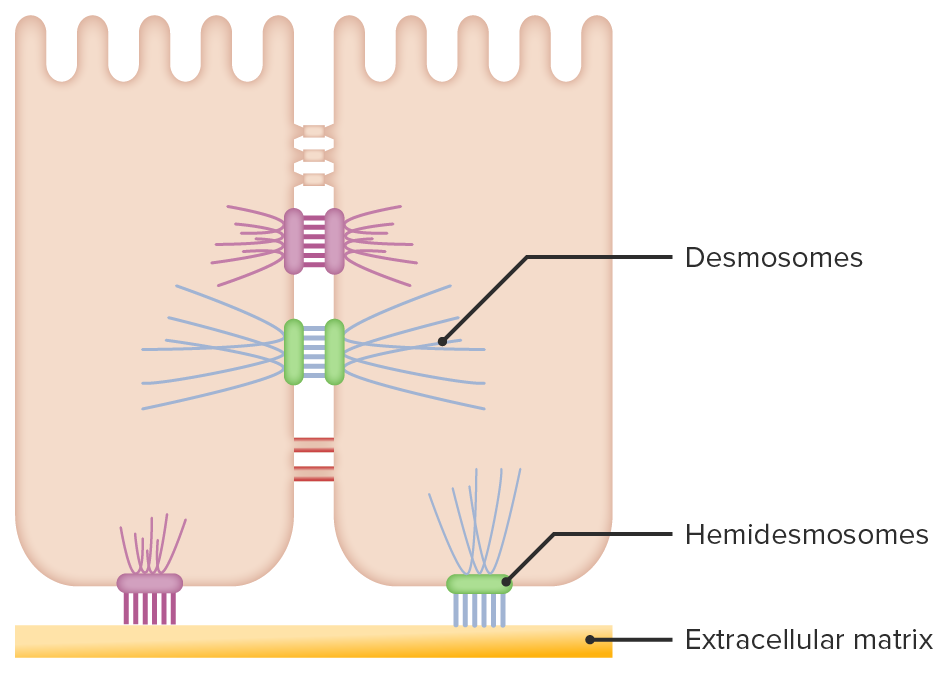
Conexiones de queratinocitos epidérmicos:
Los desmosomas conectan los queratinocitos entre sí, mientras que los hemidesmosomas anclan la capa basal de los queratinocitos a la membrana basal.
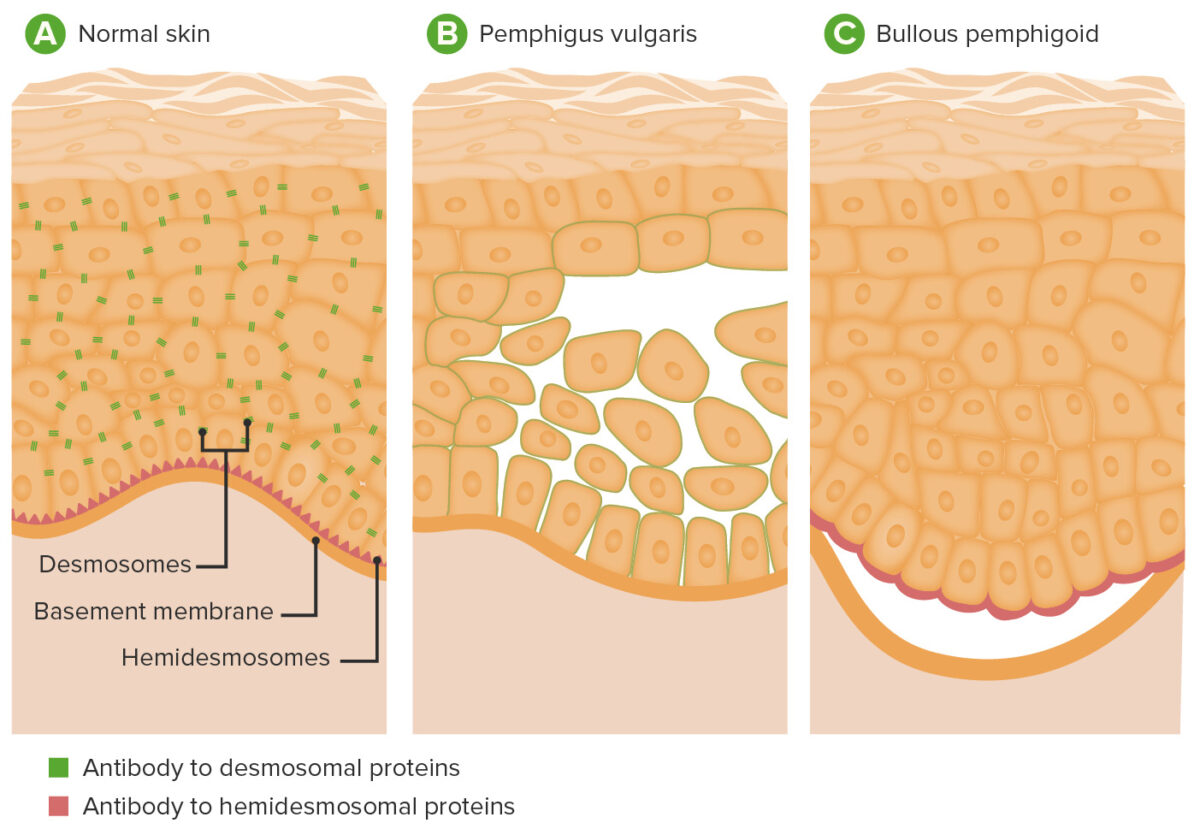
Fisiopatología del pénfigo vulgar y del penfigoide ampolloso:
A: Localización de desmosomas y hemidesmosomas en la epidermis
B: En el pénfigo vulgar, los anticuerpos contra la desmogleína provocan la disrupción de los desmosomas, causando acantólisis y ampollas en la epidermis.
C: En el penfigoide ampolloso, los anticuerpos contra las proteínas hemidesmosómicas provocan la separación de la epidermis de la dermis.
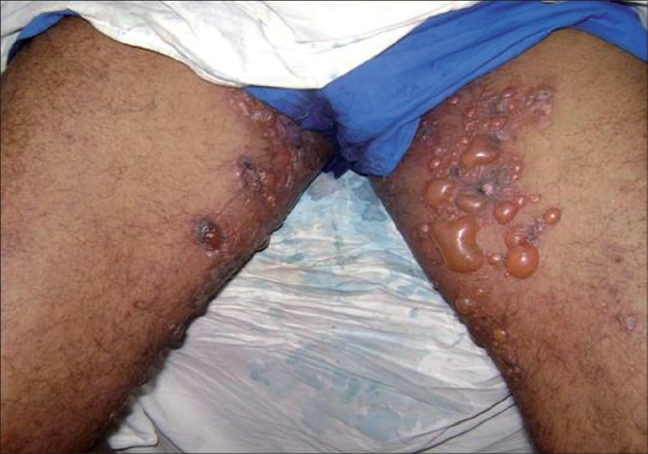
Hallazgos cutáneos en el penfigoide ampolloso:
Múltiples vesículas y bullas grandes y tensas en la ingle sobre una piel normal a ligeramente eritematosa
Hallazgos cutáneos en el penfigoide bulloso:
Múltiples bullas, con algunas que revelan erosiones húmedas después de la ruptura
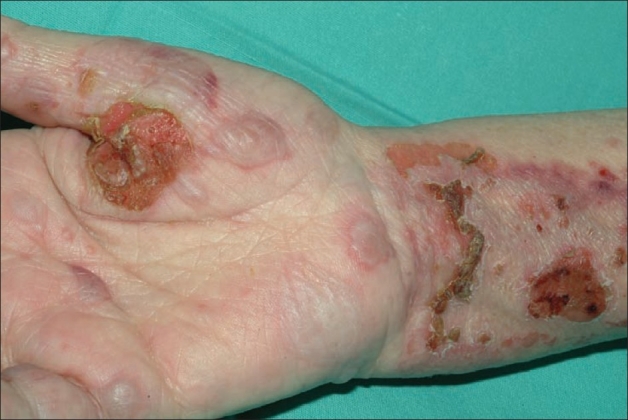
El pénfigo vulgar se caracteriza por la presencia de bullas con las siguientes propiedades:
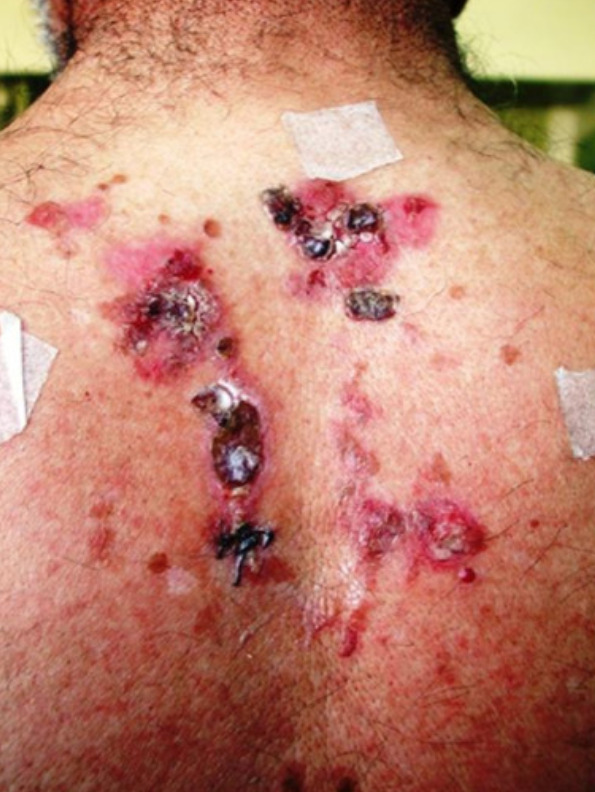
Hallazgos cutáneos en el pénfigo vulgar
Imagen: “Pemphigus Vulgaris Ulcer and Hemorrhagic Crust on the Trunk”, por Mohsen Masjedi, Ali Asilian, Zabihollah Shahmoradi, Parvin Rajabi Dehnavi y Bahareh Abtahi Naeini. Licencia: CC BY 3.0, editada por Lecturio.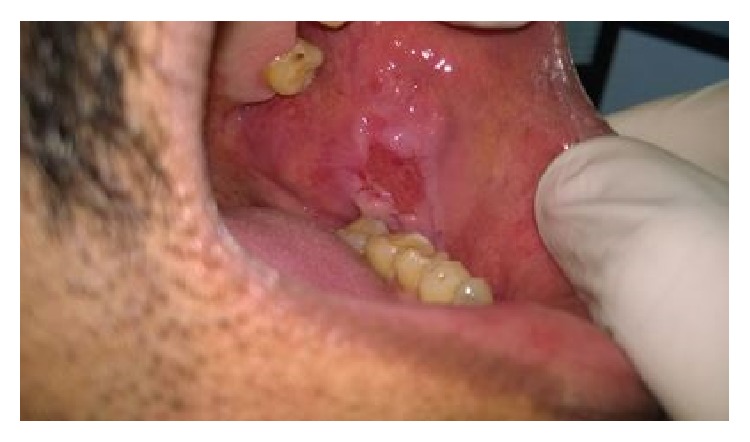
Erosión de la mucosa por pénfigo vulgar
Imagen: “Oral Lesions: The Clue to Diagnosis of Pemphigus Vulgaris” por Kuriachan D, Suresh R, Janardhanan M, Savithri V. Licencia: CC BY 3.0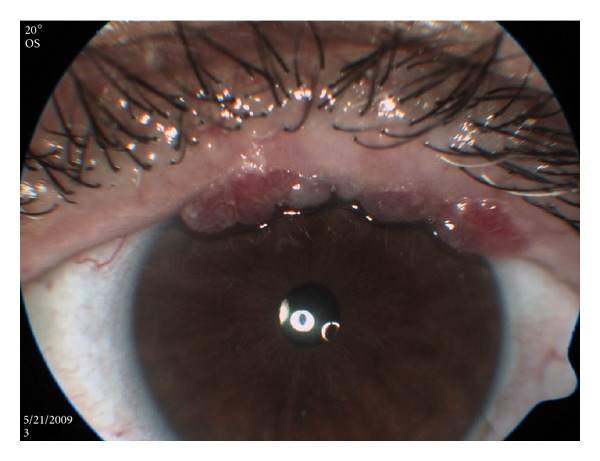
Hallazgos conjuntivales en el pénfigo vulgar
Imagen: “Multiple Conjunctival Papillomas of Eyelid Margins in Pemphigus vulgaris” por Avisar, I., Yassur, I., Kremer, I. Licencia: CC BY 3.0El diagnóstico implica la comprobación del signo de Nikolsky, biopsias para la histopatología de rutina y la inmunofluorescencia, y las pruebas de ensayo inmunoabsorbente ligado a enzimas (ELISA, por sus siglas en inglés).
| Prueba | Penfigoide ampolloso | Pénfigo vulgar |
|---|---|---|
| El signo de Nikolsky | Negativo | Positivo |
| Tinción de H&E |
|
|
| Inmunofluorescencia | Tinción lineal a lo largo de la membrana basal | Tinción dentro de la epidermis en un patrón reticular (en forma de red) |
| ELISA | Autoanticuerpos contra los antígenos del penfigoide ampolloso BP180 y BP230 | Autoanticuerpos contra DSG-1 y DSG-3 |
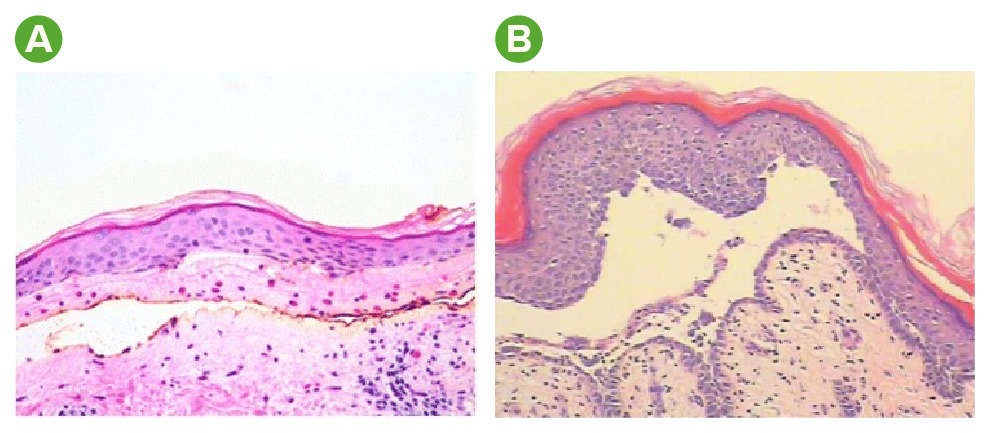
Hallazgos histológicos en el penfigoide ampolloso y el pénfigo vulgar:
A: La tinción de H&E en el penfigoide ampolloso revela una bulla subepidérmica y numerosos eosinófilos.
B: La tinción de H&E en el pénfigo vulgar revela una ampolla acantolítica suprabasal. Obsérvese el aspecto de hilera de lápidas (una capa de queratinocitos aún adherida a la membrana basal).
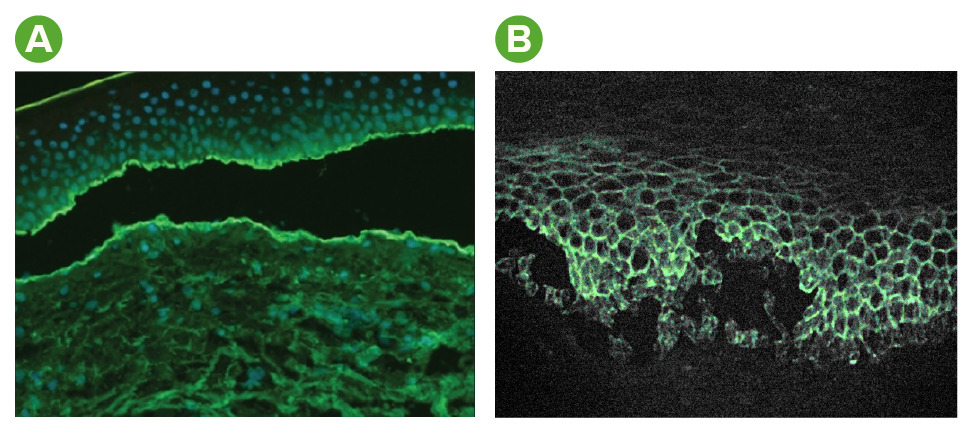
Hallazgos de inmunofluorescencia en el penfigoide ampolloso y el pénfigo vulgar:
R: En el penfigoide ampolloso, la tinción del complemento y los anticuerpos se produce en la unión dérmico-epidérmica.
B: En el pénfigo vulgar, la tinción de anticuerpos se produce dentro de la epidermis en un patrón reticular (en forma de red).
El objetivo de la terapia tanto para el penfigoide ampolloso como para el pénfigo vulgar es disminuir la producción de autoanticuerpos al tiempo que se minimizan los efectos secundarios inducidos por los medicamentos.