El paro cardíaco es el cese repentino y completo del gasto cardíaco con colapso hemodinámico. Los pacientes se presentan sin pulso, sin respuesta y apneicos. Los ritmos asociados a la parada cardíaca son la fibrilación/taquicardia ventricular, la asistolia o la actividad eléctrica sin pulso. El tratamiento del paro cardíaco comienza con el soporte vital básico (BLS, por sus siglas en inglés) cuando es extrahospitalario y el soporte vital cardíaco avanzado (ACLS, por sus siglas en inglés) cuando es intrahospitalario. El soporte vital básico comprende la comprobación del estado mental del paciente, la activación del sistema de respuesta a emergencias y la reanimación cardiopulmonar (RCP). Se debe utilizar un desfibrilador externo automático (DEA) cuando esté disponible. La RCP de alta calidad (con desfibrilación temprana en ritmos desfibrilables) es crucial para la supervivencia en caso de paro cardíaco. El soporte vital cardíaco avanzado incluye la RCP, el aseguramiento de las vías aéreas, la administración de medicamentos (como la epinefrina) y la identificación y el tratamiento de la causa del paro. Los cuidados posteriores a la parada cardíaca se producen tras el retorno de la circulación espontánea (RCE).
Última actualización: Jun 16, 2022
El paro cardíaco súbito es el cese brusco de la actividad cardíaca.
Las 5 Hs y las 5 Ts de las causas comunes y reversibles de paro cardiaco:
Hay cuatro ritmos cardíacos principales asociados al SCA. Estos ritmos se dividen en ritmos desfibrilables y no desfibrilables
Los ritmos desfibrilables suelen estar causados por una enfermedad cardíaca primaria (más comúnmente isquemia). Menos comúnmente, son causadas por condiciones sistémicas (alteraciones electrolíticas, toxinas, autoinmunidad).
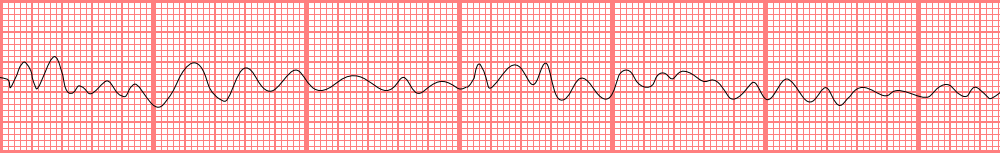
Fibrilación ventricular
Trazado de la FV que muestra la actividad eléctrica desorganizada que se origina en los ventrículos.
El ritmo es desfibrilable.
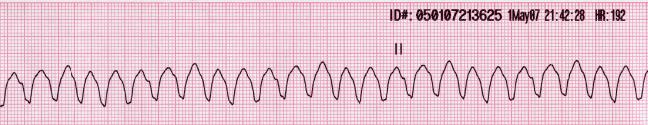
Taquicardia ventricular
Trazado de una TV que muestra un ritmo regular, de complejos anchos con una frecuencia superior a 100/min.
Este ritmo es un ritmo desfibrilable.
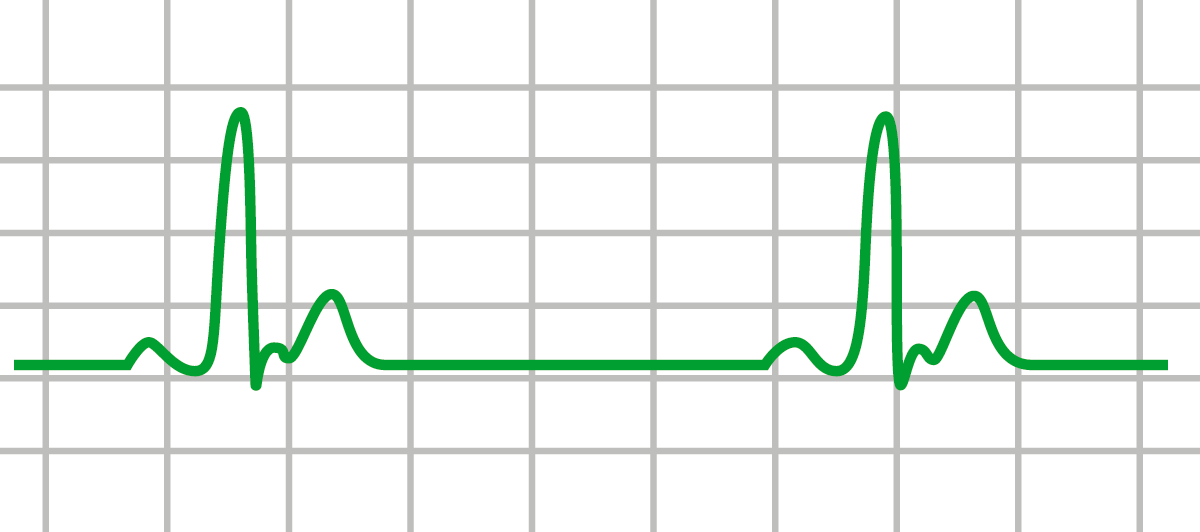
Actividad eléctrica sin pulso (AEP): ECG con un ritmo eléctrico organizado. En el examen, sin embargo, el paciente no tiene pulso
Imagen por Lecturio.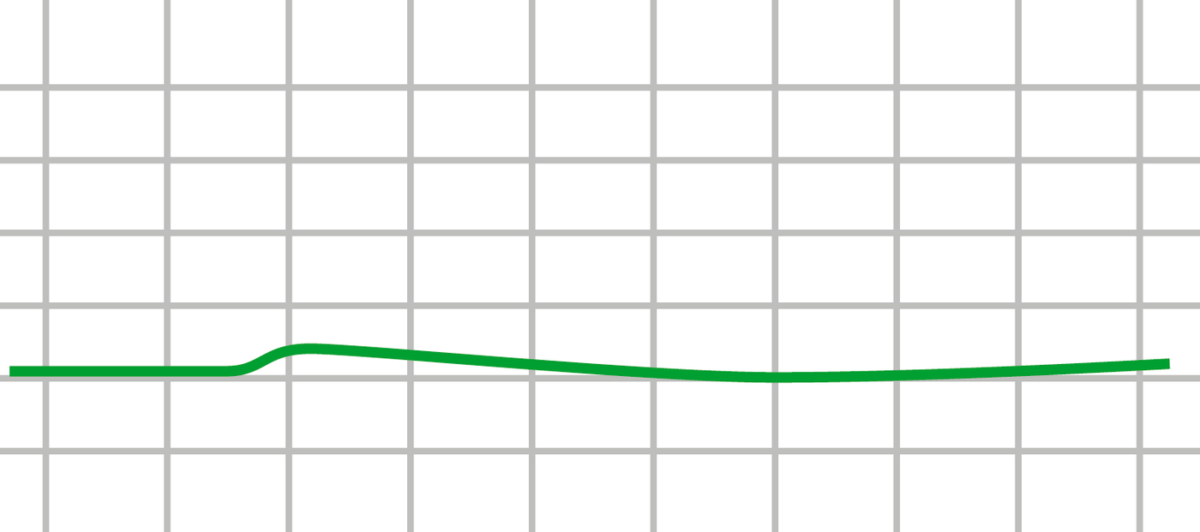
Asistolia: ECG de asistolia (línea plana) que muestra la ausencia de actividad eléctrica en el corazón
Imagen por Lecturio.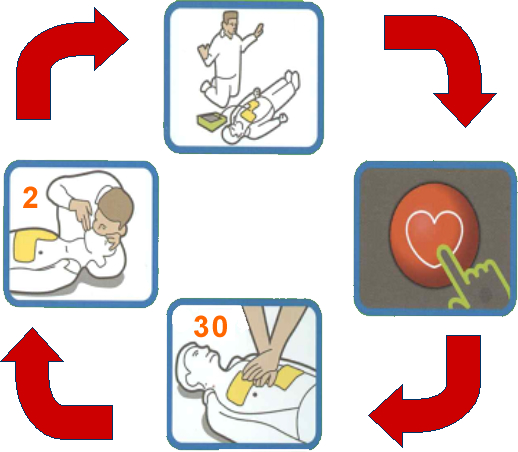
Ciclo general de RCP: (inicio: imagen inferior)
1. Al reconocer la parada cardíaca, realice 30 compresiones torácicas firmes.
2. Siga las compresiones con 2 respiraciones de rescate.
3. Cuando llegue un DEA, coloque las almohadillas en las zonas adecuadas.
4. Cuando el DEA lo indique, compruebe el ritmo y aplique la descarga cuando se le indique (después de asegurarse de que nadie está en contacto físico con el paciente).
Reanude el ciclo de RCP después de la administración de la descarga.
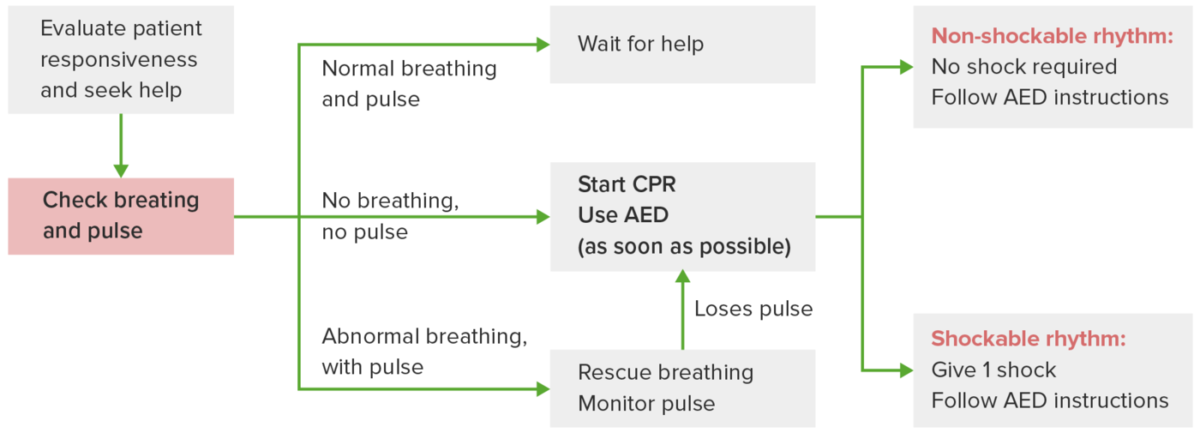
Diferentes escenarios que ilustran el uso del soporte vital básico (SVB o BLS) para adultos
Una vez que se reconoce un posible paro cardíaco, es necesario realizar una evaluación rápida. Si la respiración y el pulso son normales, vigile y permanezca con el paciente hasta que llegue la ayuda. Si hay una respiración anormal (jadeo) y un pulso normal, se recomiendan las respiraciones de rescate. Si se observa que no hay respiración ni pulso, inicie la reanimación cardiopulmonar y utilice el DEA lo antes posible, siguiendo las indicaciones. El ritmo no desfibrilable indica la continuación de la RCP. El ritmo desfibrilable indica la administración de una descarga y la necesidad de reanudar la RCP inmediatamente.
Abreviaturas:
DEA: desfibrilador externo automático
RCP: reanimación cardiopulmonar

Desfibrilación de acceso público
Dado que el paro cardíaco es una causa de muerte evitable, los programas de desfibrilación de acceso público garantizan la disponibilidad de los DEA para su uso inmediato por parte de los transeúntes cuando sea necesario.
Circulación, vía aérea, respiración es el mantra del soporte vital cardíaco avanzado. Desde 2010, el manejo se ha centrado en iniciar primero las compresiones torácicas para tratar la circulación, y después el acceso a la vía aérea y la respiración artificial.
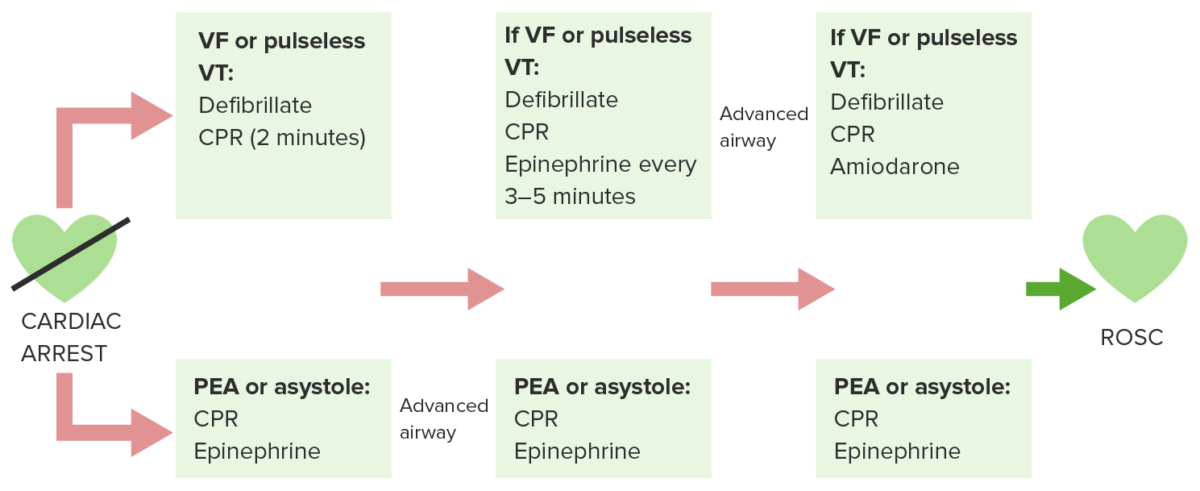
Diagrama de paro cardíaco en adultos
Al reconocer la parada cardíaca, se realiza una evaluación rápida de la respiración, el pulso y el ritmo (una vez que se dispone de un monitor cardíaco) y se inicia la reanimación cardiopulmonar (RCP). Desfibrilar los ritmos desfibrilables, la fibrilación ventricular (FV) o la taquicardia ventricular (TV) sin pulso. Si hay actividad eléctrica sin pulso/asístole, la RCP continúa. Simultáneamente a través del proceso, se obtiene un acceso intravenoso (o intraóseo) para administrar los medicamentos necesarios. La epinefrina intravenosa se administra cada 3 – 5 minutos.
Se realiza la intubación endotraqueal (vía aérea avanzada). Se monitoriza la capnografía de onda cuantitativa (que muestra el CO₂ exhalado). Si el CO₂ exhalado es bajo, reevalúe la calidad de la RCP.
El ciclo de pasos (desfibrilación y/o reanimación cardiopulmonar con mínima interrupción + soporte de la vía aérea → comprobación del ritmo, el pulso y la presión arterial → administración de medicación intravenosa) continúa hasta el retorno de la circulación espontánea (RCE). También se evalúa la continuación del ciclo si no hay RCE. Los signos de RCE son: pulso y presión arterial presentes, aumento abrupto y sostenido del nivel de CO₂ al final de la espiración (alrededor de ≥ 40 mm Hg) y ondas de presión arterial espontáneas con monitorización intraarterial.
Signos de retorno de la circulación espontánea
Criterios para dar por terminada la reanimación:
Los siguientes trastornos son causas de paro cardíaco: