Los ovarios son las gónadas pares del sistema reproductor femenino que contienen gametos haploides conocidos como ovocitos. Los ovarios están situados intraperitonealmente en la pelvis, justo posterior al ligamento ancho, y están conectados a la pared pélvica lateralmente por el ligamento suspensorio del ovario y al útero medialmente por el ligamento útero-ovárico. Estos órganos funcionan secretando hormonas (estrógeno y progesterona) y producen las células germinales femeninas (ovocitos), que son expulsadas y luego “capturadas” por las trompas de Falopio. La principal irrigación al ovario la proporciona la arteria ovárica, una rama directa de la aorta abdominal; la arteria ovárica se anastomosa con la rama ascendente de la arteria uterina, proporcionando un excelente flujo sanguíneo colateral.
Última actualización: Ene 11, 2024
Los ovarios son las gónadas femeninas, situados dentro de la pelvis como estructuras pares. Los ovarios contienen gametos haploides conocidos como ovocitos.
Semanas 5–10:
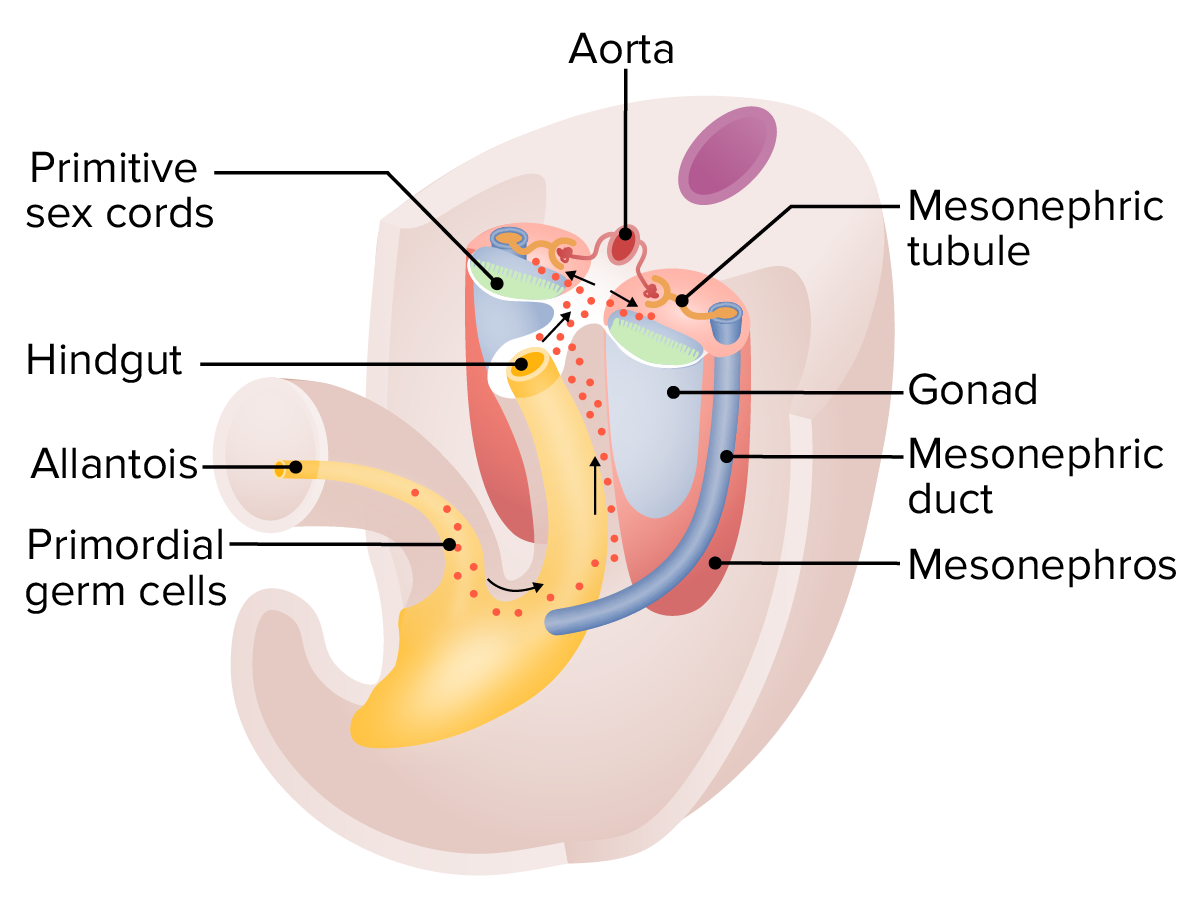
Migración de las células germinales primordiales en torno a las 5 semanas:
Estas células germinales comienzan como células del epiblasto y empiezan a desarrollarse dentro del saco vitelino. A continuación, las células migran por la alantoides, a lo largo del mesenterio dorsal del intestino posterior, y luego invaden las crestas gonadales, que comienzan a formar las gónadas tempranas.
Semanas 10–20:
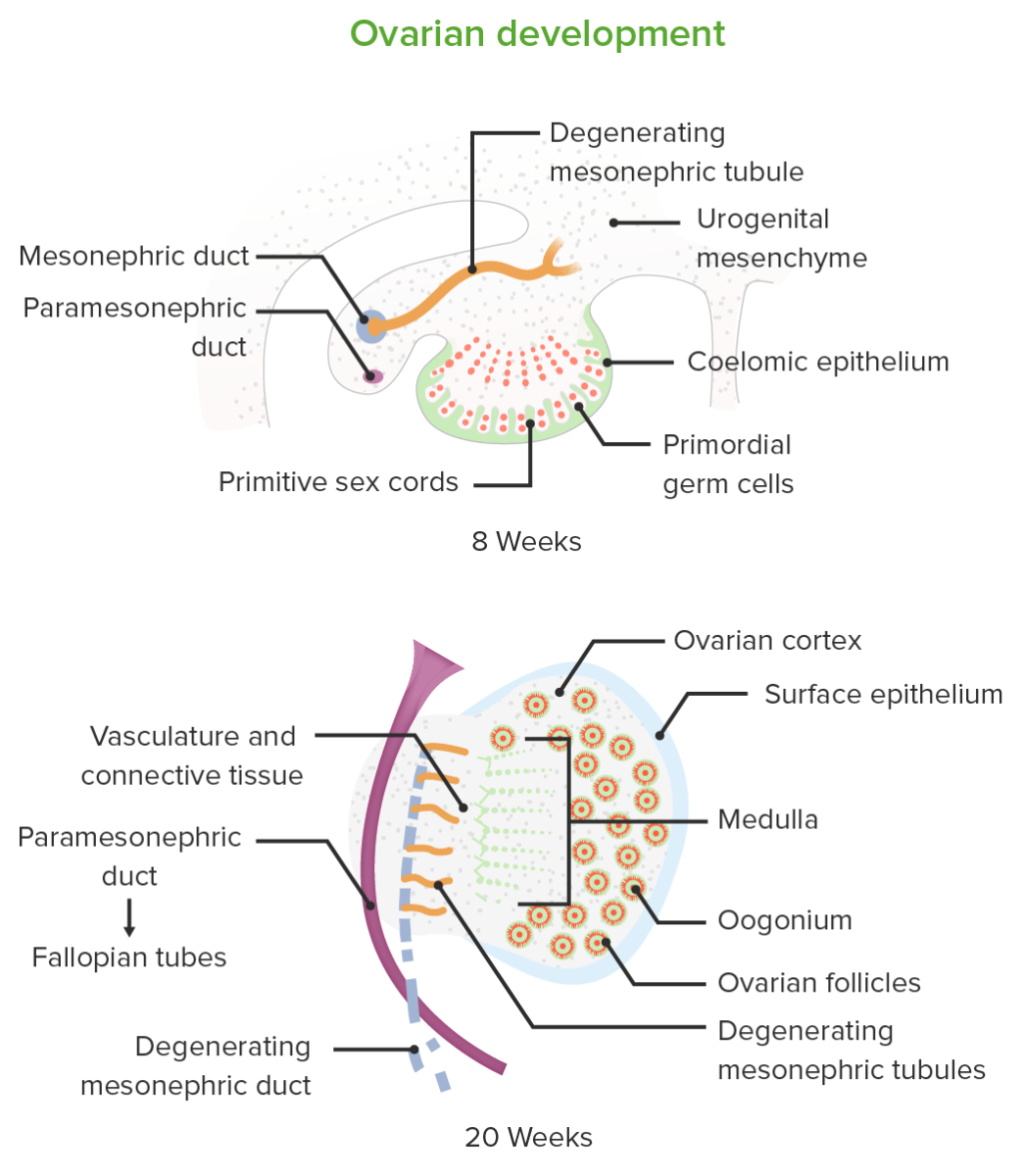
Desarrollo embrionario de los ovarios
Imagen por Lecturio.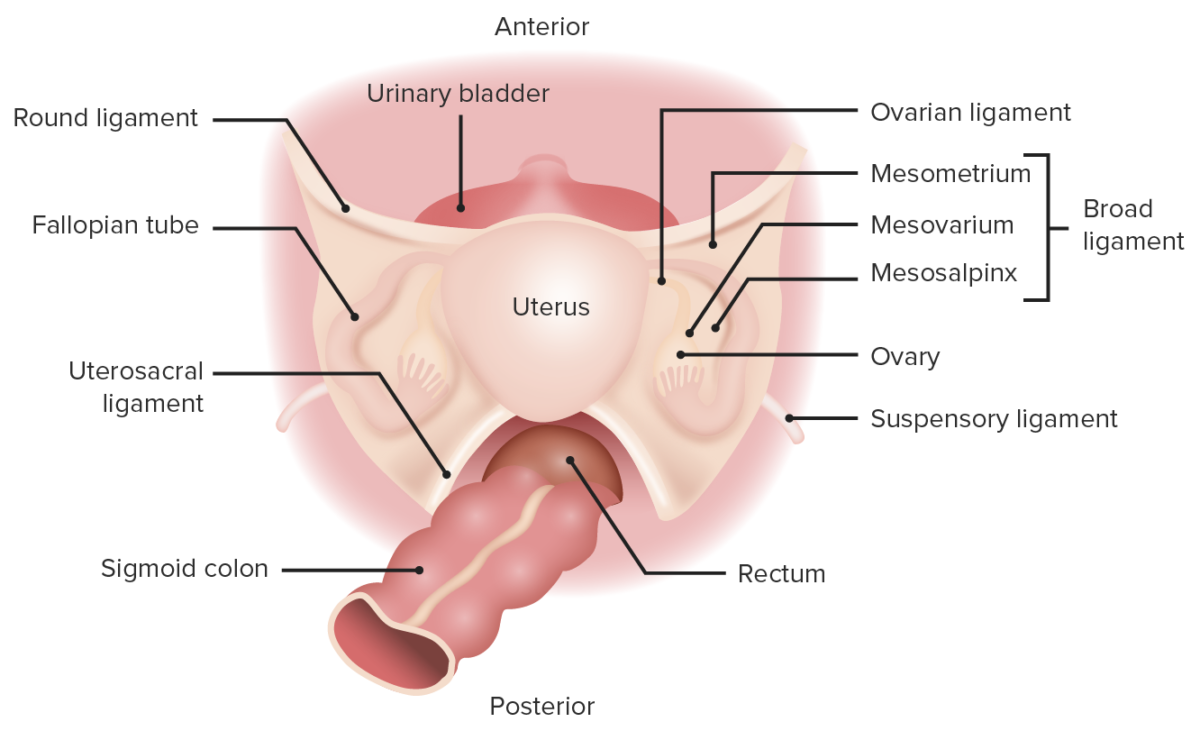
Vista posterosuperior de la anatomía pélvica femenina
Imagen por Lecturio.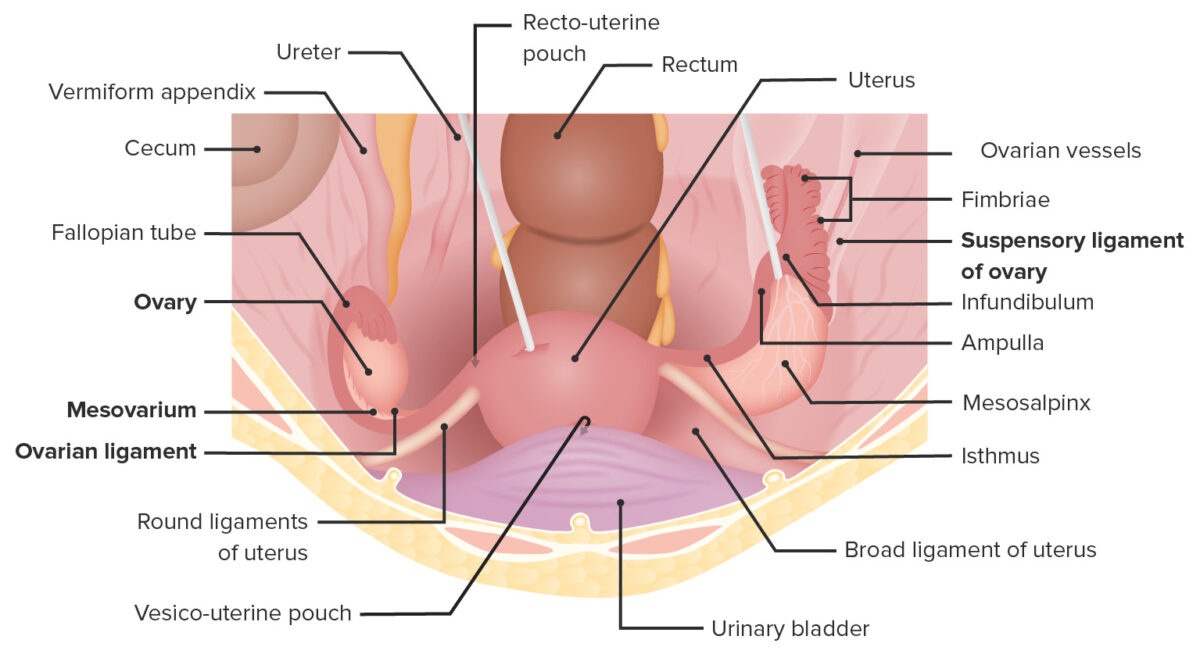
Vista superior de la pelvis femenina que muestra el útero in situ, sus ligamentos de soporte y su relación con los ovarios y órganos vecinos.
Imagen por Lecturio. Licencia: CC BY-NC-SA 4.0Los ovarios están suspendidos dentro de la cavidad peritoneal entre la pared lateral de la pelvis y el útero a través de varios ligamentos importantes.
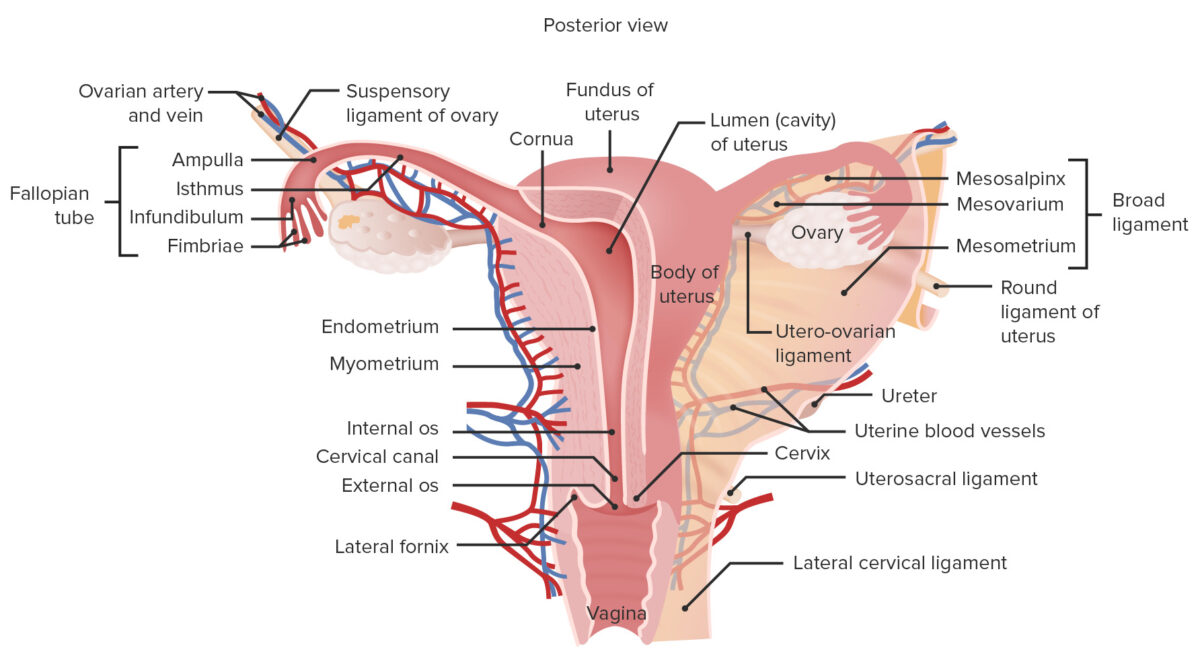
Anatomía macroscópica del aparato reproductor femenino
Imagen por Lecturio.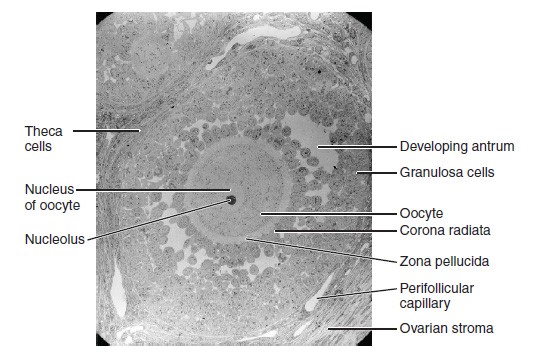
Micrografía electrónica (1100x) de un folículo secundario
Imagen: “Folliculogenesis” por Phil Schatz. Licencia: CC BY 4.0La ovogénesis es el proceso de producción de óvulos a partir de células germinales primordiales.
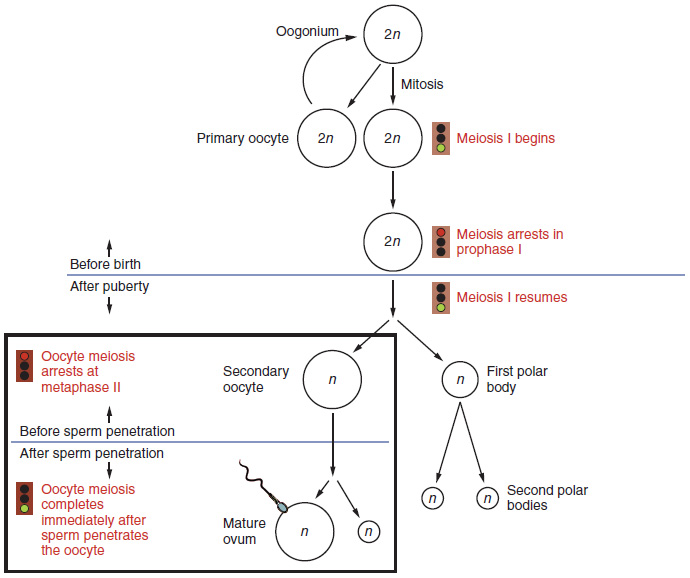
El proceso de ovogénesis
Imagen: “Oogenesis” por Phil Schatz. Licencia: CC BY 4.0La foliculogénesis es un proceso complejo en el que un folículo ovárico, que contiene un ovocito, madura a través de varias etapas.
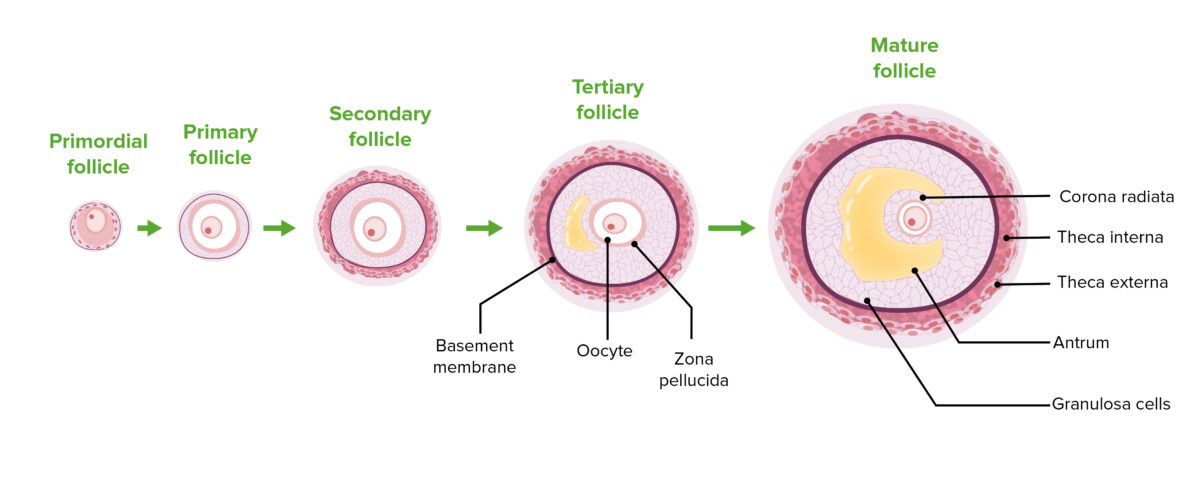
Las etapas de la foliculogénesis:
Obsérvese la progresión de la proliferación de las células foliculares, la diferenciación de las células de la teca y el agrandamiento del antro.
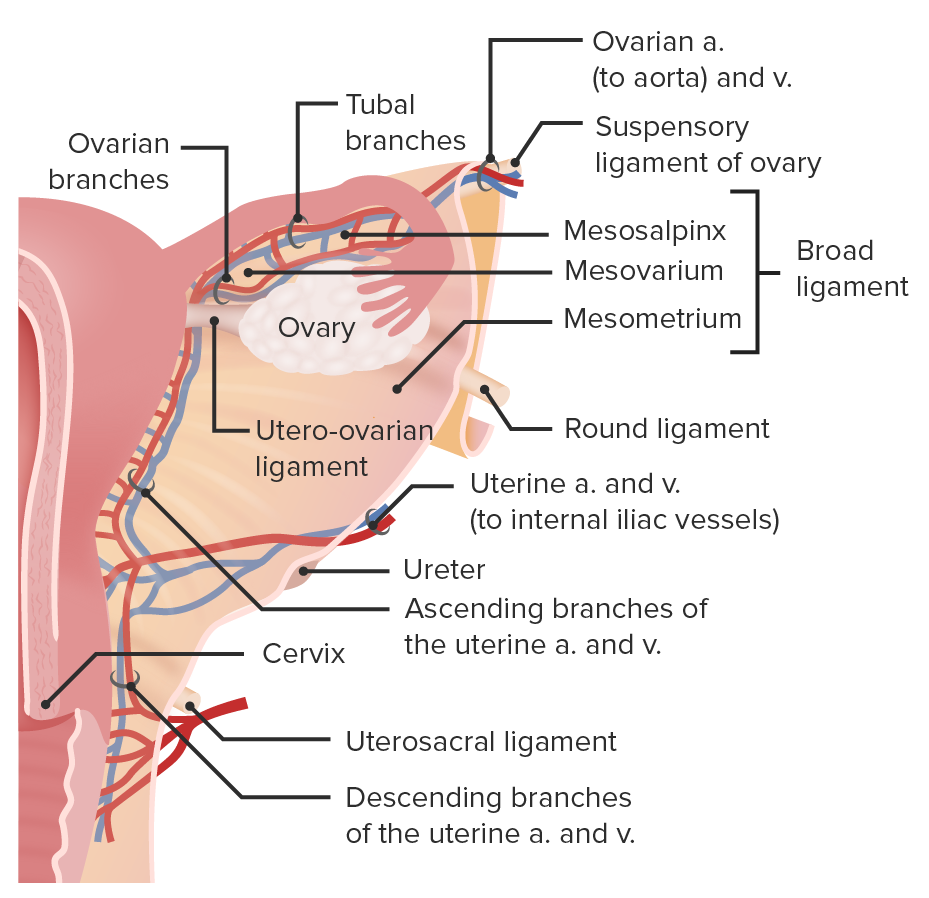
Irrigación y drenaje venoso del ovario
Imagen por Lecturio.