Los antidiabéticos no insulinotrópicos se utilizan para tratar la diabetes tipo 2 mediante mecanismos diferentes al aumento de la secreción de insulina. Este grupo de medicamentos incluye a biguanidas, tiazolidinedionas, inhibidores de la alfa-glucosidasa, inhibidores del cotransportador de sodio-glucosa 2 y análogos de la amilina. Los mecanismos de acción varían, pero pueden incluir el aumento de la sensibilidad a la insulina periférica, la reducción de la liberación de glucagón, la inhibición de la gluconeogénesis, la disminución de la absorción de glucosa y el aumento de la saciedad. La metformina es el medicamento inicial de elección; otros pueden utilizarse como monoterapia alternativa o como terapia complementaria. La mayoría de estos medicamentos no están asociados con hipoglucemia severa, excepto los análogos de la amilina o cuando los medicamentos se utilizan junto con otros agentes hipoglucemiantes.
Última actualización: Jul 22, 2023
Los medicamentos hipoglucemiantes se pueden clasificar según su mecanismo de acción:
Medicamentos insulinotrópicos: ↑ secreción de insulina
Medicamentos no insulinotrópicos: no afectan la liberación de insulina
La metformina es el único medicamento disponible en la clase de medicamentos de las biguanidas.
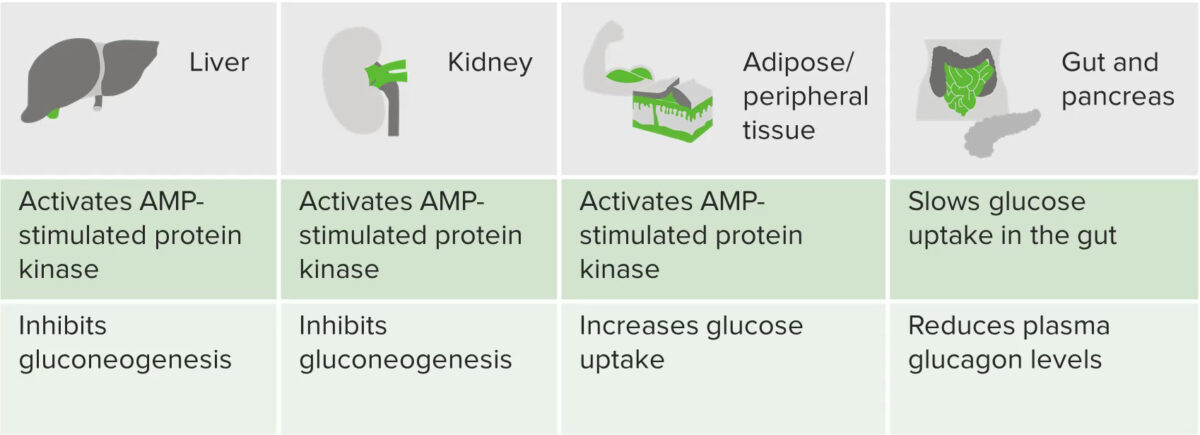
Gráfico que resume las acciones de la metformina
Imagen por Lecturio.Medicamentos asociados con una mayor toxicidad por metformina:
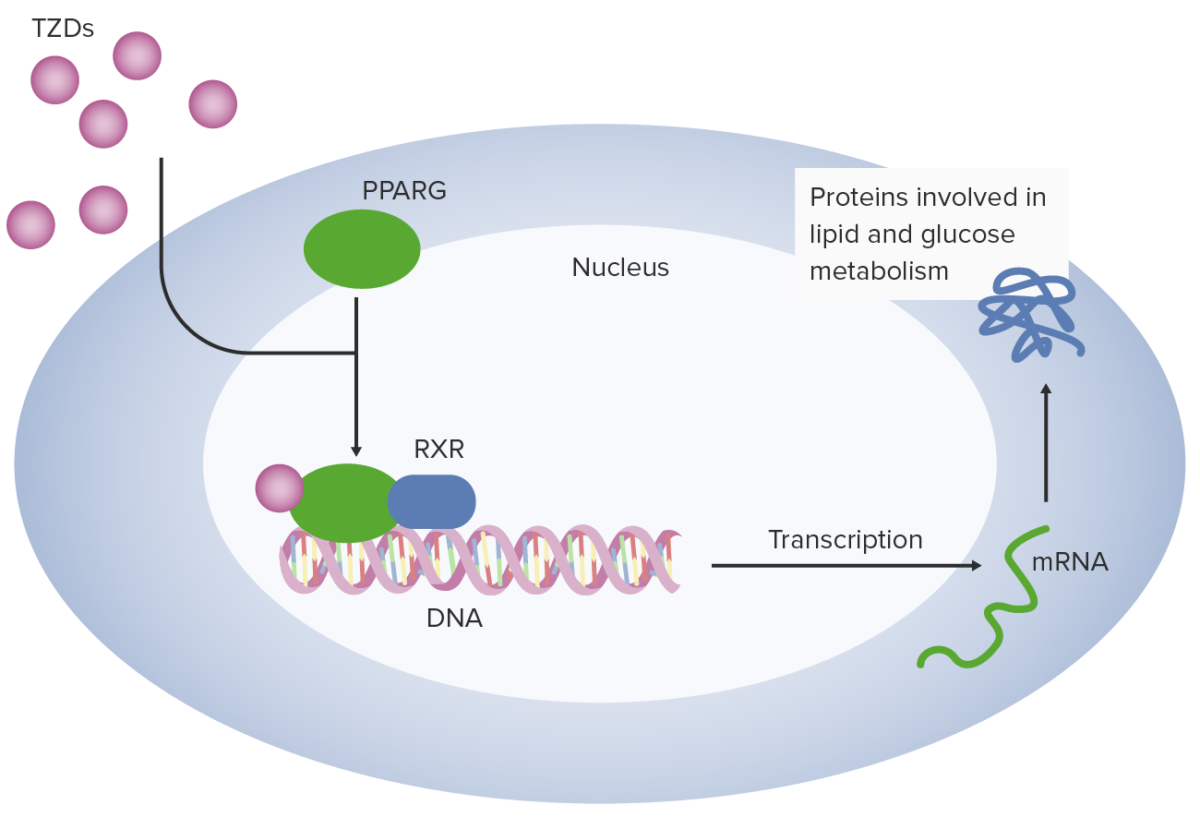
Las tiazolidinedionas (TZD) funcionan en los adipocitos al unirse al receptor gamma activado por el proliferador de peroxisomas (PPARG, por sus siglas en inglés). El receptor gamma activado por el proliferador de peroxisomas se combina con el receptor X retinoide (RXR) para facilitar la transcripción de múltiples genes relacionados con la utilización y el metabolismo de la glucosa.
Imagen por Lecturio.Las tiazolidinedionas se utilizan para el tratamiento de la diabetes tipo 2:
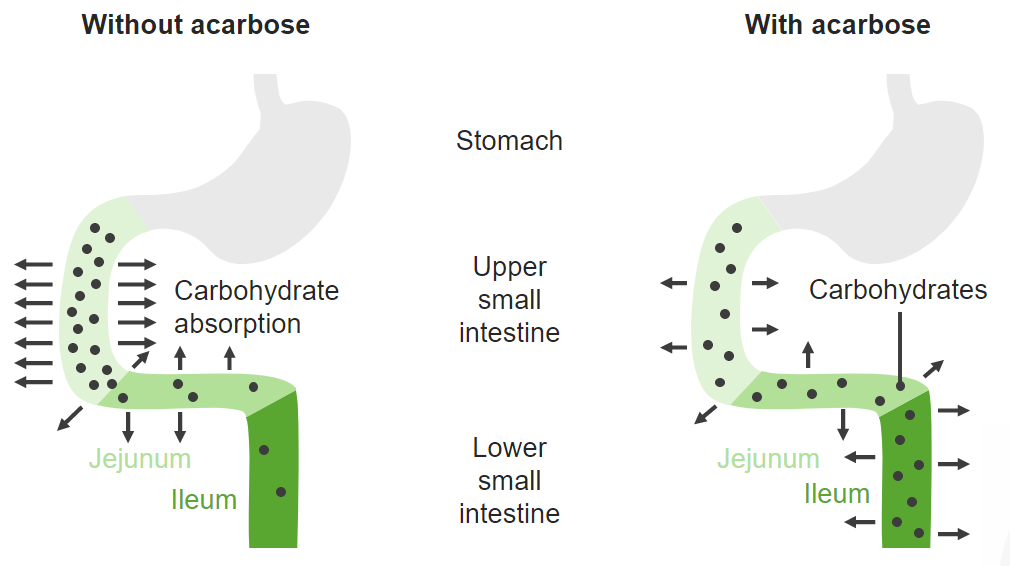
Los inhibidores de la alfa-glucosidasa inhiben de manera competitiva las enzimas utilizadas para convertir los carbohidratos en monosacáridos (como la glucosa) en el intestino delgado proximal. Este proceso difiere la digestión al intestino delgado distal, lo que ralentiza la absorción de glucosa y reduce los picos postprandiales de glucosa en sangre.
Imagen por Lecturio.Los inhibidores de la alfa-glucosidasa se utilizan para tratar la diabetes tipo 2 como:
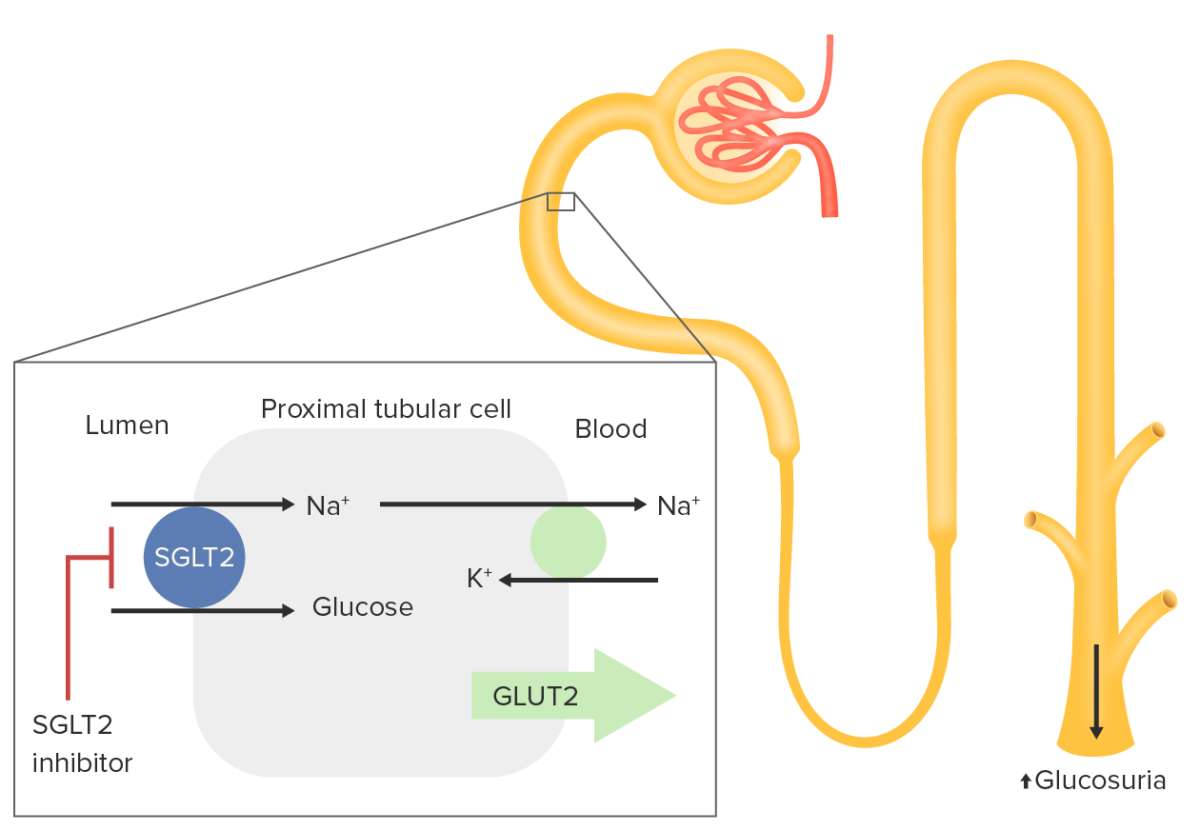
El cotransportador de sodio-glucosa 2 (SGLT2, por sus siglas en inglés) se expresa en el túbulo proximal:
El cotransportador de sodio-glucosa 2 es responsable de la reabsorción de aproximadamente el 90% de la glucosa filtrada. La glucosa normalmente se importa a la célula tubular renal proximal con un ion de sodio. Este ion es impulsado por el eflujo de Na fuera de la célula por la Na+/K+-ATPasa (círculo verde). La glucosa sale de la célula al torrente sanguíneo a través del transportador de glucosa 2 (GLUT2, por sus siglas en inglés).
La inhibición de SGLT2 da como resultado un aumento de la excreción renal de glucosa, lo que reduce los niveles de glucosa en sangre.
Los inhibidores del cotransportador de sodio-glucosa 2 se utilizan para el tratamiento de la diabetes tipo 2:
Indicaciones adicionales:
El pramlintida es el único medicamento en la clase de análogos de la amilina.
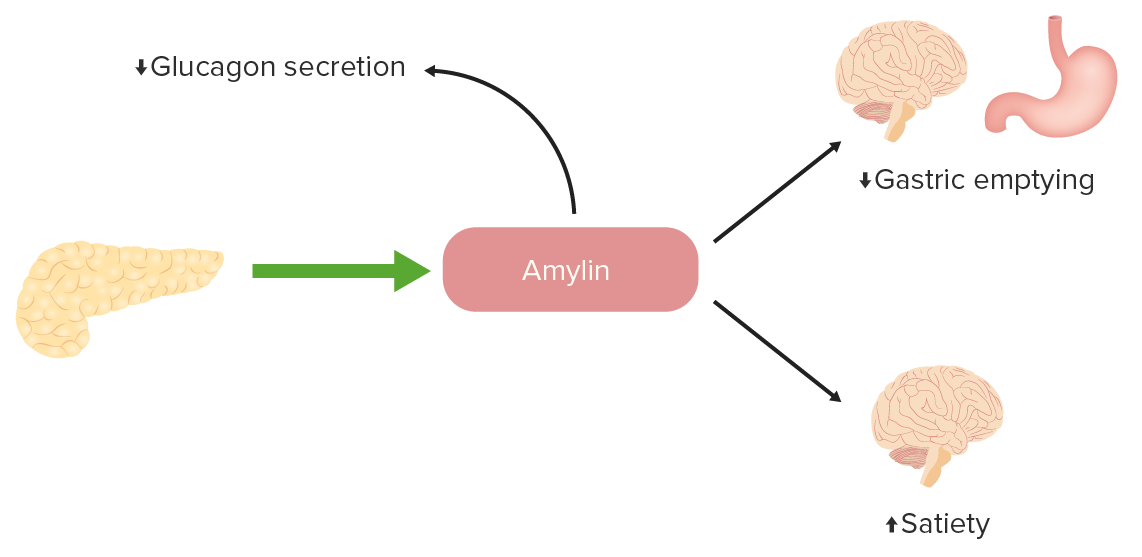
La función de la amilina en la regulación de la glucosa:
La amilina es un péptido que normalmente liberan las células beta pancreáticas junto con la insulina. Existe una deficiencia de amilina en la diabetes, por lo que se pueden administrar análogos para promover la saciedad, retrasar el vaciamiento gástrico y disminuir la secreción inadecuada de glucagón.
La siguiente tabla compara los diferentes medicamentos para la diabetes mellitus tipo 2 (no insulínicos):
| Medicamento | Mecanismo | Indicaciones | Efectos secundarios |
|---|---|---|---|
| Sulfonilureas |
|
|
|
| Meglitinidas |
|
|
|
| Agonistas del péptido similar al glucagón-1 |
|
|
|
| Inhibidores de la dipeptidil peptidasa-4 |
|
Terapia complementaria |
|
| Biguanidas |
|
|
|
| Tiazolidinedionas |
|
|
|
| Inhibidores de alfa-glucosidasa |
|
|
|
| Inhibidores del cotransportador de sodio-glucosa 2 |
|
|
|
| Análogos de la amilina |
|
|
|
Los efectos de los medicamentos para la diabetes sobre el peso pueden ser un factor importante en la elección de la terapia: