Los herbicidas son sustancias químicas utilizadas para matar o controlar el crecimiento de plantas no deseadas. Entre los herbicidas importantes que pueden afectar a los seres humanos se encuentran el paraquat, el agente naranja, el glifosato y los organofosforados. Los distintos tipos de herbicidas dan lugar a diferentes manifestaciones clínicas y tienen diversos niveles de toxicidad. La ingestión de paraquat se asocia a daños multiorgánicos en pocas horas y es mortal en grandes cantidades. En cambio, el glifosato suele tener una baja toxicidad, pero si se ingiere un volumen importante, se producen efectos adversos graves. Los organofosforados, ampliamente utilizados como pesticidas, producen un toxidromo colinérgico. El Agente Naranja, que contiene 2,3,7,8-tetraclorodibenzo-p-dioxina, un carcinógeno humano, conlleva complicaciones a corto plazo (e.g., cloracné, toxicidad hepática) y a largo plazo (e.g., cánceres). La exposición puede ser dérmica o por inhalación o ingestión. En general, la detección precoz es importante para evitar secuelas graves. El tratamiento inicial consiste en estabilizar al paciente y descontaminarlo. Se administra un antídoto, si está disponible. El tratamiento de la intoxicación por herbicidas gira en torno a los cuidados de soporte que dependen del órgano implicado.
Última actualización: Abr 14, 2025
Los herbicidas son sustancias que se utilizan para matar o controlar el crecimiento de plantas no deseadas.
Paraquat:
Normas en Estados Unidos:
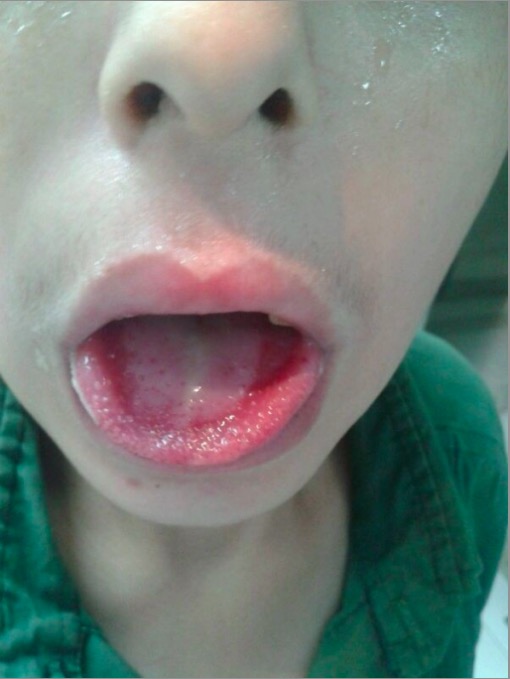
Intoxicación por paraquat:
Lengua ulcerada exudativa y labio edematoso en un paciente con ingestión intencional de paraquat
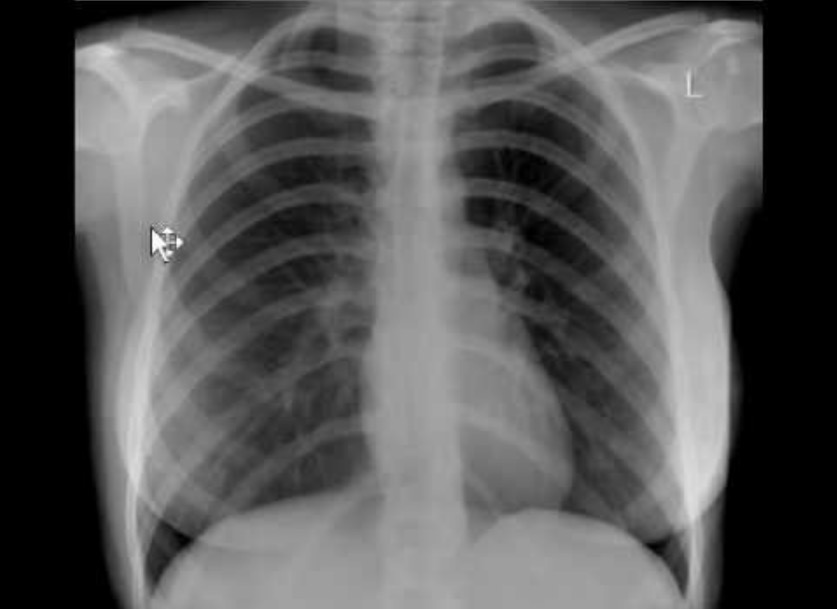
Intoxicación por paraquat:
Radiografía de tórax posteroanterior (PA) que muestra una leve consolidación bilateral en parches, especialmente en el hilio
El agente naranja:
Aguda:
Crónica:

Una persona con deformidades de nacimiento asociadas a la exposición prenatal al Agente Naranja

Cloracné en un trabajador de la producción de herbicidas:
Casi todos los orificios foliculares de la cara y el cuello se ven afectados con comedones, pápulas y lesiones tipo quiste.
Glifosato:
Intoxicación de leve a moderada:
Intoxicación severa:
Organofosforados:
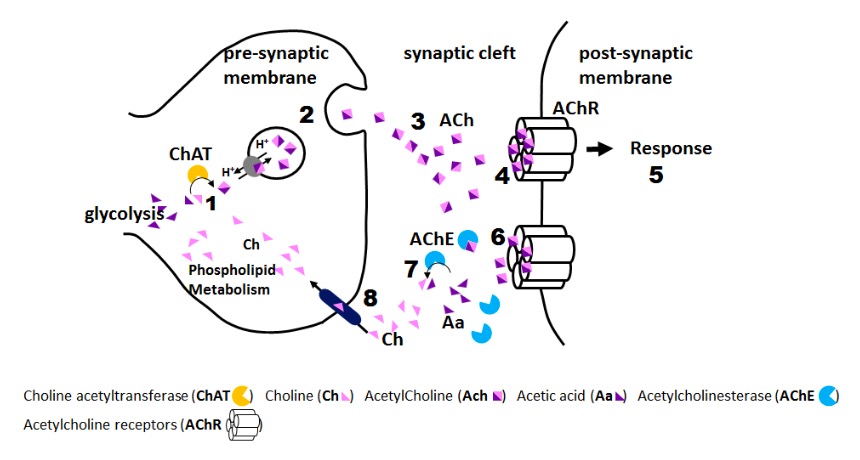
Efecto plaguicida/herbicida (organofosforado):
1: Acumulación de plaguicida en la hendidura sináptica
2: Inhibición de la acetilcolinesterasa por los plaguicidas
3: Activación constante de los receptores de acetilcolina
Se puede emplear la mnemotecnia «SLUDGE BBB» (en inglés) para recordar los efectos muscarínicos:
Se puede emplear la mnemotecnia «DUMBELS» (en inglés) para recordar los efectos muscarínicos: