La insuficiencia suprarrenal es la producción inadecuada de hormonas suprarrenales: glucocorticoides, mineralocorticoides y andrógenos suprarrenales. La insuficiencia suprarrenal primaria, también llamada enfermedad de Addison, está causada por un trastorno de las glándulas suprarrenales (enfermedad autoinmune, infecciones y malignidad, entre otras). La insuficiencia suprarrenal también puede producirse por la disminución de la producción de la hormona adrenocorticotrópica (ACTH, por sus siglas en inglés) a causa de una enfermedad en la hipófisis (secundaria) o por trastornos hipotalámicos y un tratamiento prolongado con glucocorticoides (terciaria). El diagnóstico consiste en demostrar el hipocortisolismo (mediante los niveles de cortisol y ACTH y la prueba de estimulación con ACTH) y determinar la etiología (autoanticuerpos suprarrenales, imagenología). La sustitución de glucocorticoides es necesaria en todas las formas de insuficiencia suprarrenal. Además, en la insuficiencia suprarrenal primaria, se administran mineralocorticoides para prevenir la depleción de volumen, la pérdida de sal y la hiperpotasemia. La crisis suprarrenal es una emergencia médica; el tratamiento requiere una rápida hidratación intravenosa y la administración de glucocorticoides intravenosos sin esperar a los resultados hormonales iniciales.
Última actualización: Jun 22, 2022
La insuficiencia suprarrenal es la deficiencia en la producción suprarrenal de glucocorticoides, andrógenos suprarrenales y mineralocorticoides.
Consecuencia de la disfunción del hipotálamo y la hipófisis:
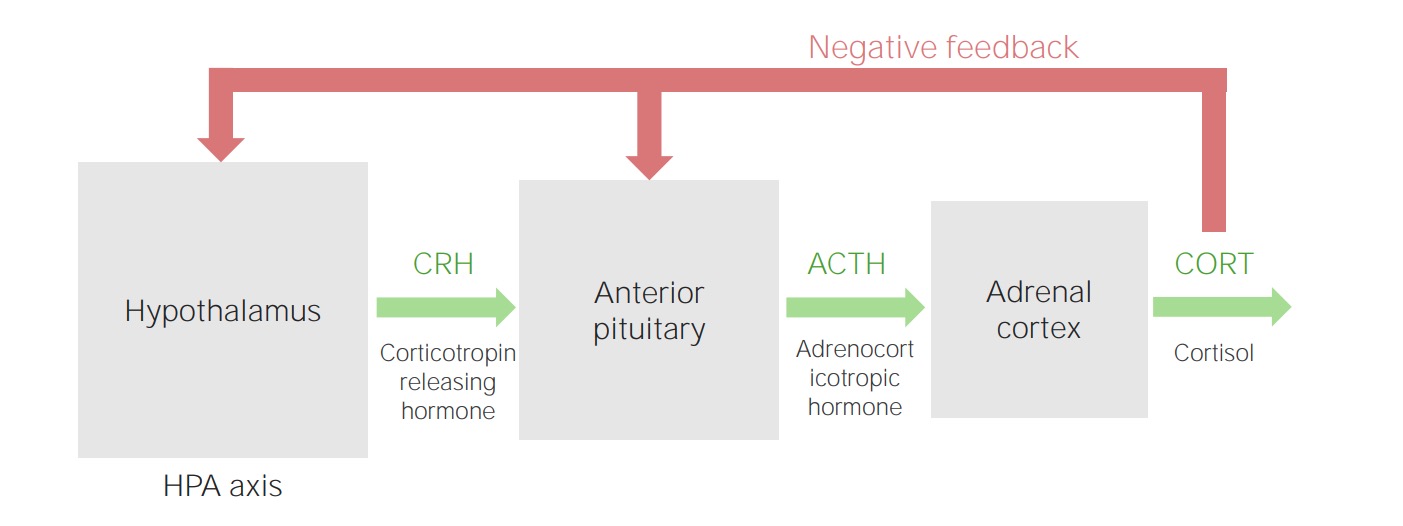
Eje hipotálamo–hipófisis–corteza suprarrenal
Imagen por Lecturio.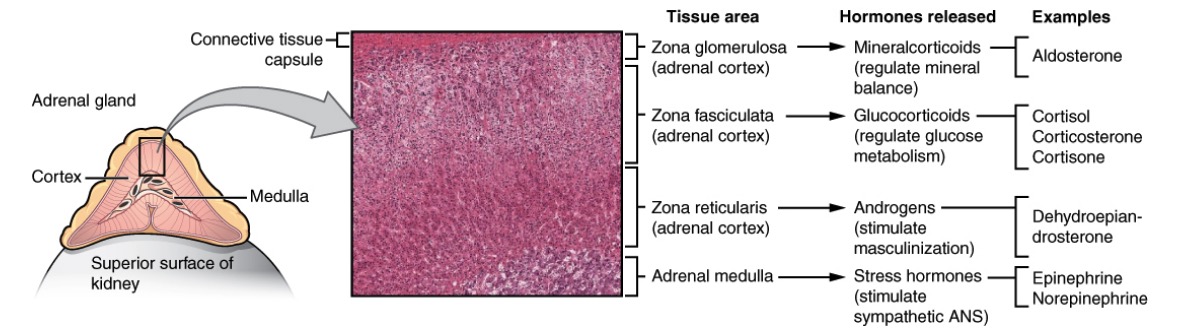
Anatomía, histología y fisiología de las diferentes zonas de la glándula suprarrenal:
La corteza tiene la zona glomerulosa que produce mineralocorticoides (sal), la zona fasciculada que produce glucocorticoides (azúcar) y la zona reticularis que produce andrógenos (sexo). La médula suprarrenal produce epinefrina y norepinefrina (estrés).
Insuficiencia suprarrenal primaria:
Insuficiencia suprarrenal secundaria:
Insuficiencia suprarrenal terciaria:

Función suprarrenal normal
Imagen por Lecturio.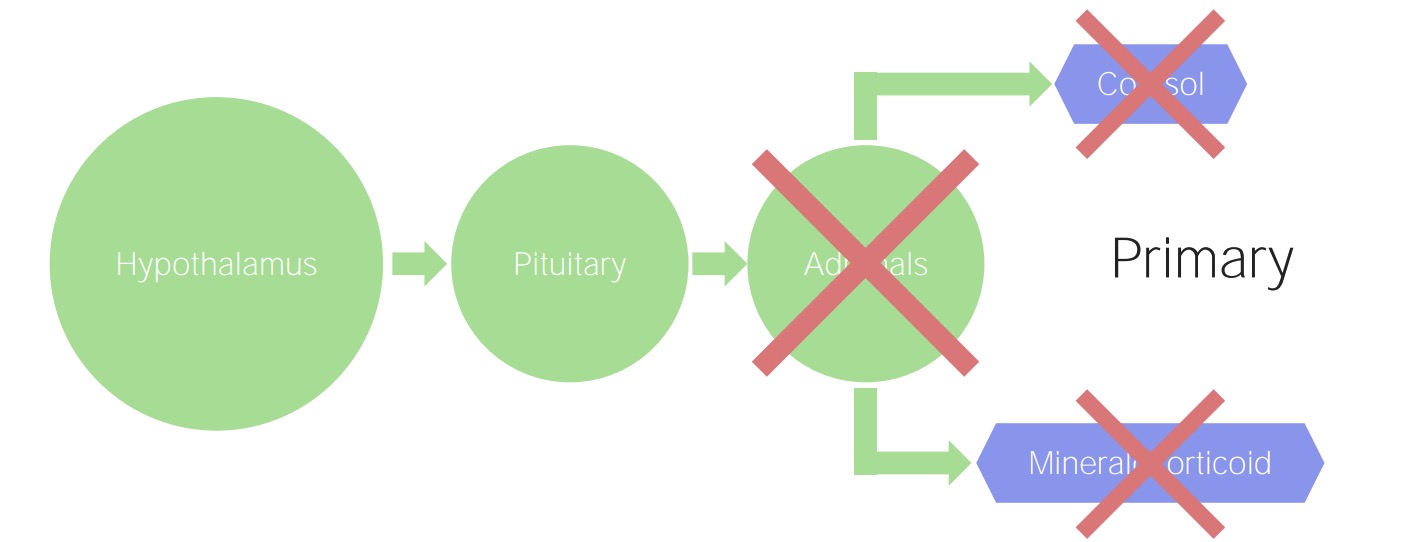
Insuficiencia suprarrenal primaria:
Las suprarrenales están dañadas, independientemente de la etiología. En consecuencia, se produce una disminución de la producción de cortisol y mineralocorticoides.
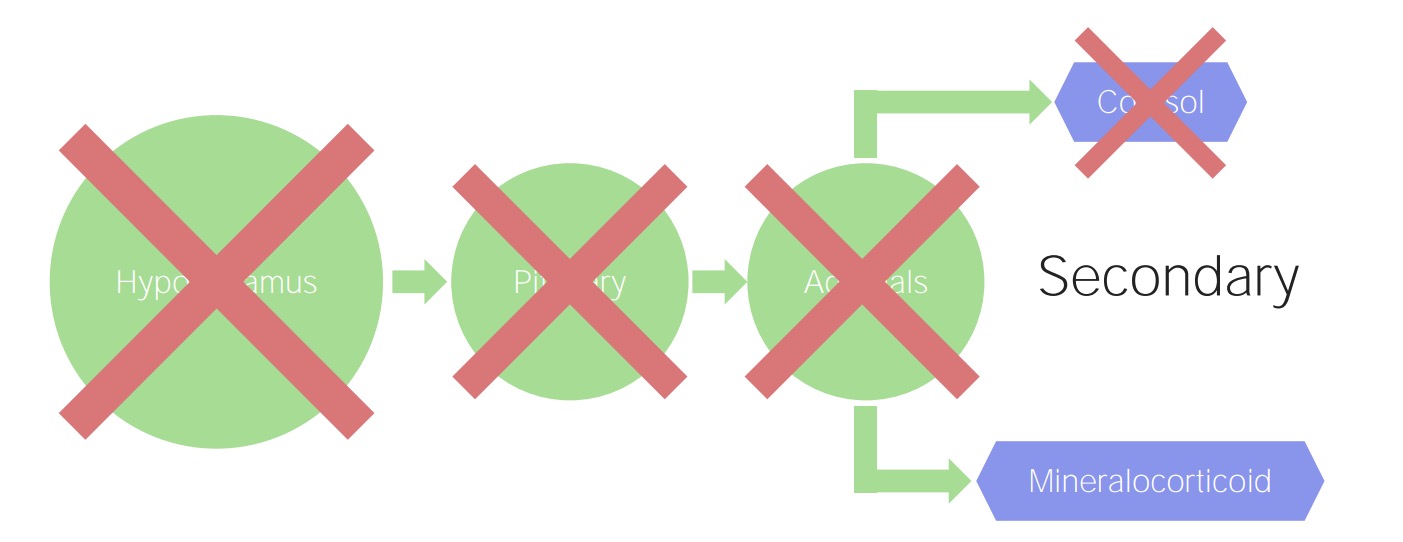
Insuficiencia suprarrenal secundaria y terciaria:
Un problema hipofisario (secundario) o hipotalámico (terciario) provoca una disminución de la estimulación del cortisol. Sin embargo, la producción de mineralocorticoides está regulada por el sistema renina–angiotensina–aldosterona, por lo que esta función suprarrenal se mantiene.

Manifestación de la insuficiencia suprarrenal primaria:
El paciente presenta inicialmente una hiperpigmentación (izquierda). Obsérvese el cambio de tono de la piel tras la administración del tratamiento (derecha).
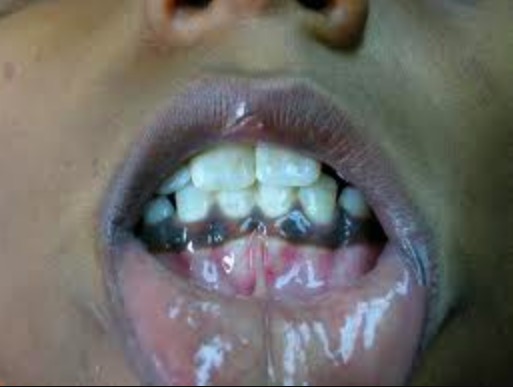
Hiperpigmentación:
Paciente con insuficiencia suprarrenal presenta una hiperpigmentación de la mucosa oral.
La crisis suprarrenal es la descompensación aguda de la función suprarrenal que puede ser desencadenada por otra enfermedad, una intervención quirúrgica, el estrés o el aumento de la inactivación de los glucocorticoides (hipertiroidismo).
Presentación:
| IS primaria | IS secundaria o terciaria | |
|---|---|---|
| Cortisol matutino | ↓ | ↓ |
| ACTH | ↑ | ↓ o normal |
| Concentración de renina | ↑ | Normal |
| Aldosterona | ↓ | Normal |
| Electrolitos |
|
|
| Prueba de estimulación de ACTH | No hay aumento de cortisol | Aumento del cortisol*. |
Se realiza cuando las pruebas iniciales son indeterminadas
En la sospecha de insuficiencia suprarrenal primaria:
En la sospecha de insuficiencia suprarrenal secundaria/terciaria:
Insuficiencia suprarrenal primaria:
Insuficiencia suprarrenal secundaria y terciaria: