El hipotiroidismo es una condición caracterizada por una deficiencia de hormonas tiroideas. La deficiencia de yodo es la causa más común a nivel mundial, pero la enfermedad de Hashimoto (tiroiditis autoinmune) es la causa principal en las regiones sin deficiencia de yodo. El hipotiroidismo primario ocurre cuando existen trastornos de la glándula tiroides, mientras que el tipo central surge de afecciones hipofisarias e hipotalámicas. Las hormonas tiroideas son integrales en los procesos metabólicos y en el desarrollo del cerebro y otros órganos. El hipotiroidismo congénito puede provocar una discapacidad mental significativa debido a la pérdida de hormonas tiroideas. Las características del hipotiroidismo adquirido también reflejan los efectos de la función orgánica más lenta, como fatiga, bradicardia, intolerancia al frío y disnea de esfuerzo. El diagnóstico se realiza mediante pruebas de función tiroidea. Se observan niveles elevados de hormona estimulante de la tiroides y niveles bajos de tiroxina libre (T4). El tratamiento es con T4 sintética.
Última actualización: Ene 28, 2022
El hipotiroidismo es un trastorno endocrino resultante de la deficiencia de hormona tiroidea.
Con relación al inicio:
Por órganos afectados con enfermedad:
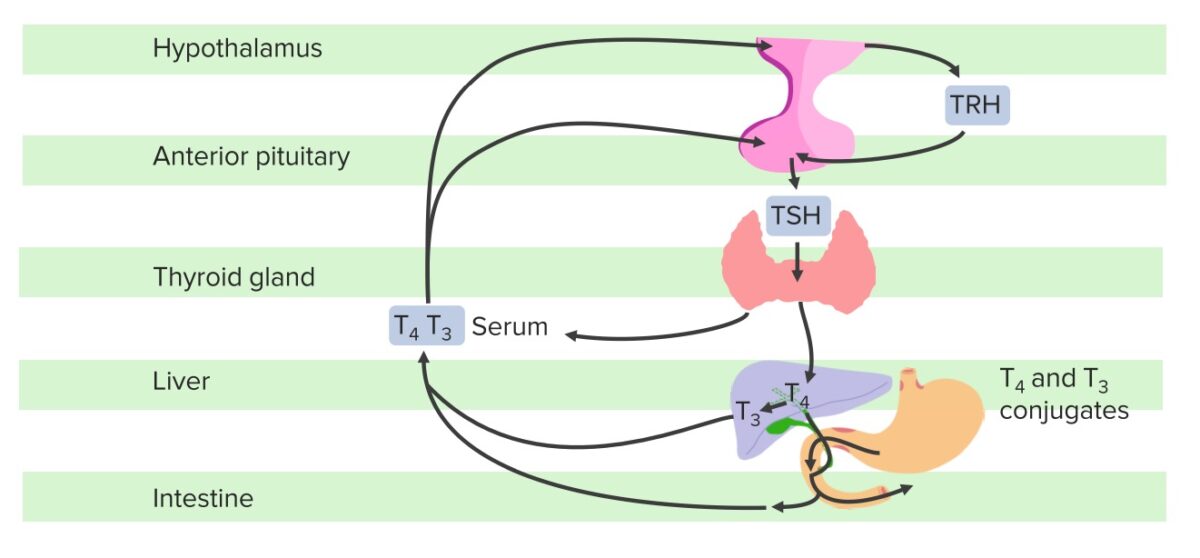
Diagrama esquemático del eje hipotálamo-hipófisis-tiroides:
El hipotálamo produce TRH, que estimula la glándula hipófisis para sintetizar y secretar TSH, que luego estimula la síntesis y secreción de T3 y T4 por parte de la glándula tiroides. La T4 se convierte en T3 en el hígado y otros tejidos. Una fracción de T4 y T3 se conjuga con glucurónido y sulfato en el hígado, se excreta en la bilis y se hidroliza parcialmente en el intestino; parte de esta fracción en el intestino puede ser reabsorbida. Si el hipotálamo detecta niveles bajos de FT3 y FT4, habrá un aumento de la TRH y, posteriormente, de la TSH; por el contrario, en este ciclo de retroalimentación negativa, T3 y T4 inhiben la liberación de TSH del hipotálamo y la hipófisis una vez que se alcanzan los niveles normales.
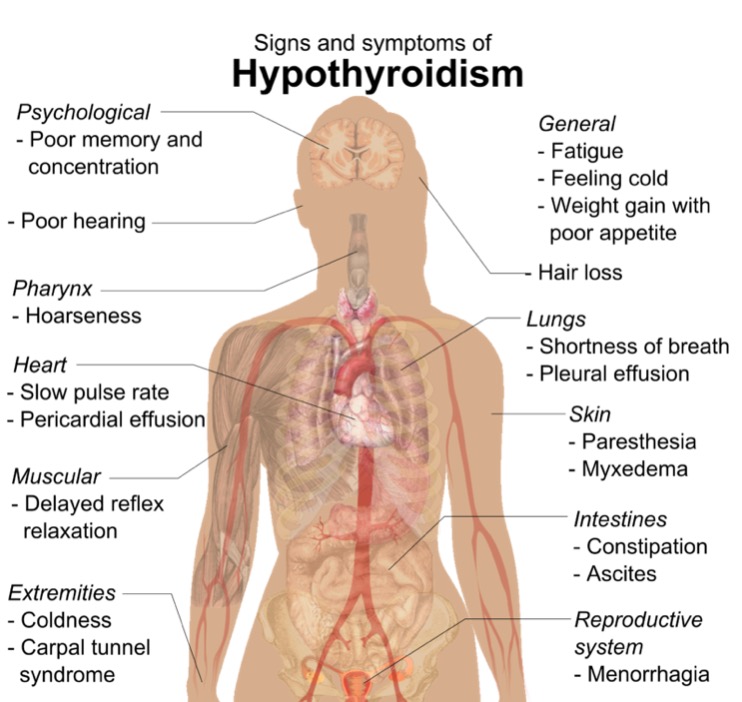
Diagrama de los signos y síntomas más comunes del hipotiroidismo
Imagen : “Symptoms and signs of hypothyroidism” por Mikael Häggström. Licencia: CC0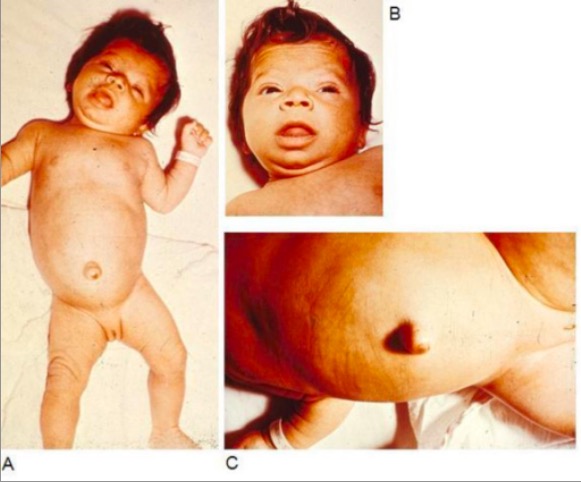
Bebé con hipotiroidismo congénito que muestra signos y síntomas típicos, como hipotonía (A), facies mixedematosa y macroglosia (B), y una hernia umbilical (C)
Imagen : “Infant with congenital hypothyroidism” por Department of Pediatrics, Division of Endocrinology, Oregon Health & Science University, 707 SW Gaines Street, Portland, OR, USA. Licencia: CC BY 2.0Signos y síntomas comunes:
En la vejez:
Coma mixedematoso:
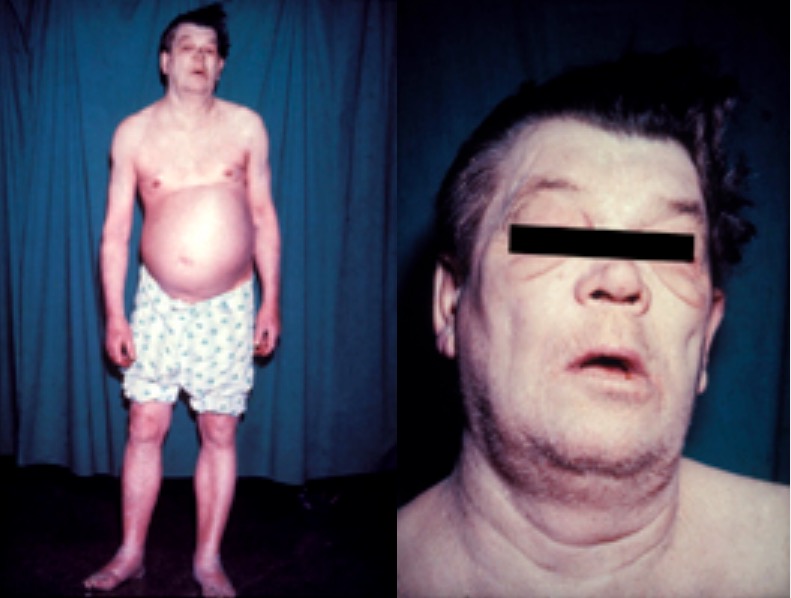
Un hombre con mixedema debido a hipotiroidismo:
Obsérvese la cara inexpresiva, la hinchazón periorbitaria, la palidez, el edema periférico y la ascitis masiva. Debido a que es curable, el mixedema debe considerarse en todos los pacientes con ascitis notoria, excepto quizás en aquellos con malignidad generalizada o terminal. El paciente que se muestra recibió terapia de reemplazo de tiroides y todas sus anomalías físicas se resolvieron. Si la ascitis persiste después del tratamiento, se debe buscar una causa coexistente.
Tamizaje obligatorio en todos los recién nacidos:
Imágenes:
El diagnóstico y el tratamiento tempranos pueden prevenir la discapacidad mental a largo plazo.
Pruebas de función tiroidea:
Prueba de anticuerpos:
Estudios de imagen:
Exámenes complementarios: