Advertisement
Advertisement
Advertisement
Advertisement
En el contexto de la insuficiencia renal aguda o crónica, la función renal puede disminuir hasta un punto en el que ya no es capaz de sustentar adecuadamente la vida. Cuando esto ocurre, está indicada la terapia de reemplazo renal. La terapia de reemplazo renal se refiere a la diálisis y/o al trasplante de riñón. La diálisis es un procedimiento mediante el cual se eliminan las toxinas y el exceso de agua de la circulación. La hemodiálisis y la diálisis peritoneal (DP) son los dos tipos de diálisis, y su principal diferencia es la ubicación del proceso de filtración (externa al cuerpo en la hemodiálisis o dentro del cuerpo en la DP).
Última actualización: Mar 17, 2022
Advertisement
Advertisement
Advertisement
Advertisement
Advertisement
Advertisement
Advertisement
Advertisement
La diálisis es una forma de terapia de reemplazo renal que se emplea para realizar el filtrado de la sangre que usualmente llevan a cabo los riñones, cuando estos dejan de funcionar.
La insuficiencia renal aguda es a veces tan grave que la diálisis es necesaria como medida de soporte vital mientras se espera la posible recuperación renal.
Indicaciones:
La diálisis, que depende de los principios de difusión y ultrafiltración a través de una membrana semipermeable, puede administrarse mediante dos mecanismos distintos:
Definiciones:
La hemodiálisis es un procedimiento mediante el cual se eliminan los productos de desecho y el exceso de agua de la sangre del paciente. Esto se hace extrayendo directamente la sangre de la circulación del paciente, pasándola por el filtro de diálisis y devolviéndola directamente a la circulación.
Aparatos necesarios:
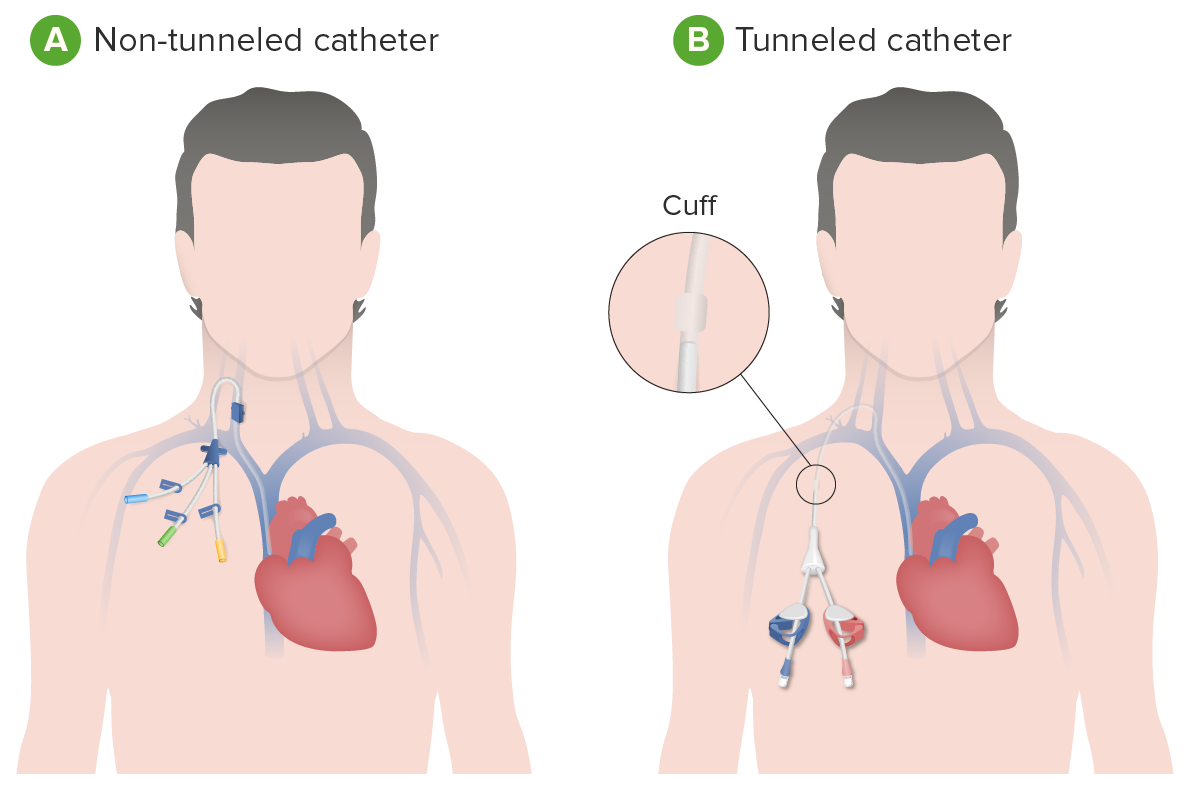
Catéteres venosos centrales para diálisis:
A: Catéter de diálisis no tunelizado
B: Catéter de diálisis tunelizado (por debajo de la piel)
Los puntos de acceso permanentes permiten la diálisis a largo plazo (i.e., durante años) e incluyen las fístulas arteriovenosas y los injertos arteriovenosos.
Fístula arteriovenosa:
Injerto arteriovenoso:
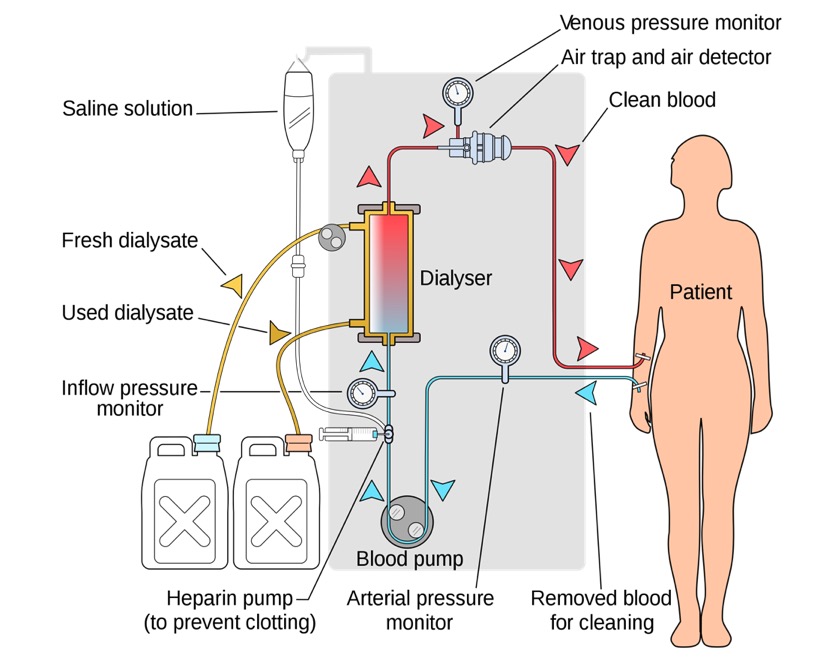
Configuración del circuito para la hemodiálisis:
Se conectan dos juegos de tubos al acceso de diálisis del paciente (catéter venoso central o dos agujas insertadas en fístulas o injertos arteriovenosos). El tubo azul de la ilustración representa la sangre azotémica. Esta sangre se bombea desde el paciente hacia el filtro de diálisis, que elimina las toxinas principalmente por difusión. En el interior del dializador o filtro hay tubos compuestos por el material filtrante. La sangre fluye por el interior de los tubos pequeños en una dirección.
La solución de diálisis, o dializado (que entra y sale del dializador a través de los tubos mostrados en amarillo en la imagen), por otro lado, fluye por el exterior de los tubos pequeños (pero dentro del único cilindro de plástico que los contiene) en la dirección opuesta. Las direcciones opuestas de la sangre y el dializado dan lugar a gradientes de concentración máximos que impulsan la difusión de las toxinas. El filtro elimina el exceso de agua de la sangre a través de la ultrafiltración mediante una fuerza de succión/presión aplicada por la máquina a través del filtro. El agua se extrae del lado de la sangre hacia el lado del dializado.
La sangre limpia (a través del tubo rojo de la imagen) se bombea de nuevo a la circulación del paciente. El dializado lleno de desechos (a través del tubo amarillo) sale del filtro de diálisis y se elimina (incluyendo el exceso de agua/fluido).
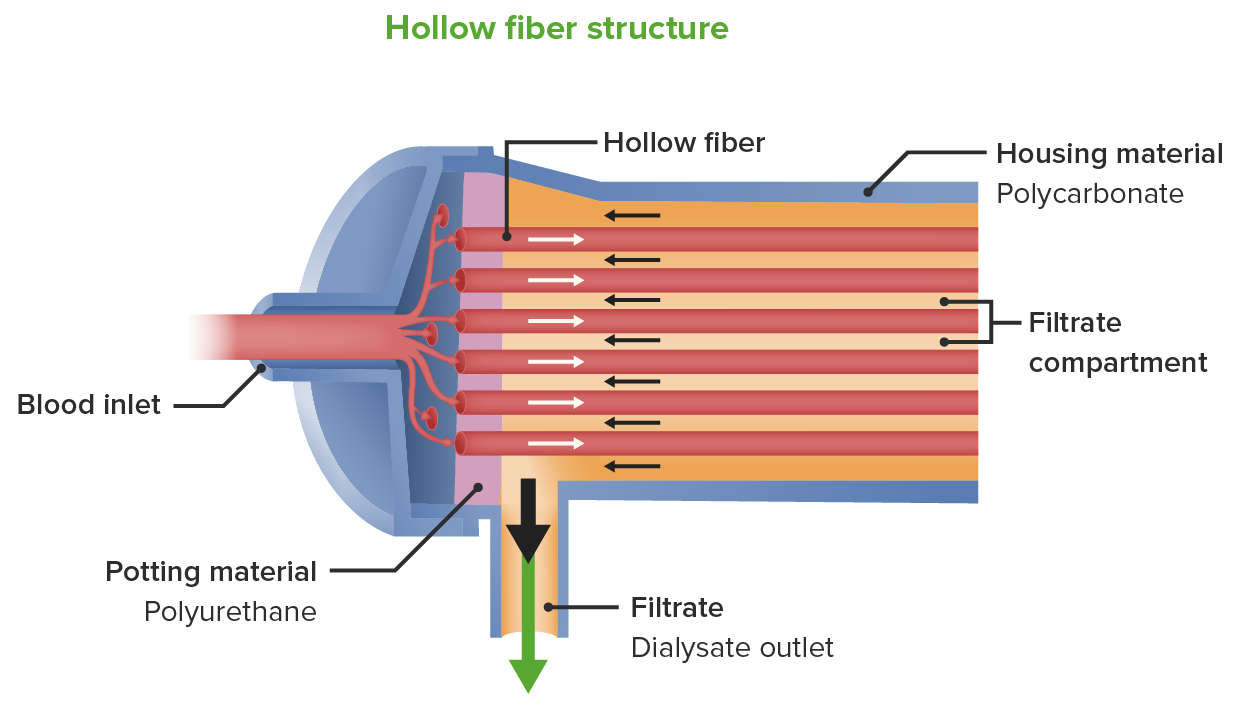
Esquema del filtro de hemodiálisis/dializador que muestra la sangre (que entra en el filtro) fluyendo en dirección contraria a la del dializado:
El proceso de filtración del líquido (de la sangre al dializado) es la ultrafiltración. La presión es generada por la máquina de diálisis, y la presión transmembrana entre la sangre (alta presión) y el dializado (baja presión) permite eliminar el líquido. También se eliminan las toxinas de la sangre azotemica. Las toxinas de la sangre se mueven a través de la membrana de diálisis por el proceso de difusión.
El nefrólogo puede controlar muchas variables dentro del procedimiento de la diálisis:
La anatomía del abdomen puede considerarse simplemente como un conjunto que incluye:
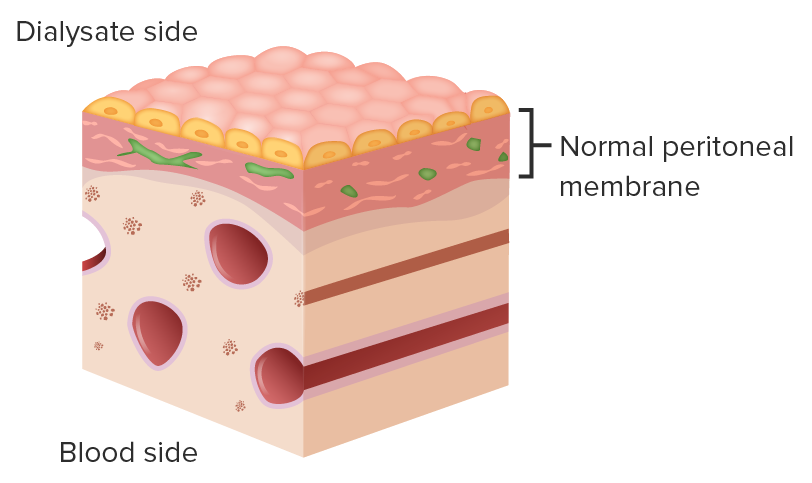
La membrana peritoneal sirve de membrana semipermeable (entre el dializado y el lado sanguíneo/capilar) y de filtro en la DP.
Imagen por Lecturio.Existen dos métodos básicos para realizar la diálisis peritoneal:
Ambos métodos utilizan el mismo catéter y, por lo general, obtienen los mismos resultados clínicos; la selección depende de las preferencias del paciente.
La principal diferencia es el uso de una máquina (llamada «cicladora») en la diálisis peritoneal automatizada para bombear automáticamente la solución de diálisis dentro y fuera del cuerpo.
Diálisis peritoneal ambulatoria continua:
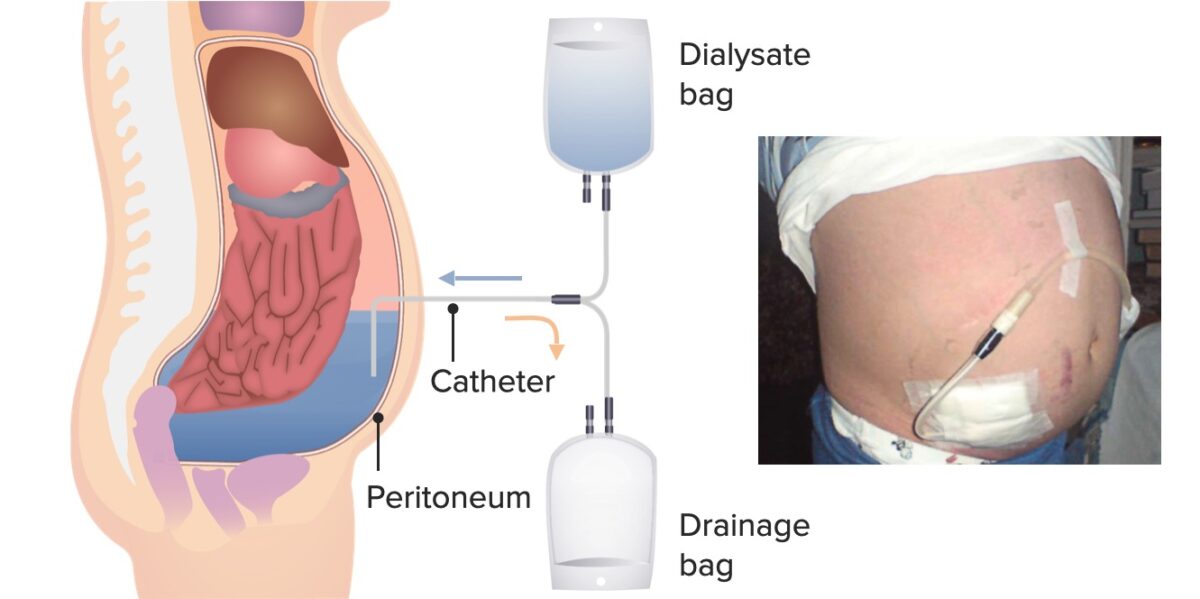
Diálisis peritoneal ambulatoria continua:
Una bolsa de dializado fresco se cuelga por encima del paciente y una bolsa de drenaje para el dializado utilizado se coloca por debajo del paciente. El tratamiento se realiza a lo largo del día, con la introducción de aproximadamente 2 L de dializado en el abdomen. El paciente puede deambular y seguir su día normal mientras el líquido actúa. Varias horas después (tiempo de permanencia), el paciente utiliza una técnica estéril para conectarse a la bolsa de drenaje y a la bolsa de dializado. El paciente drena el dializado utilizado del abdomen a la bolsa de drenaje.
Diálisis peritoneal automatizada:
Consideraciones:
Contenido de la prescripción:
Ventajas:
Desventajas:
Ventajas:
Desventajas: