El músculo esquelético es un músculo estriado que contiene estructuras contráctiles organizadas conocidas como sarcómeros que se componen de miofilamentos superpuestos: actina y miosina. Cuando llega un impulso nervioso de una neurona motora, la señal desencadena un potencial de acción en el sarcolema (membrana de la célula muscular), lo que da como resultado la liberación de iones Ca desde el retículo sarcoplasmático dentro de la célula muscular. El Ca provoca un cambio conformacional en las proteínas reguladoras (troponina y tropomiosina), exponiendo los sitios de unión a la miosina en los filamentos de actina. Usando energía ATP, las cabezas de miosina tiran de la miosina a lo largo de la actina, acortando el sarcómero y provocando la contracción muscular. El ATP se puede producir a través de mecanismos anaeróbicos y aeróbicos, y la fuente primaria de energía ATP en una fibra muscular determina sus características funcionales.
Última actualización: May 31, 2022
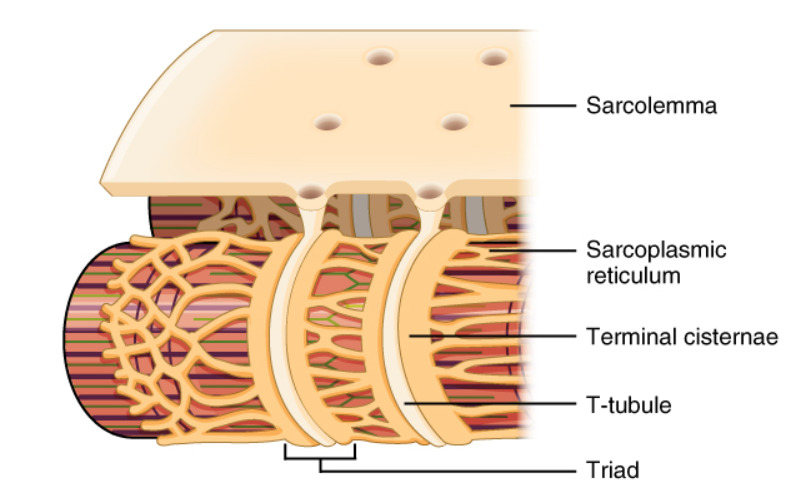
Túbulos transversos (túbulos T) y sus asociaciones con el retículo sarcoplasmático: observe cómo los túbulos T son canales a través del sarcolema que entran en contacto directo con las cisternas terminales del retículo sarcoplasmático.
Imagen: “Narrow T-tubules allow the conduction of electrical impulses” por Phil Schatz. Licencia: CC BY 4.0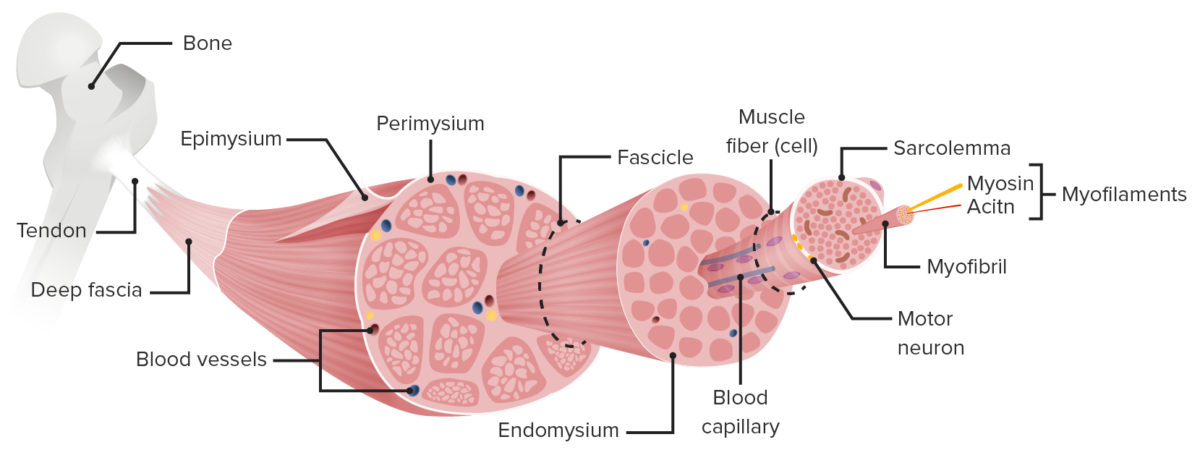
Estructura del músculo esquelético: Grupos de miofilamentos (actina y miosina) crean miofibrillas. Hay múltiples miofibrillas dentro de una sola fibra muscular (que es una sola célula muscular). La fibra muscular está rodeada por una membrana celular especializada llamada sarcolema. Múltiples fibras musculares forman un fascículo muscular y múltiples fascículos musculares forman un músculo esquelético completo.
Imagen por Lecturio.Los miofilamentos son proteínas individuales que juntas provocan la contracción muscular.
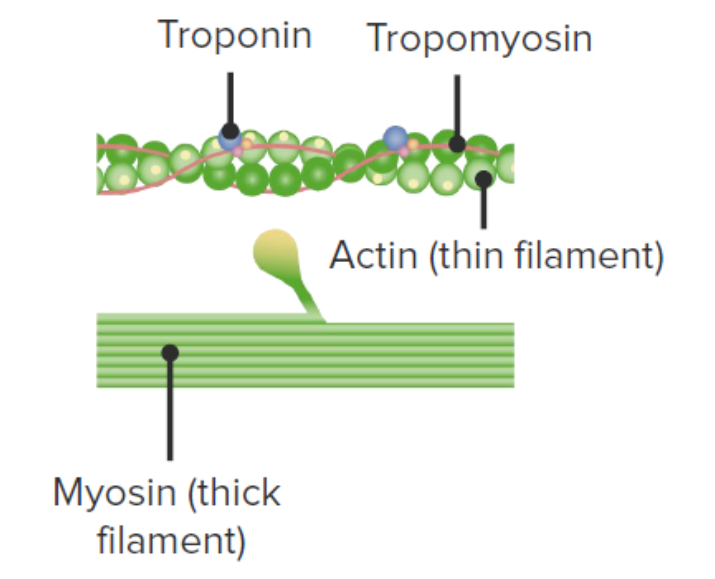
Estructura de actina (filamento delgado) y miosina (filamento grueso): Observe la cabeza globular en la miosina. Los puntos amarillos en la actina representan los sitios de unión a la miosina, que están cubiertos por tropomiosina en estado de reposo. Las troponinas contienen los sitios de unión de Ca y, cuando el Ca está presente, inducen un cambio conformacional en el complejo troponina–tropomiosina, exponiendo los sitios de unión de miosina en la actina. Cuando la miosina puede unirse a la actina y el ATP está presente, se produce la contracción muscular.
Imagen por Lecturio.Las miofibrillas están organizadas en un patrón que crea diferentes bandas y zonas cuando se observan al microscopio. Estas bandas se crean superponiendo hebras de actina y miosina.
La contracción de las células del músculo esquelético requieren de una estimulación por un potencial de acción de las neuronas motoras somáticas.
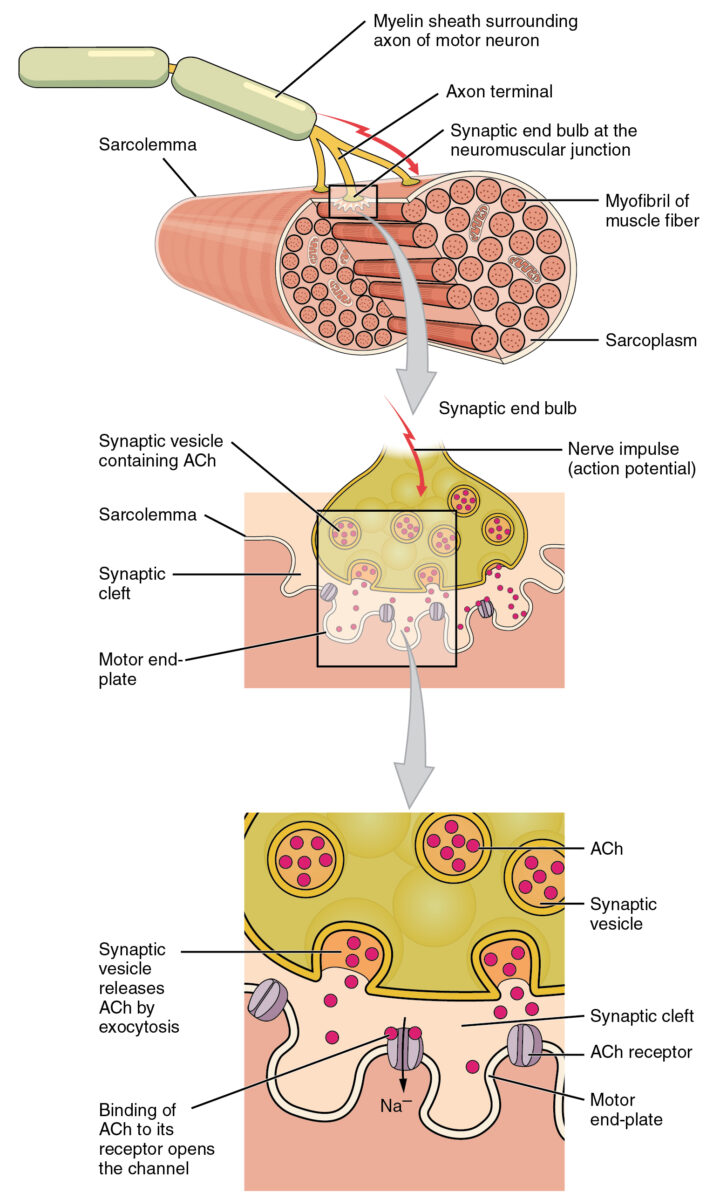
Placa terminal motora e inervación
ACh: acetilcolina
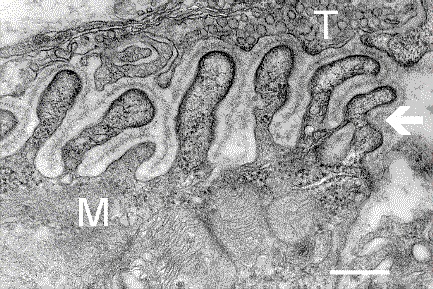
Micrografía electrónica que muestra una sección transversal a través de la unión neuromuscular: “T” es la terminal del axón y “M” es la fibra muscular. La flecha muestra los pliegues de unión con la lámina basal. Las densidades postsinápticas son visibles en las puntas entre los pliegues. La escala es de 0,3 µm.
Imagen: “Electron micrograph showing a cross section through the neuromuscular junction” por the National Institute of Mental Health. Licencia: Dominio Público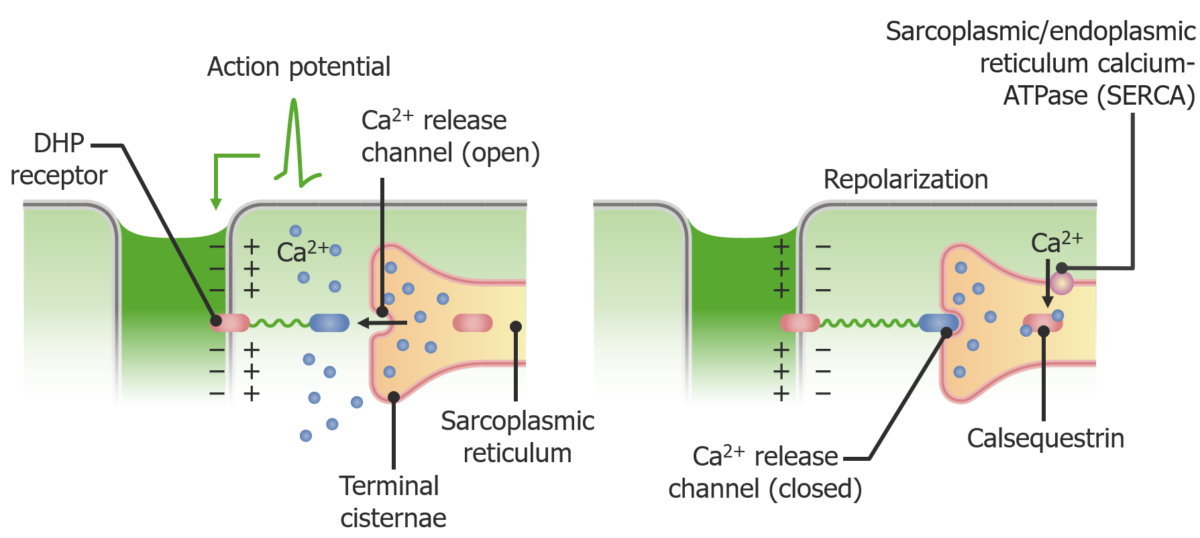
Fisiología de la liberación de Ca2+ del retículo sarcoplasmático en respuesta a un potencial de acción:
Una onda de despolarización (i.e., el potencial de acción) viaja por los túbulos T y activa los receptores de dihidropiridina dependientes del voltaje. Estos receptores de dihidropiridina están anclados mecánicamente a los receptores de rianodina, que normalmente mantienen cerrados los canales de liberación de Ca2+. Cuando los receptores de dihidropiridina son estimulados por un potencial de acción, eliminan los receptores de rianodina de los canales de liberación de Ca2+, lo que permite que el Ca2+ se derrame del retículo sarcoplasmático al sarcoplasma, donde puede unirse a la troponina y estimular la contracción muscular. El dantroleno se une a los receptores de rianodina, evitando la liberación de Ca2+ y la contracción muscular.
El ciclo de puente cruzado es el proceso por el cual la miosina y la actina se mueven entre sí, acortando el sarcómero y provocando la contracción muscular. Este proceso también se conoce como la teoría del filamento deslizante de la contracción muscular.
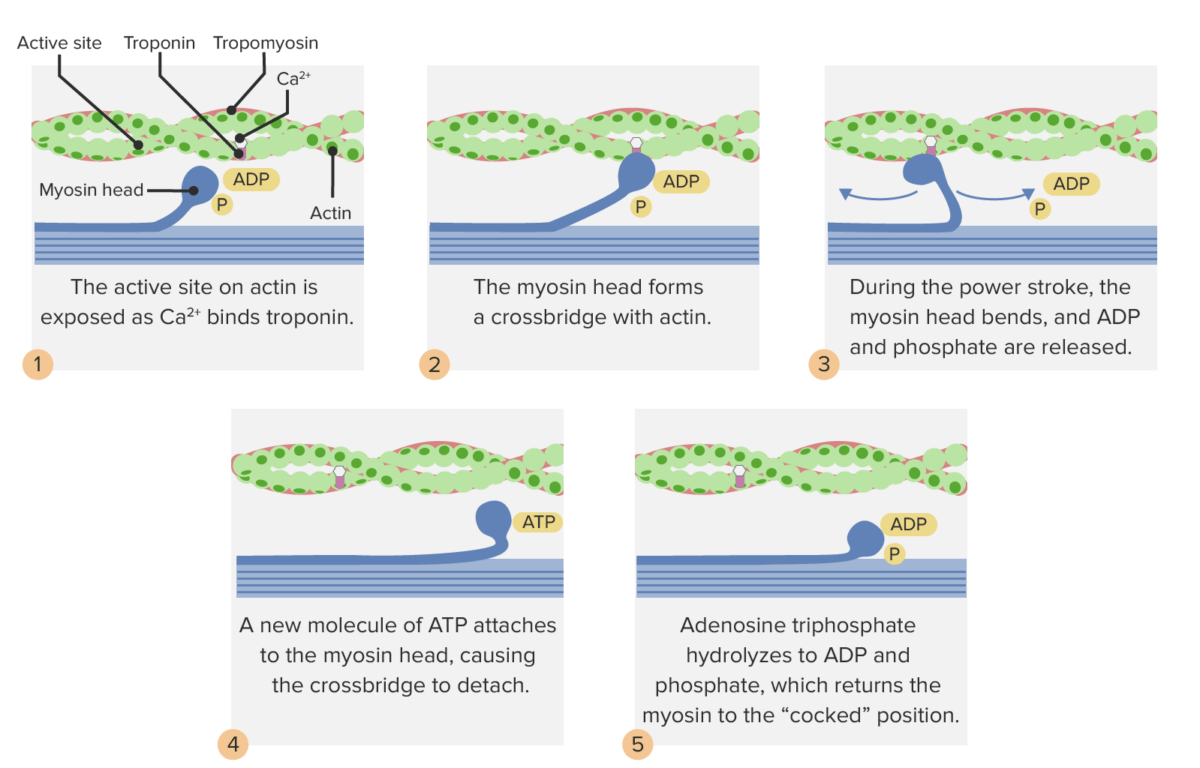
Ciclo de puente cruzado.
Imagen por Lecturio.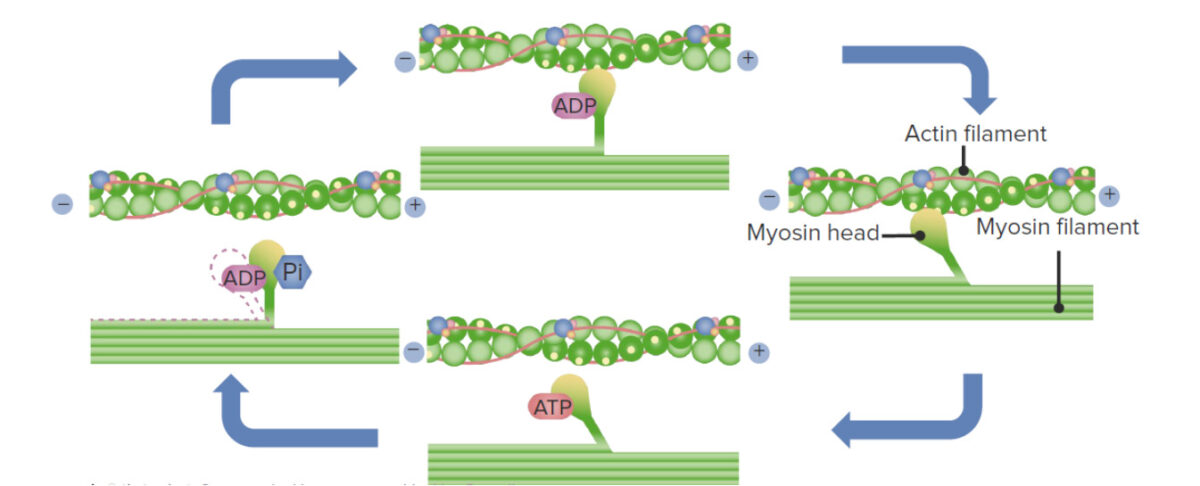
Ciclo de puente cruzado: el sitio de unión de la miosina en la actina queda expuesto cuando el Ca2+ se une a la troponina. El trifosfato de adenosina se une a la cabeza de miosina. La miosina ATPasa hidroliza el ATP a ADP y fosfato, y esto mueve la cabeza de miosina a una posición amartillada. Con el ADP y el fosfato aún unidos y la cabeza en posición ladeada, la miosina puede unirse a los sitios activos de la actina, formando un puente cruzado. El ADP y el fosfato se liberan, y la energía potencial almacenada se libera, generando el golpe de poder: la cabeza de miosina vuelve a su posición flexionada, tirando del filamento de actina con ella. El trifosfato de adenosina se une a la cabeza de miosina, lo que hace que se libere de la actina y comience el ciclo nuevamente. Este proceso permite que la miosina “camine” a lo largo del filamento de actina, acortando el sarcómero.
Imagen por Lecturio.La longitud de reposo del sarcómero tiene una influencia directa en la fuerza generada cuando el sarcómero se acorta. A esto se le llama relación longitud–tensión.
Una sola contracción aislada de una sola fibra muscular no puede hacer un trabajo significativo, y aumentar el voltaje del estímulo no aumenta la fuerza de una contracción. Las formas de aumentar la fuerza de una contracción muscular incluyen:
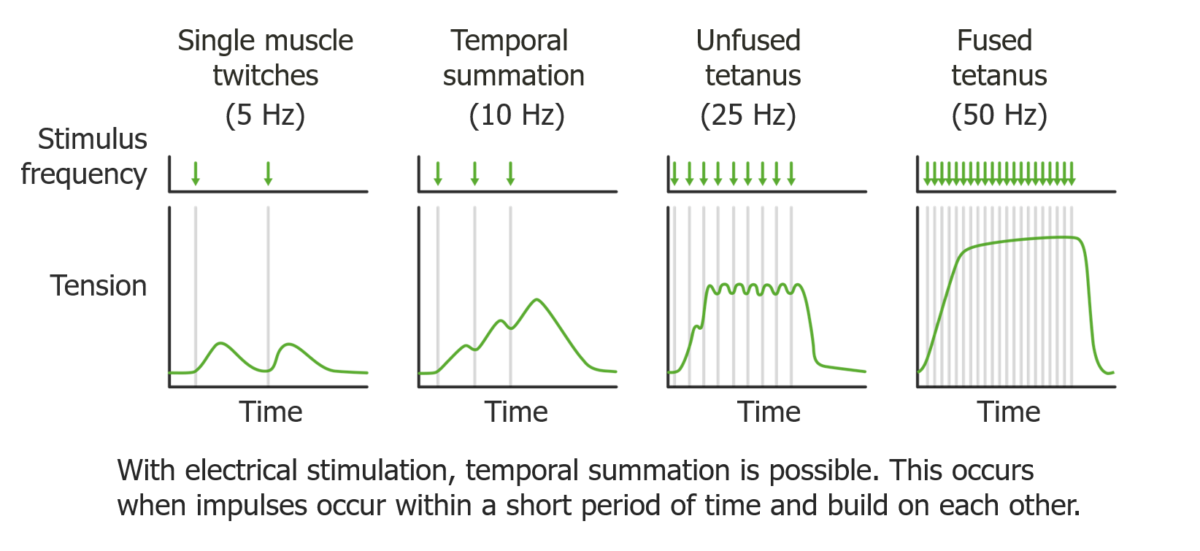
Principios de la estimulación muscular: El aumento de la frecuencia de la estimulación aumenta la fuerza de la contracción muscular.
Imagen por Lecturio.Hay múltiples tipos de contracción muscular basados en cómo la fibra muscular cambia de longitud durante la contracción:
El trifosfato de adenosina es la principal fuente de energía necesaria para generar los golpes potentes que provocan la contracción muscular. Hay varias formas diferentes de generar esta energía ATP, y hay varios tipos diferentes de fibras musculares en función de su capacidad para utilizar diferentes fuentes de energía.
La concentración de trifosfato de adenosina en la fibra muscular solo es suficiente para mantener la contracción completa durante 1 a 2 segundos. Por lo tanto, el ADP debe ser refosforilado para generar nuevo ATP, lo que permite que el músculo continúe contrayéndose, lo que requiere energía.
Hay 3 tipos principales de fibras musculares esqueléticas, que se encuentran en diferentes músculos de todo el cuerpo según su función.
Fibras tipo I: fibras musculares de contracción lenta.
Fibras tipo II: fibras musculares de contracción rápida
| Oxidativo lento/Tipo I | Glucolítico oxidativo rápido/Tipo IIA | Glucolítico oxidativo rápido/Tipo IIB | |
|---|---|---|---|
| Sinónimos | Rojo | Rojo | Blanco |
| Actividad miosina ATPasa | Lento | Rápida | Rápida |
| Capacidad de resistencia a la fatiga | Elevado | Moderado | Bajo |
| Capacidad oxidativa | Elevado | Moderado | Bajo |
| Capacidad glucolítica | Bajo | Moderado | Elevado |
| Contenido de mioglobina | Elevado | Moderado | Bajo |
| Volumen mitocondrial | Elevado | Moderado | Bajo |
| Densidad capilar | Elevado | Moderado | Bajo |