El cáncer de pulmón es la principal causa de muerte relacionada con el cáncer y se define como la transformación maligna del tejido pulmonar. La mayoría de los casos están relacionados con el consumo de tabaco a largo plazo. La enfermedad suele clasificarse histológicamente como cáncer de pulmón de células pequeñas o cáncer de pulmón de células no pequeñas. El perfil molecular del cáncer ofrece una mejor distinción del comportamiento biológico del tumor, el pronóstico y las opciones de tratamiento. Los síntomas incluyen tos, disnea, pérdida de peso y molestias torácicas. La propagación regional y las metástasis provocan síntomas y complicaciones adicionales en función de la localización y él (los) órgano(s) afectado(s). Los síndromes paraneoplásicos relacionados incluyen la hipercalcemia, la hiponatremia, el síndrome de Lambert-Eaton, el síndrome de Cushing, la polidermatomiositis y la dermatomiositis. El diagnóstico definitivo y la estadificación se realizan mediante una biopsia, el estudio con pruebas de biomarcadores para determinar la presencia de mutaciones genéticas y la imagenología. El tratamiento depende del estadio del cáncer y el perfil molecular asociado. El cáncer de pulmón posee en líneas generales un mal pronóstico.
Última actualización: Nov 27, 2024
Subtipos:
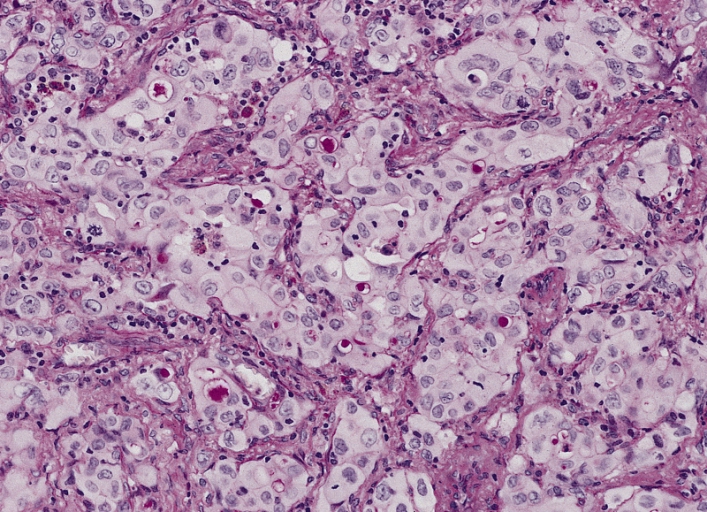
Adenocarcinoma de pulmón:
Un adenocarcinoma poco diferenciado (sólido) que muestra muchas células con vacuolas de mucina
Subtipos:
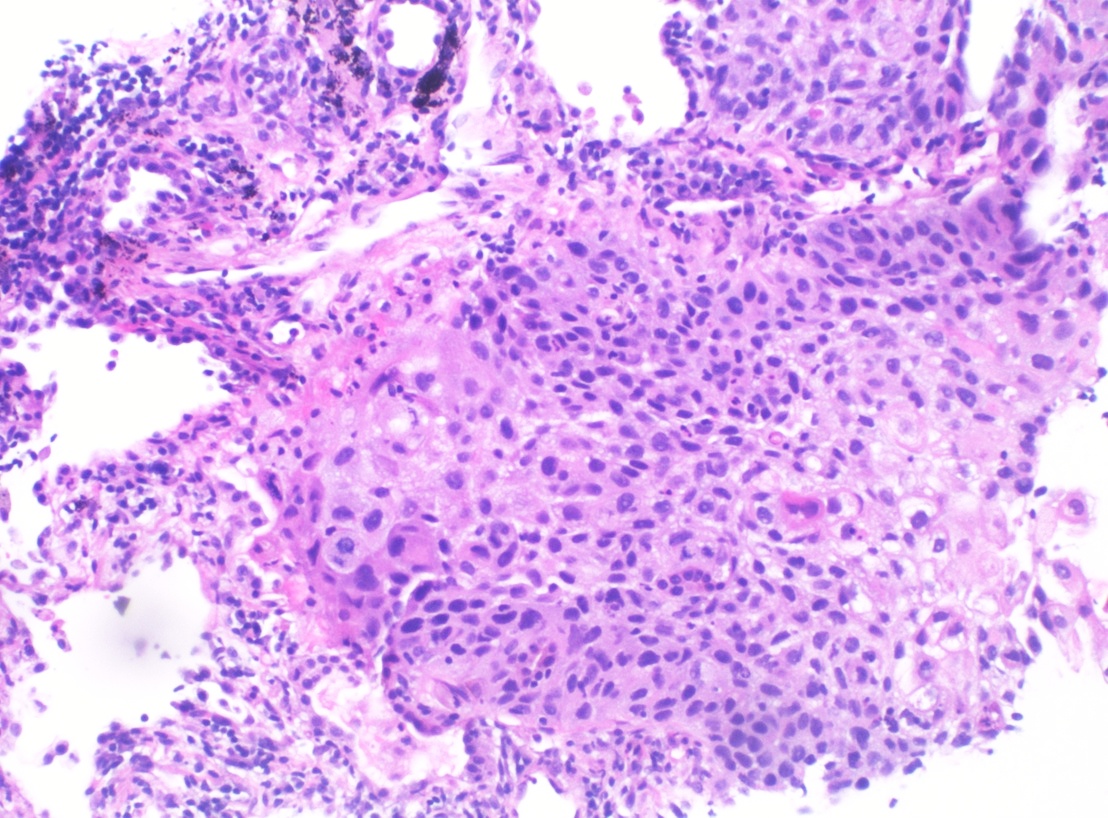
Carcinoma de células escamosas en la biopsia de pulmón:
Histopatología del carcinoma de células escamosas poco diferenciado de pulmón (tinción HyE)
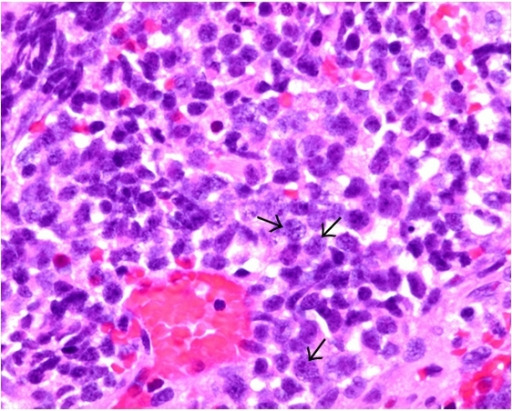
Carcinoma de células pequeñas:
Las células tumorales (véanse las flechas) presentan características de carcinoma de células pequeñas, entre las que se incluyen el moldeado nuclear, una elevada relación núcleo:citoplasma y núcleos con un patrón de cromatina fino o de sal y pimienta en la tinción de H&E.
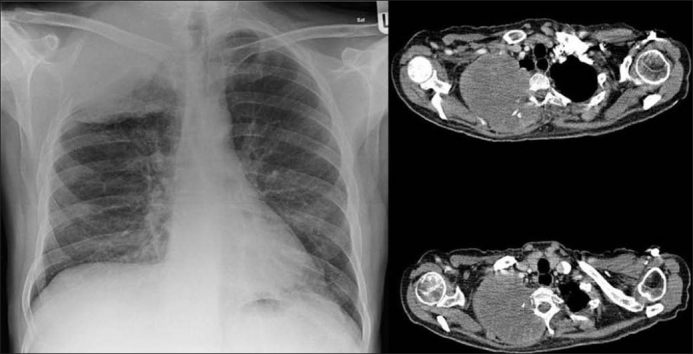
El tumor de Pancoast:
La radiografía de tórax de la izquierda muestra una neoplasia pulmonar derecha que invade la costilla y la pared torácica. La tomografía computarizada de la derecha muestra el tumor invadiendo las costillas, la pared torácica y las vértebras torácicas.
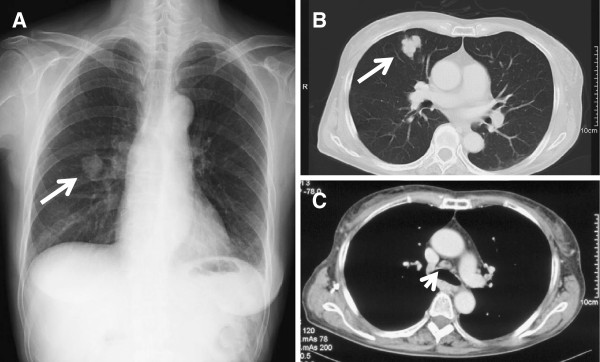
Radiografía de tórax y TC en el momento del diagnóstico:
(A): Radiografía de tórax que muestra la sombra de una masa en la zona media derecha (flecha).
(B, C): TC de tórax convencional que muestra una masa solitaria de 30 mm en S5 del pulmón derecho (flecha) y linfadenopatía mediastínica (cabeza de flecha).
Además de la TC, se utilizan las siguientes modalidades para determinar la extensión de la enfermedad con fines de estadificación:
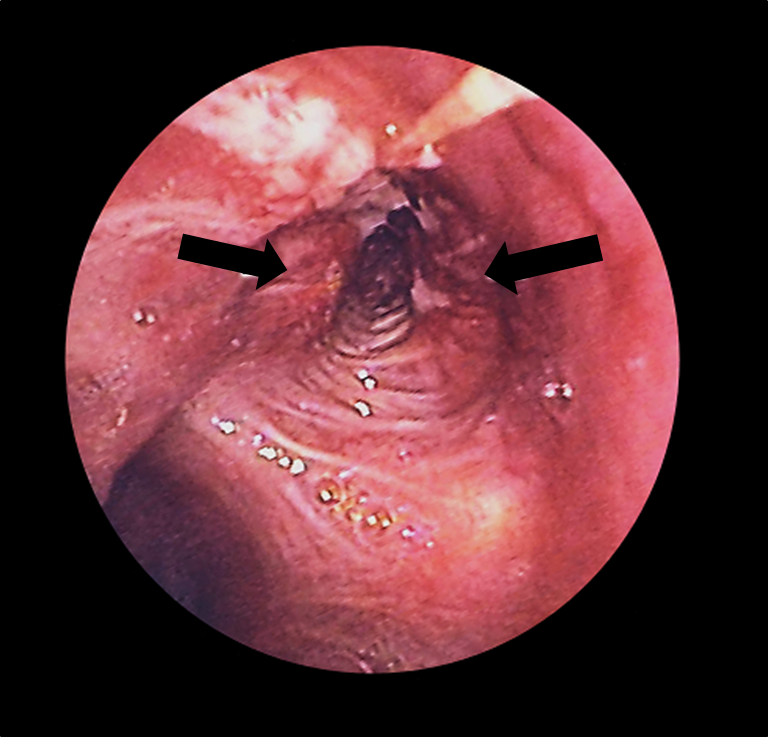
Broncoscopia:
Cáncer de pulmón (flechas) en el bronquio izquierdo visto con un broncoscopio
Las siguientes pruebas son posibles hallazgos para el cáncer de pulmón:
A continuación se presentan las directrices de estadificación de la 8va edición de la International Association for the Study of Lung Cancer:
| Estadio | Descripción |
|---|---|
| Tx | El tumor primario no puede ser evaluado. |
| T0 | No hay evidencia de un tumor primario |
| Tis | Carcinoma in situ |
| T1 | Tumor ≤ 3 cm, rodeado de pulmón o pleura visceral, sin invasión del bronquio principal:
|
| T2 | Tumor > 3 cm pero ≤ 5 cm, o:
|
| T3 | Tumor > 5 cm pero ≤ 7 cm, o nódulos tumorales asociados en el mismo lóbulo que el tumor primario o invasión directa de la pared torácica, del nervio frénico o del pericardio parietal |
| T4 | Tumor > 7 cm, o nódulos tumorales asociados en un lóbulo ipsilateral diferente al tumor primario, o invasión de diafragma, mediastino, corazón, grandes vasos, tráquea, esófago, nervio laríngeo recurrente, cuerpo vertebral o carina |
| Estadio | Descripción |
|---|---|
| Nx | No es posible evaluar los ganglios linfáticos regionales |
| N0 | No hay metástasis en los ganglios linfáticos regionales |
| N1 | Ganglios linfáticos peribronquiales y/o hiliares ipsilaterales y afectación de los ganglios intrapulmonares |
| N2 | Afectación de los ganglios linfáticos mediastínicos y/o subcarinales ipsilaterales |
| N3 | Afectación de ganglio linfático mediastínico contralateral, hiliar contralateral, escaleno ipsilateral o contralateral, o del supraclavicular |
| Estadio | Descripción |
|---|---|
| M0 | No hay metástasis a distancia |
| M1 | Metástasis a distancia:
|
| Agrupación de estadios | Estadio TNM |
|---|---|
| Oculto |
|
| 0 |
|
| I |
|
| II |
|
| III |
|
| IV |
|
| Estadio (SCLC) | Descripción |
|---|---|
| Enfermedad limitada |
|
| Enfermedad extensa |
|
Cirugía:
Quimioterapia:
Radioterapia:
Terapias dirigidas:
Inmunoterapia:
| Estadio (NSCLC) | Abordaje terapéutico |
|---|---|
| Estadio I-II |
|
| Estadio III |
|
| Estadio IV* |
|
| Estadio (SCLC) | Descripción |
|---|---|
| Enfermedad limitada |
|
| Enfermedad extensa* |
|
La modificación de los factores de riesgo es más eficaz que el tamizaje para reducir la mortalidad por cáncer de pulmón.