Los bloqueadores neuromusculares son medicamentos relajantes del músculo esquelético que bloquean la contracción muscular a través de varios mecanismos. Los bloqueadores neuromusculares despolarizantes se unen a los receptores colinérgicos nicotínicos (nAChR, por sus siglas en inglés), bloqueando la apertura del canal iónico. Esto da como resultado una despolarización inicial y persistente, seguida de una desensibilización del receptor produciendo relajación y parálisis muscular. Los bloqueadores neuromusculares no despolarizantes también se unen a estos mismos receptores; sin embargo, actúan manteniendo el canal cerrado para evitar la despolarización. Estos agentes se utilizan a menudo como complemento de la anestesia general durante la cirugía y para facilitar la intubación endotraqueal. Dado que estos medicamentos también actúan sobre los músculos asociados con la respiración, se deben emplear con soporte respiratorio. De igual manera, es importante que el paciente esté sedado adecuadamente, ya que estos agentes no tienen un efecto sedante. Los efectos secundarios comunes incluyen anafilaxia, bradicardia, hipotensión y parálisis prolongada. Los médicos también deben ser conscientes del potencial para causar fasciculaciones musculares e hiperpotasemia con el uso de la succinilcolina.
Última actualización: Feb 13, 2025
Los bloqueadores neuromusculares se pueden clasificar según su mecanismo de acción.
Fisiología normal:
Bloqueadores neuromusculares despolarizantes:
Bloqueadores neuromusculares no despolarizantes:
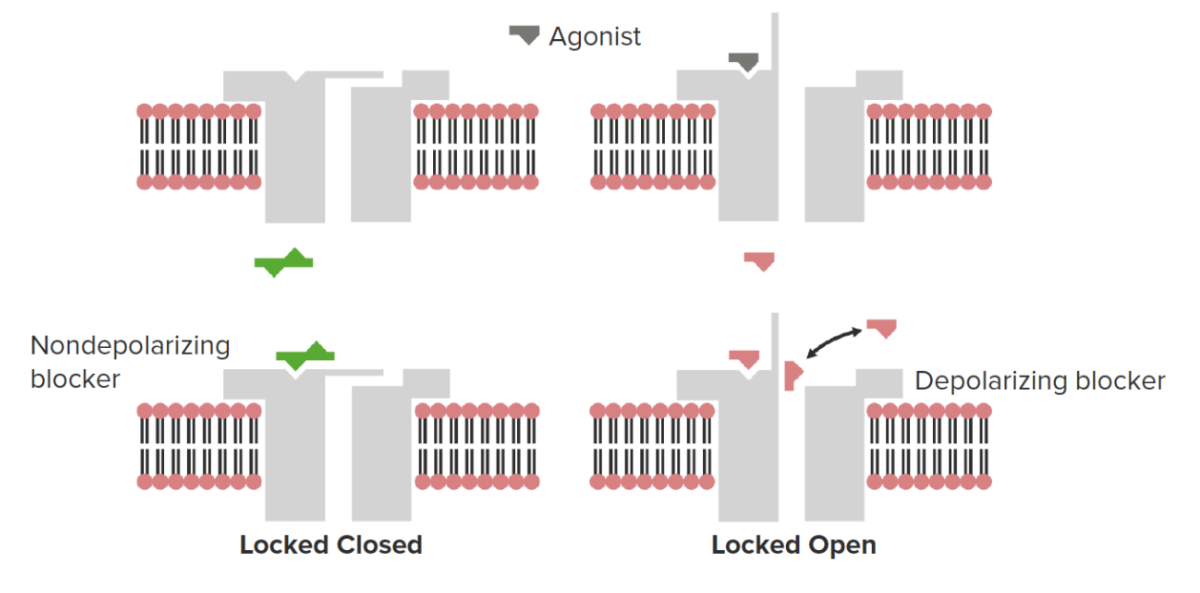
Los bloqueadores neuromusculares se unen a los receptores colinérgicos nicotínicos N1 ionotrópicos (nAChR) y pueden cerrar el canal iónico (bloqueador no despolarizante) o bloquear el canal iónico en la posición abierta (bloqueador despolarizante). Esto último dará como resultado un breve período de contracción muscular transitoria antes de que el canal se desensibilice, lo que dará como resultado la relajación muscular.
Imagen por Lecturio.| Medicamento | Inicio de acción (min) | Duración del efecto (min) | Metabolismo | Excreción |
|---|---|---|---|---|
| Succinilcolina | < 1 | 4–6 | Pseudocolinesterasa plasmática | Orina |
| Atracurio | 2–3 | 20–35 |
|
Orina (mínima) |
| Cisatracurio | 2–3 | 20–35 | Eliminación de Hofmann* | Orina y bilis |
| Pancuronio | 2–3 | 60–100 |
|
Orina y bilis |
| Rocuronio | 1–2 | 30 |
|
Bilis y orina |
| Vecuronio | 3–5 | 45–65 |
|
Bilis y orina |
| Medicamento | Efectos secundarios | Precauciones | Contraindicaciones | Interacciones medicamentosas |
|---|---|---|---|---|
| Succinilcolina |
|
Gen atípico de la colinesterasa plasmática → altera su metabolismo |
|
|
| Atracurio |
|
Resistencia en pacientes quemados o inmovilizados | Hipersensibilidad | |
| Cisatracurio |
|
|||
| Pancuronio |
|
Deterioro renal y hepático → aclaramiento reducido | ||
| Rocuronio |
|
|
||
| Vecuronio |
|
Deterioro renal y hepático. |