La atención del lactante es brindada principalmente por los padres del niño u otro cuidador. Un médico puede tener un gran impacto en la calidad de esta atención durante los controles ambulatorios programados regularmente, también conocidos como controles de niño sano. Durante estos controles, el médico tiene la oportunidad de realizar una evaluación integral de la salud del niño, medir el apego de los cuidadores y evaluar el entorno de crecimiento general del niño. Los controles de rutina deben programarse a intervalos regulares, con controles adicionales en caso de problemas agudos. El médico debe realizar la historia clínica y examen físico; evaluar el crecimiento, el desarrollo y el estado nutricional; fomentar la administración de vacunas y proporcionar orientación y asesoramiento anticipados a los padres o cuidadores, asegurándose de abordar cualquier pregunta e inquietud y de fomentar un desarrollo y apoyo óptimos.
Última actualización: Nov 29, 2023
Los controles de niño sano son visitas programadas en edades cruciales en el desarrollo de un niño. Estos controles son necesarios para evaluar la salud en general, para proporcionar servicios preventivos, para el tamizaje temprano de enfermedades y anomalías y para el manejo rápido de problemas de salud.

Esquema para un bebé nacido el 1 de enero
B: nacimiento
E: examen
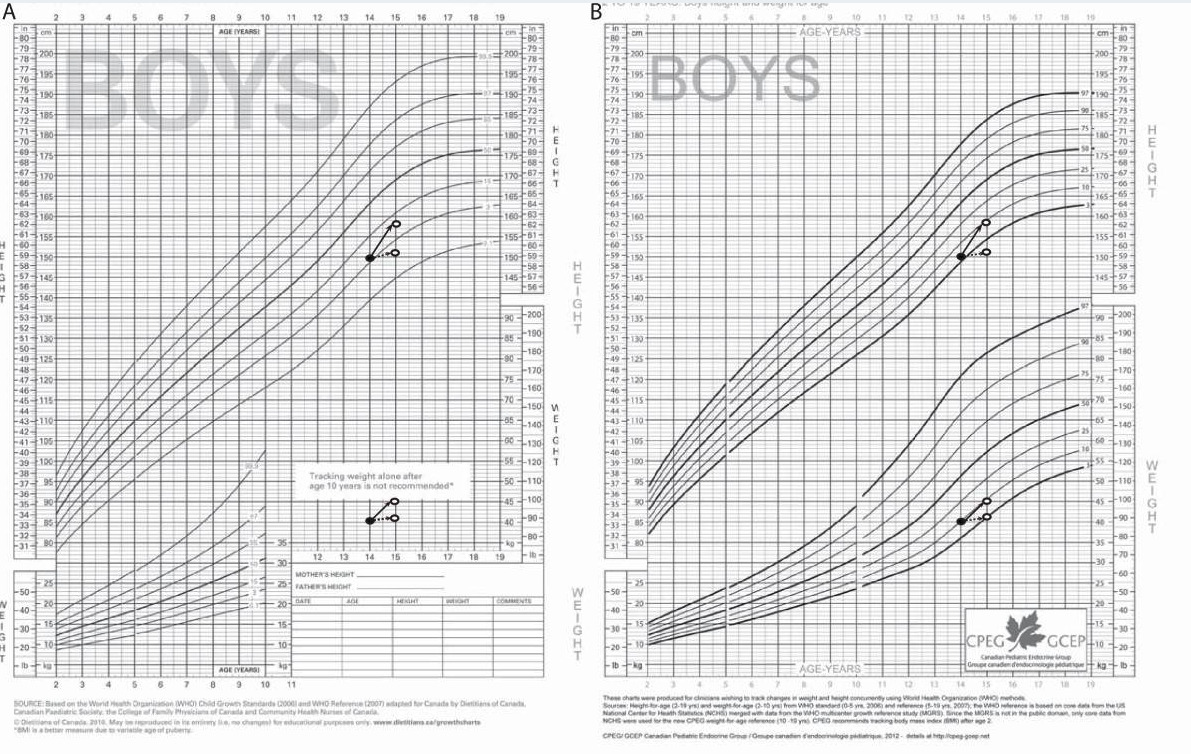
Tablas de crecimiento:
La talla y el peso deben registrarse en cada visita de niño sano (perímetro cefálico hasta los 3 años). Los resultados se representan en gráficos de crecimiento estandarizados para monitorear la progresión del crecimiento a lo largo de las líneas de percentiles.
La lactancia materna es la principal fuente de nutrición de los lactantes y se recomienda como medio exclusivo de alimentación durante los 1.eros 6 meses de vida, con continuación hasta los 2 años de edad.
La leche materna madura contiene los nutrientes necesarios para el bebé y proporciona anticuerpos formados por la madre, que protegen al bebé contra infecciones a medida que se desarrolla el sistema inmunitario.
Beneficios para el lactante:
Beneficios para la madre:
Almacenamiento de la leche materna:
Si hay problemas con la lactancia materna, se debe administrar leche materna ordeñada al lactante.
No se debe alentar a los lactantes amamantados a beber fórmula excepto en las siguientes situaciones:

Lactancia materna
Imagen: “Breastfeeding infant” por Ken Hammond. Licencia: Dominio PúblicoSi se alimenta a un lactante con fórmula, es importante analizar el tipo de fórmula que se utiliza:
Se debe revisar la mezcla apropiada y la proporción de fórmula en polvo con respecto al agua.
| Edad | Motricidad gruesa | Motricidad fina | Lenguaje | Social/cognitivo |
|---|---|---|---|---|
| 1 mes |
|
Las manos apretadas en puños se acercan a la cara la mayor parte del tiempo. | Hace sonidos. |
|
| 2 meses |
|
|
|
|
| 4 meses |
|
|
|
|
| 5 meses |
|
|
|
|
| 6 meses | Se sienta por un breve momento apoyado en las manos. |
|
|
Ansiedad ante los extraños |
| 7 meses | Se sienta firmemente sin apoyo. | Pinza con el costado de la mano (pinza radial-palmar). |
|
|
| 9 meses |
|
Pinza con 2 dedos y el pulgar por debajo (pinza radial-digital o con 3 dedos). |
|
|
| 10 meses |
|
Agarra una bolita con el lado del dedo índice y el pulgar (agarre de pinza inferior). | Dice «papá» (específico) |
|
| 12 meses | Da los 1.ros pasos independientes (la caminata puede demorarse hasta los 18 meses). |
|
Dice al menos una palabra que no sea «papá» o «mamá». |
|
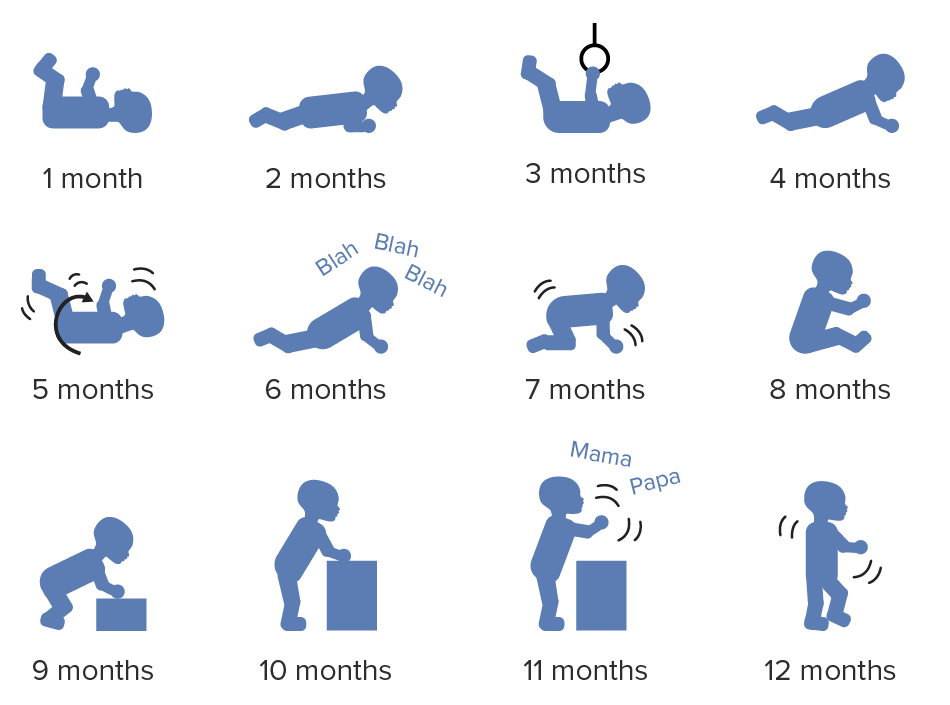
Desarrollo motor grueso del lactante durante el 1.er año de vida
Imagen por Lecturio.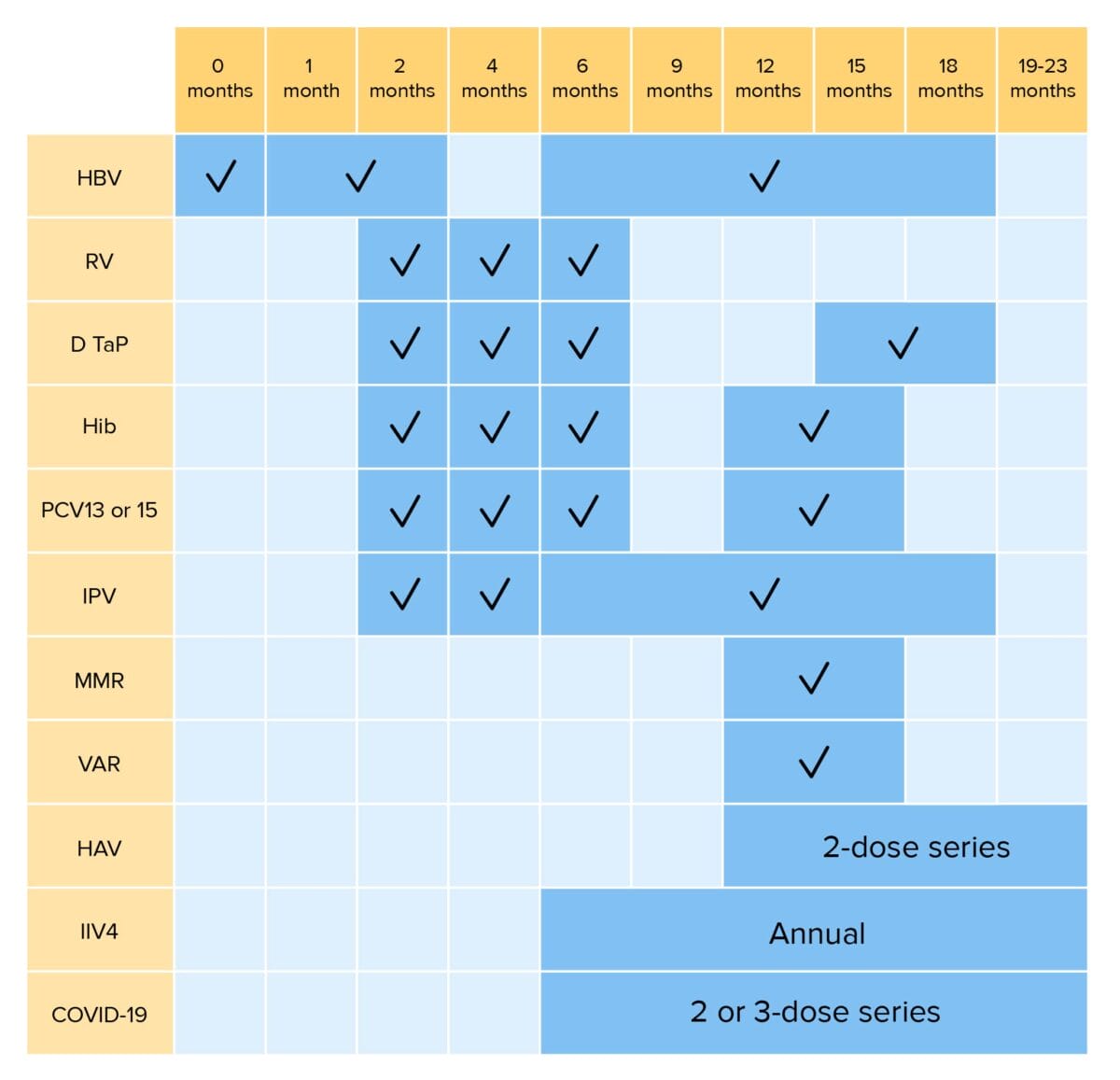
Vacunación de rutina en niños hasta 23 meses:
HBV: vacunación contra hepatitis B
RV: vacunación contra rotavirus
DTaP: vacunación contra difteria, tétanos, tos ferina
Hib: vacunación contra Haemophilus influenzae tipo b
PCV: vacunación contra neumococo conjugada
IPV: vacunación contra polio inactivada
MMR: vacunación contra sarampión, rubeola y paperas
VAR: vacunación contra varicela
HAV: vacunación contra el virus de la hepatitis A
IIV4: vacunación tetravalente inactivada contra influenza
COVID-19: vacunación contra enfermedad por coronavirus 2019 (bivalente) *RV1 es una serie de 2 dosis; RV5 es una serie de 3 dosis
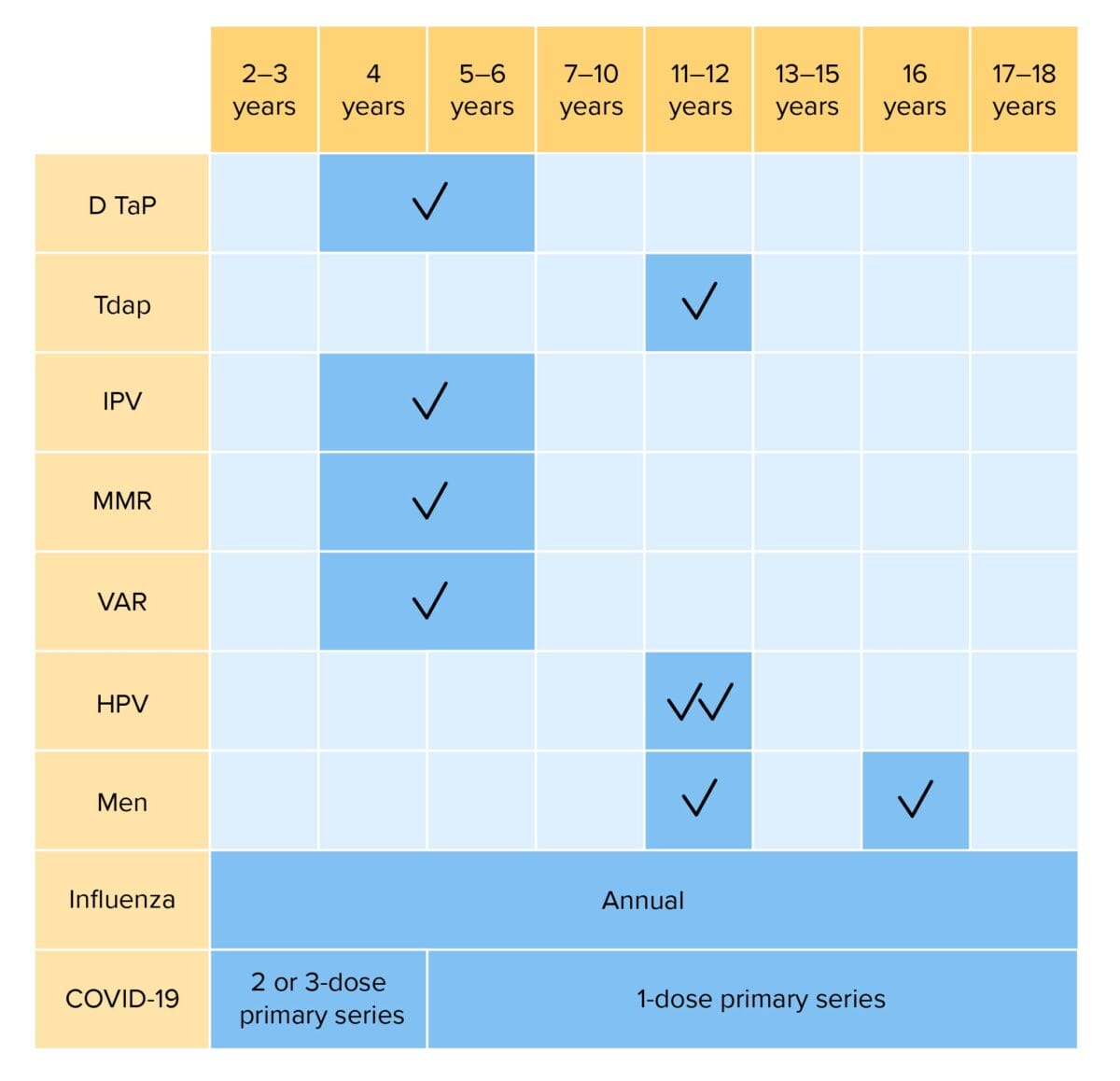
Vacunación de rutina para niños entre 2- 18 años de edad:
DTaP: vacunación contra difteria, tétanos, tos ferina
Tdap: vacunación contra tétano, difteria y contra tos ferina acelular
Hib: vacunación contra Haemophilus influenzae tipo b
IPV: vacunación contra polio inactivada
MMR: vacunación contra sarampión, rubeola y paperas
VAR: vacunación contra varicela
HPV: vacunación contra el virus del papiloma humano
Men: vacunación contra el meningococo
COVID-19: vacunación contra enfermedad por coronavirus 2019 (bivalente)
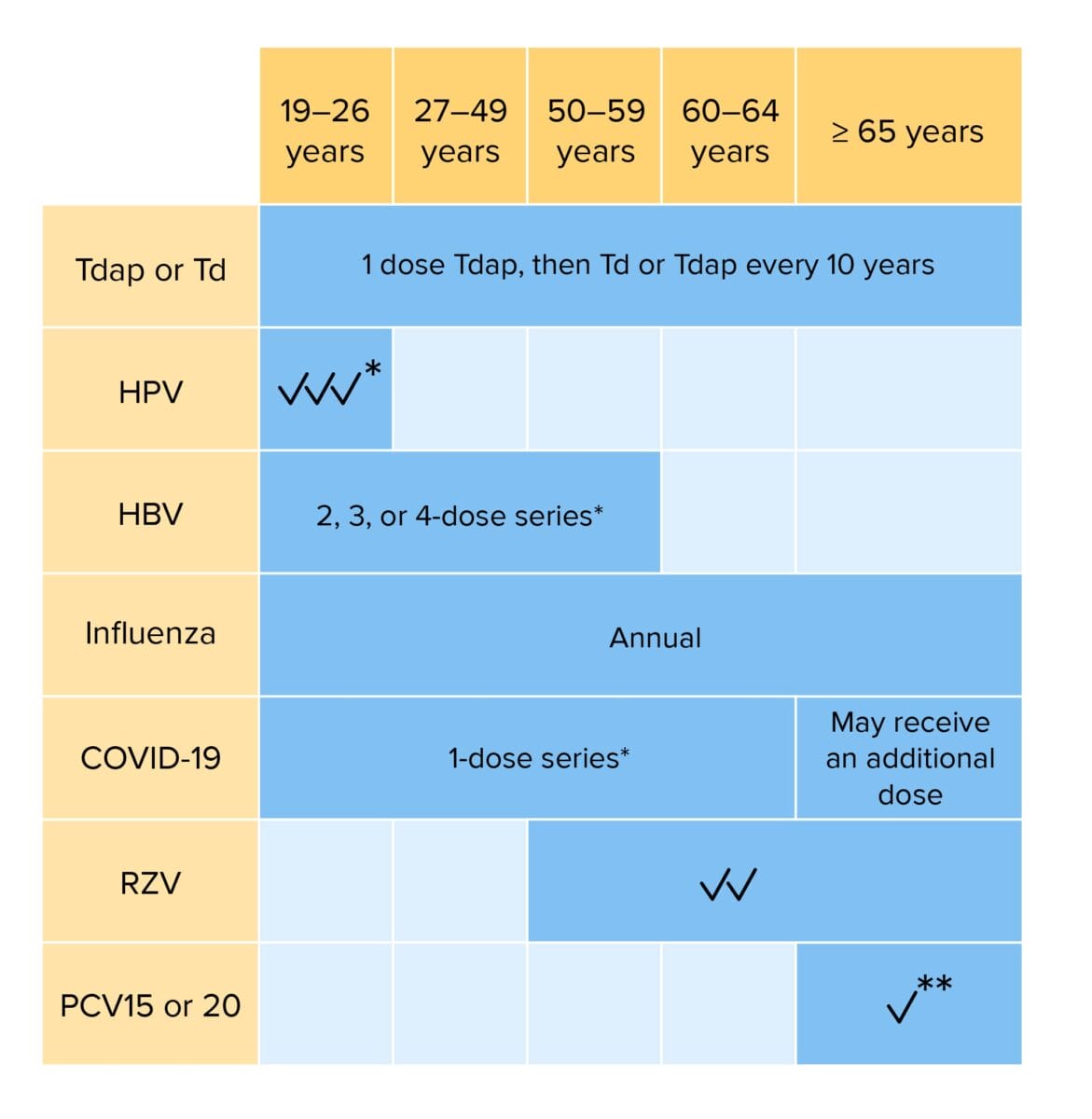
Vacunación de rutina para adultos:
Individuos con factores de riesgo podrían requerir vacunas adicionales o cambios en el calendario de dosificación
Tdap: vacunación contra tétano, difteria y contra tos ferina acelular
Td: vacunación contra tétano y difteria
HPV: vacunación contra el virus del papiloma humano
HBV: vacunación contra el virus de la hepatitis B
COVID-19: enfermedad por coronavirus 2019 (bivalente)
RZV: vacunación contra el zoster recombinante
PCV: vacunación contra neumococo conjugada
*Si no ha sido vacunado previamente
**Si se administra PCV15, debe seguirse por PPSV23 (vacunación contra neumococo polisacárida)
Se debe aconsejar a los cuidadores que busquen evaluación adicional inmediatamente si se presenta alguno de los siguientes signos o síntomas.
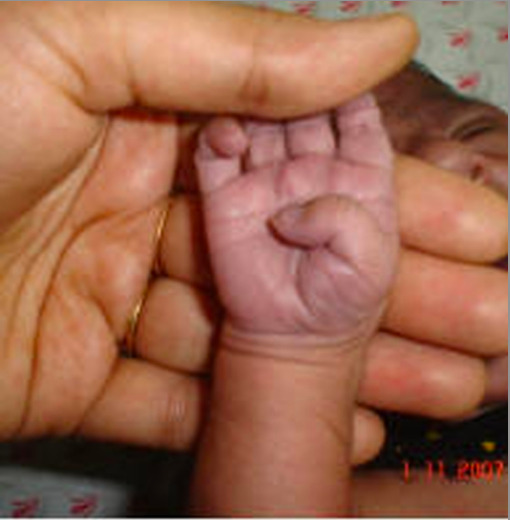
Cianosis periférica sobre la palma de una mano
Imagen: “Showing peripheral cyanosis over a palm” por Department of Biochemistry, University of Allahabad, Allahabad-211002, India. Licencia: CC BY 2.0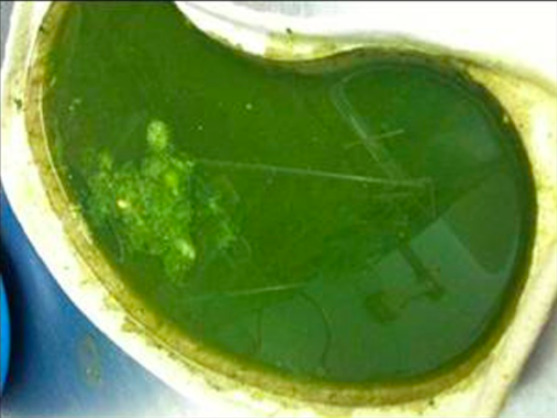
Vómito típico de color verde oscuro a menudo denominado vómito bilioso
Imagen: “Typical dark green vomit” por Department of Paediatric Surgery, Leeds General Infirmary, United Kingdom LS1 3EX. Licencia: CC BY 3.0
Un bebé de un día de nacido con el muñón del cordón todavía adherido.
Imagen: “A day-old baby with its cord stump still attached” por Evan-Amos. Licencia: Dominio Público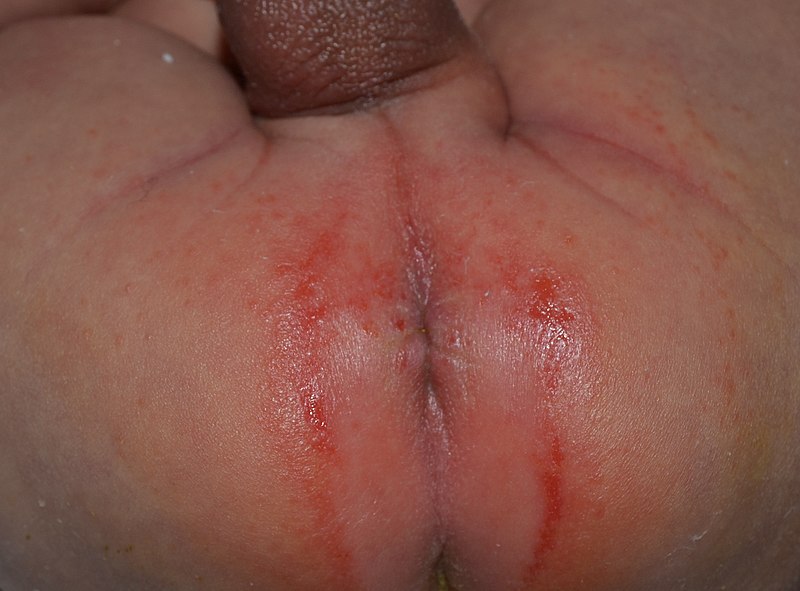
Erupción benigna leve del pañal en un varón amamantado 3 semanas de edad y con pañal de tela
Imagen: “Irritant diaper dermatitis” por Dailyboth. Licencia: CC0 1.0Las siguientes condiciones son relevantes para aquellos involucrados en la prestación de cuidados infantiles.
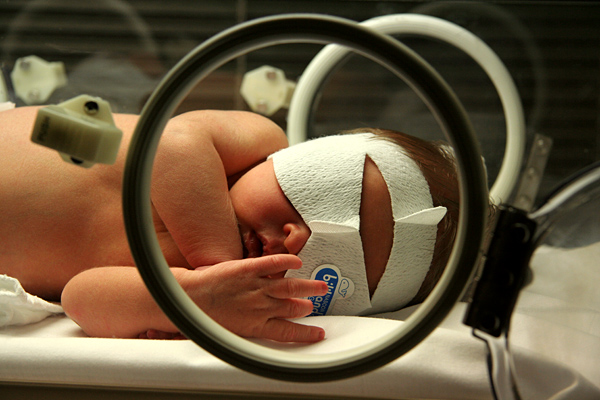
Ictericia neonatal en un recién nacido sometido a fototerapia
Imagen: “Jaundice phototherapy” por Martin Pot. Licencia: CC BY 3.0