La vulva es el órgano genital externo de la mujer e incluye el monte de Venus, los labios mayores, los labios menores, el clítoris, el vestíbulo, el bulbo vestibular y las glándulas vestibulares mayores. La vagina es el canal genital femenino, que se extiende desde la vulva por fuera hasta el cuello uterino por dentro. Estas estructuras tienen funciones sexuales, reproductivas y urinarias y una rica irrigación, que llega principalmente a través de la arteria ilíaca interna.
Última actualización: Abr 7, 2022
El desarrollo masculino se desencadena por la presencia de ciertas hormonas; el desarrollo femenino se desencadena principalmente por la ausencia de hormonas.
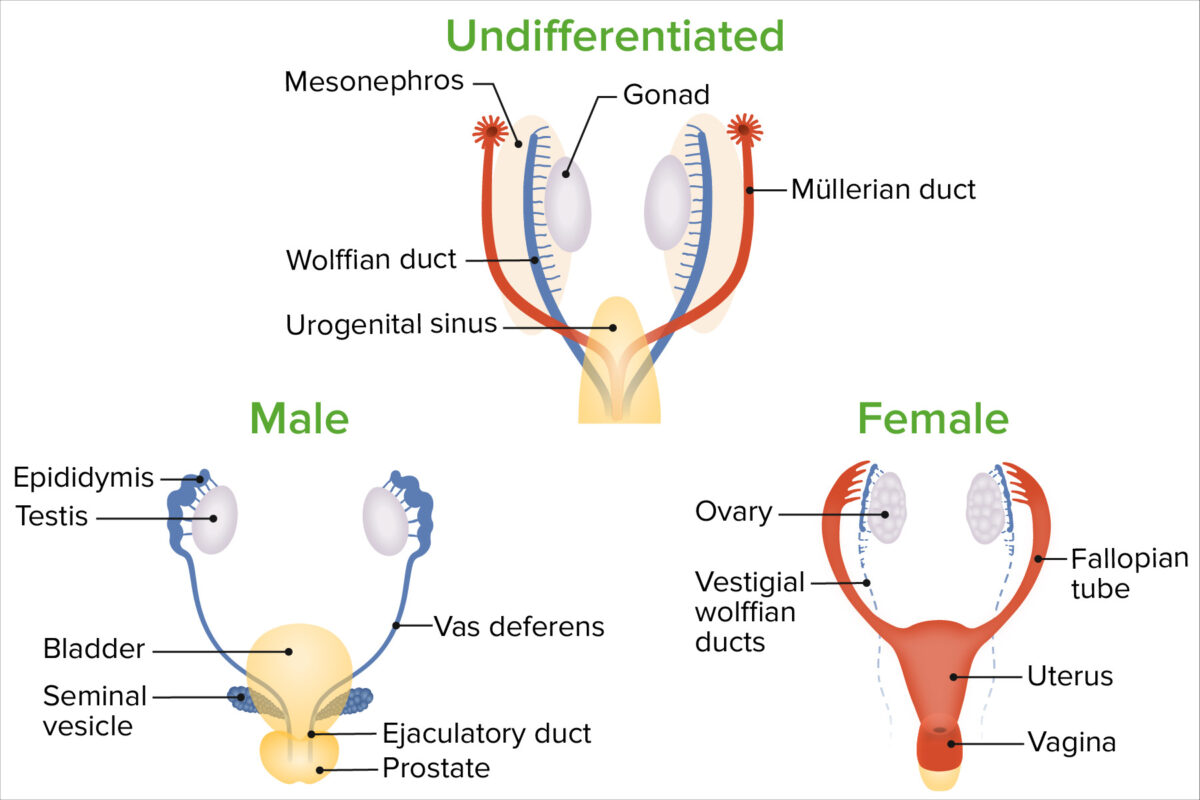
Diferenciación de sexos
Imagen por Lecturio.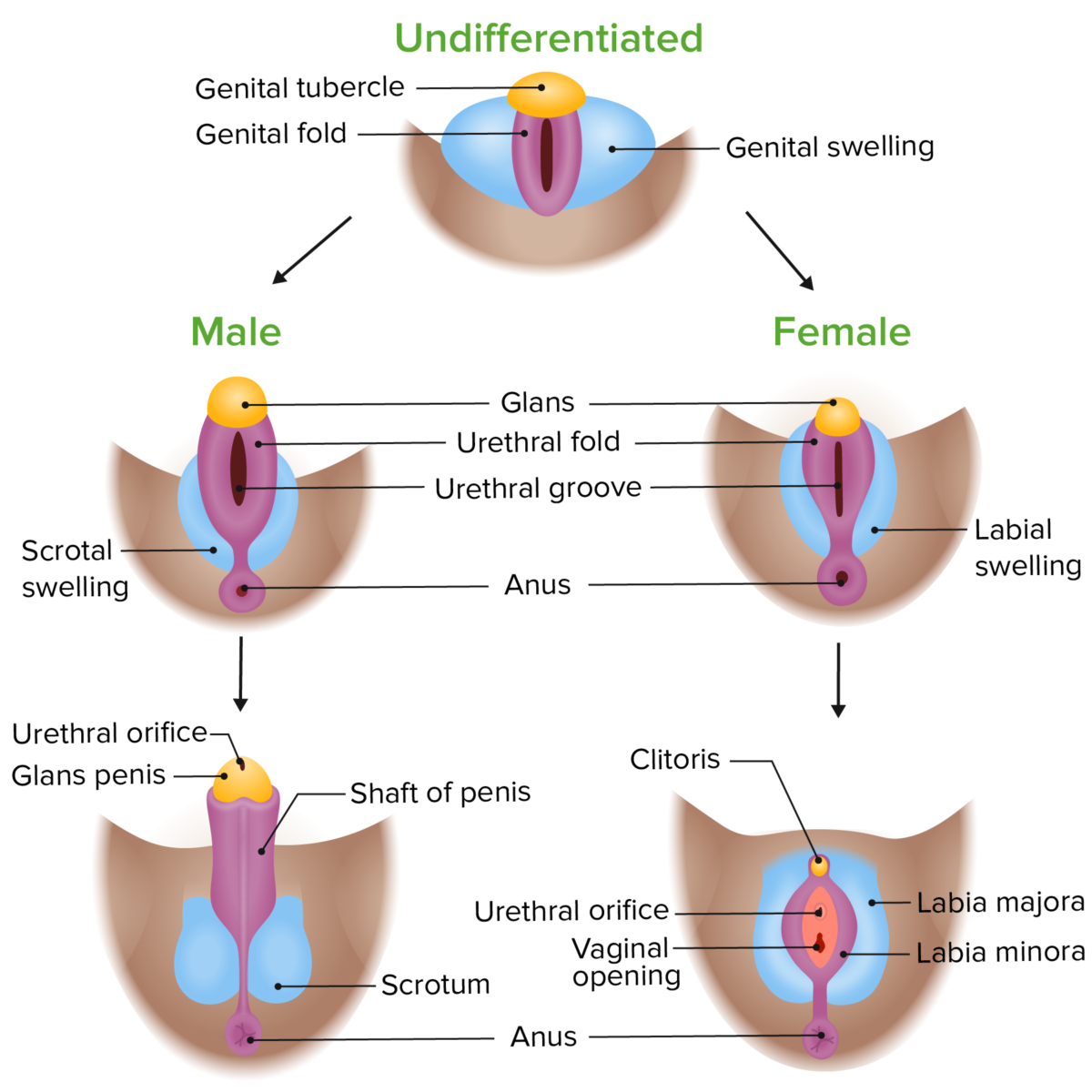
Diferenciación fenotípica de los genitales externos en embriones masculinos y femeninos
Imagen por Lecturio. Licencia: CC BY-NC-SA 4.0La vagina es la entrada externa del aparato reproductor femenino.
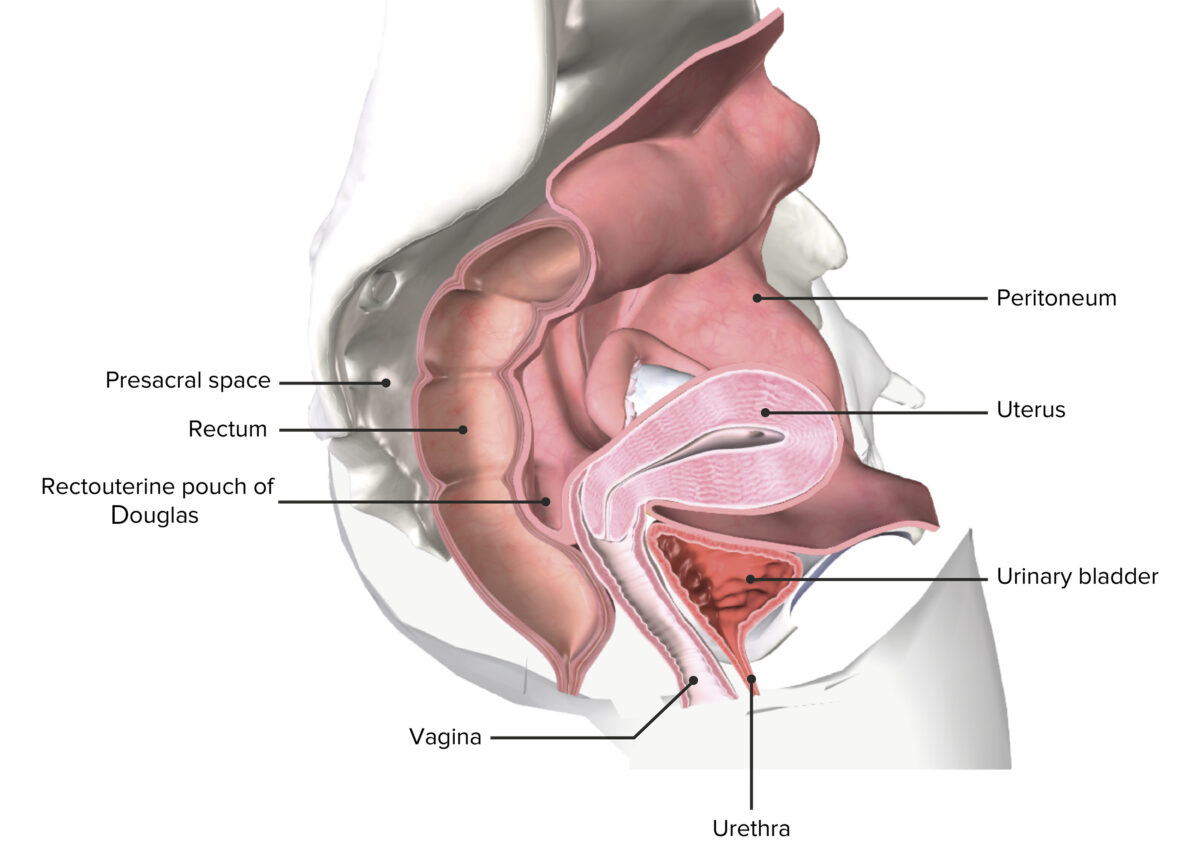
Una pelvis femenina seccionada que muestra el útero in situ
Imagen por BioDigital, editada por Lecturio
Un himen normal
Imagen por Lecturio.La vulva se refiere a los genitales femeninos externos y ocupa la mayor parte del periné.
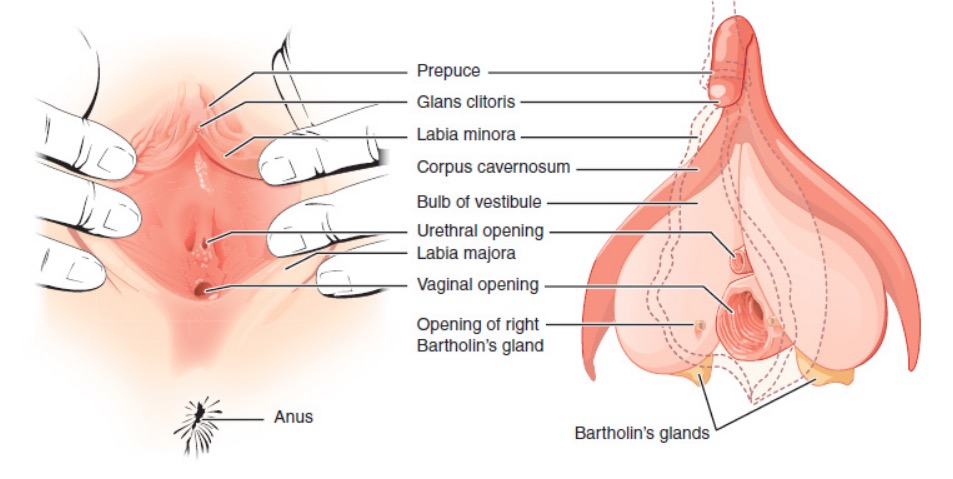
Genitales externos femeninos
Imagen: “External female genitalia” por Phil Schatz. Licencia: CC BY 4.0El periné se refiere a la superficie externa, incluida la vulva, y al “espacio” poco profundo que hay debajo.
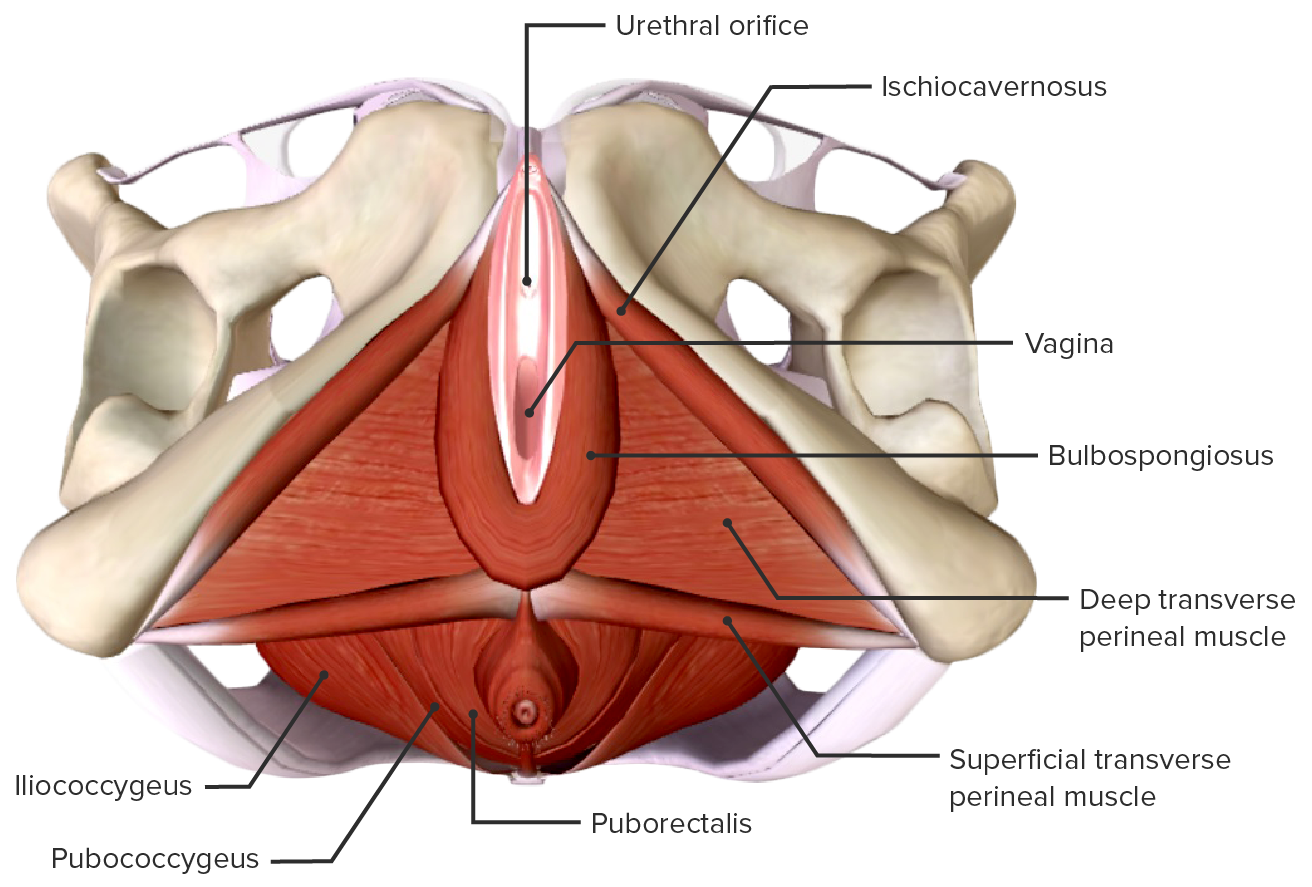
Anatomía muscular del periné
Imagen por Lecturio.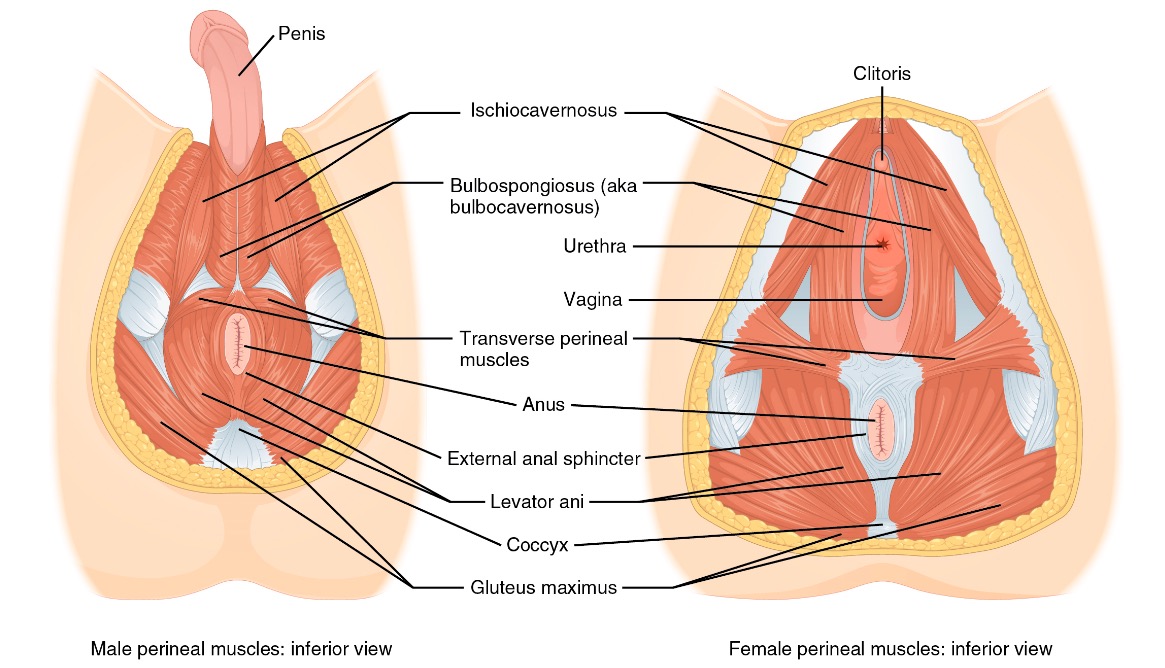
Comparación de los músculos perineales masculinos y femeninos
Imagen: “Male and female perineum muscles” por Phil Schatz. Licencia: CC BY 4.0El diafragma pélvico proporciona soporte a la cavidad pélvica y a las estructuras circundantes. Además, los tres niveles primarios de soporte vaginal están conectados a través de la fascia endopélvica.
El diafragma pélvico es la capa más profunda del piso pélvico.
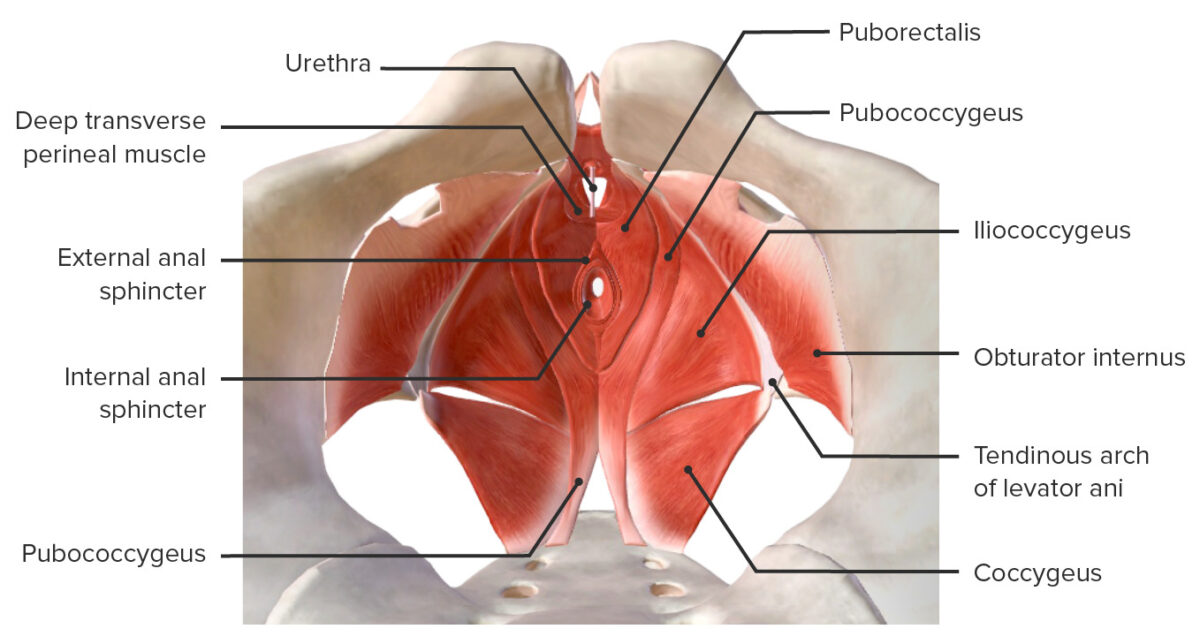
Músculos del suelo pélvico
Imagen por BioDigital, editada por Lecturio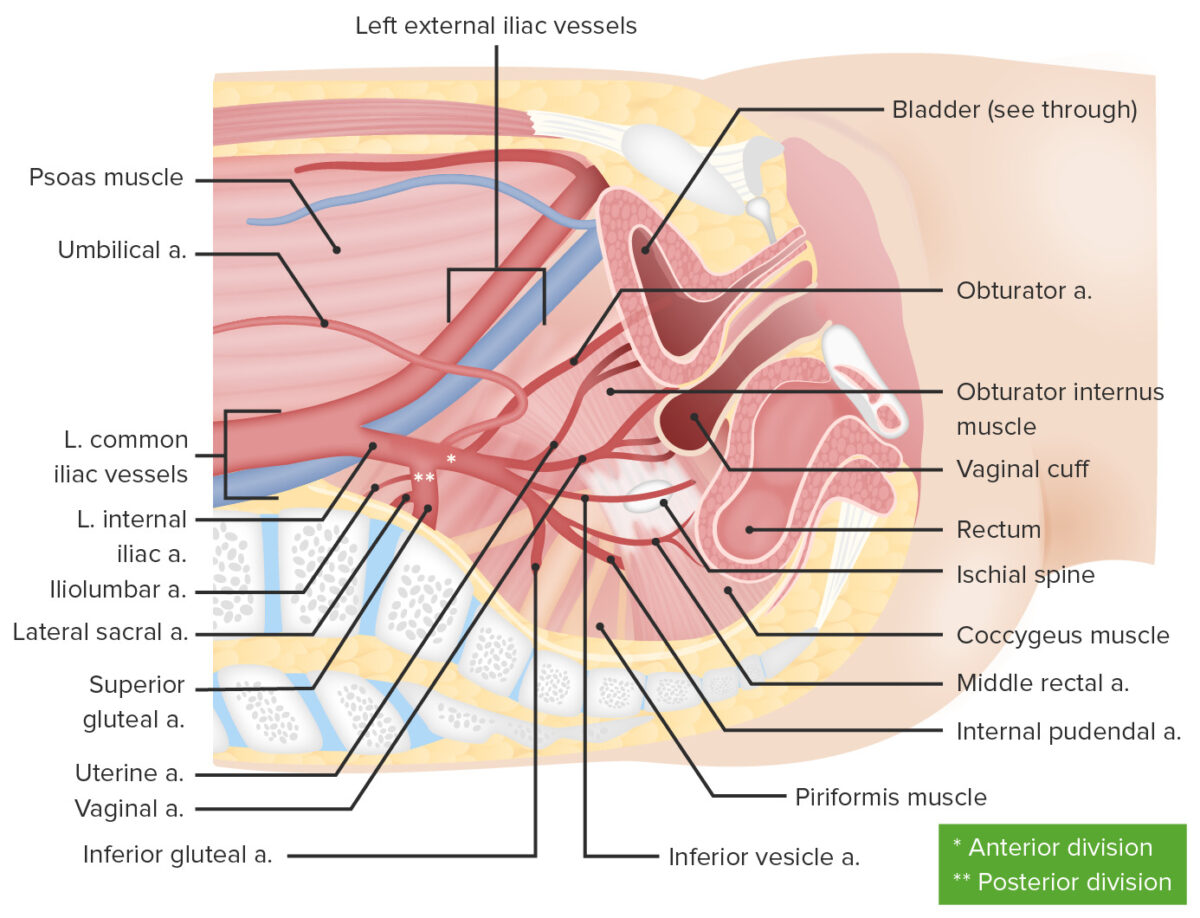
Irrigación del sistema reproductor femenino
Imagen por Lecturio.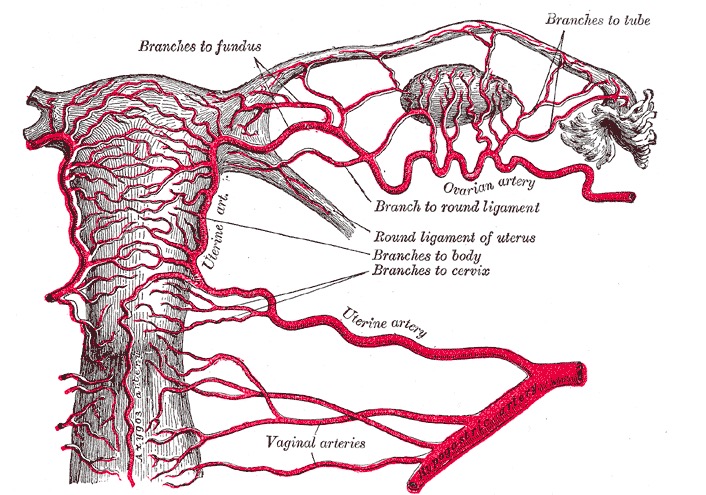
La vagina es un tubo fibromuscular revestido por una mucosa compuesta por 3 capas:
1. Adventicia externa:
2. Capa muscular media:
3. Capa mucosa interna: