El síndrome nefrítico es una afección renal con signos y síntomas producidos por la inflamación de los glomérulos (glomerulonefritis) y el aumento de la permeabilidad de las barreras glomerulares. Las características definitorias incluyen hematuria, proteinuria (pero por debajo del rango nefrótico), cilindros de eritrocitos con eritrocitos dismórficos en la microscopía de orina y aumento de la creatinina sérica. Las causas pueden ser genéticas, autoinmunes, idiopáticas o postinfecciosas. La causa más común es la glomerulonefritis aguda post-estreptocócica. Los hallazgos clínicos generales incluyen edema, hipertensión y oliguria. El diagnóstico se realiza a partir de los antecedentes, el examen físico y los estudios de laboratorio. A veces es necesaria una biopsia renal para establecer la causa subyacente. Puede haber un cuadro nefrítico-nefrótico combinado, especialmente en la presentación crónica. El tratamiento y el pronóstico dependen de la causa y la gravedad.
Última actualización: Oct 2, 2023
El síndrome nefrítico se define como una enfermedad renal causada por la inflamación y la lesión inmunomediada de los glomérulos con características clásicas de:
Causas primarias (renales) del síndrome nefrítico en niños:
Causas secundarias de síndrome nefrítico en niños:

Muestra de orina con hematuria: orina oscura o de color té
Imagen: «hematuria» por omicsonline.org. Licencia: CC BY 4.0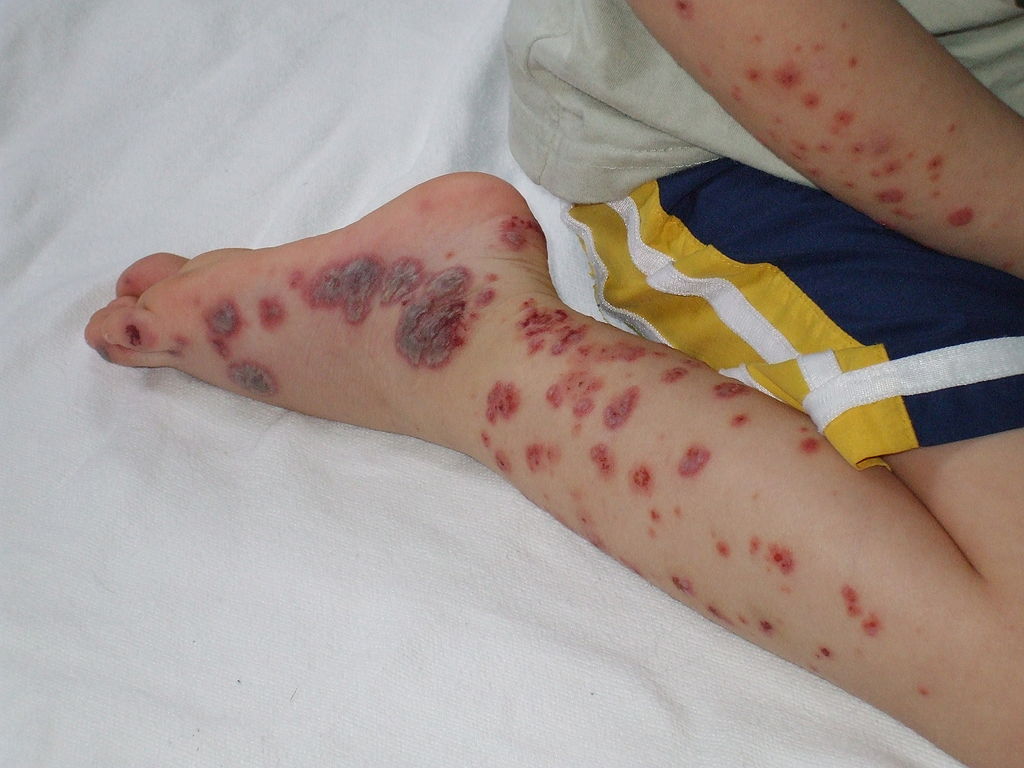
Caso grave de vasculitis IgA o púrpura de Henoch-Schönlein:
Se observa púrpura palpable en el pie, la pierna y el brazo del niño.
Los pacientes también pueden presentar manifestaciones de enfermedad grave:
Los hallazgos clínicos son específicos de las causas subyacentes.
Estudios de laboratorio:
Imagenología (ultrasonido renal):
Pruebas específicas dependiendo de la enfermedad:
| Síndrome nefrótico | Síndrome nefrítico | |
|---|---|---|
| Edema | ++++ | ++ |
| Presión arterial | Normal/elevado | Elevado |
| Proteinuria | ++++ | ++ |
| Hematuria | – o microscópico | +++ |
| Otras características |
|
|
| Síndrome nefrítico | Estudios de laboratorio y adicionales | Resultados de la biopsia renal |
|---|---|---|
| Glomerulonefritis aguda post-estreptocócica |
|
|
| Glomerulonefritis membranoproliferativa (un patrón de lesión glomerular, no una enfermedad específica; tiene los tipos I-III) | ↓ C3 |
|
| Glomerulonefritis lúpica |
|
|
| Nefropatía por IgA | C3 Normal |
|
| Vasculitis HSP/IgA |
|
|
| Síndrome de Alport (Glomerulonefritis hereditaria) | Biopsia de piel: Ab monoclonal contra la cadena alfa-5 (IV) (la proteína está ausente) | ME: Separación de la membrana basal glomerular, aspecto de tejido de cesta |
| Glomerulonefritis rápidamente progresiva (denota una lesión glomerular grave, pero tiene diferentes etiologías) | Depende de la causa subyacente | Histología más común: formación de semilunas en los glomérulos |
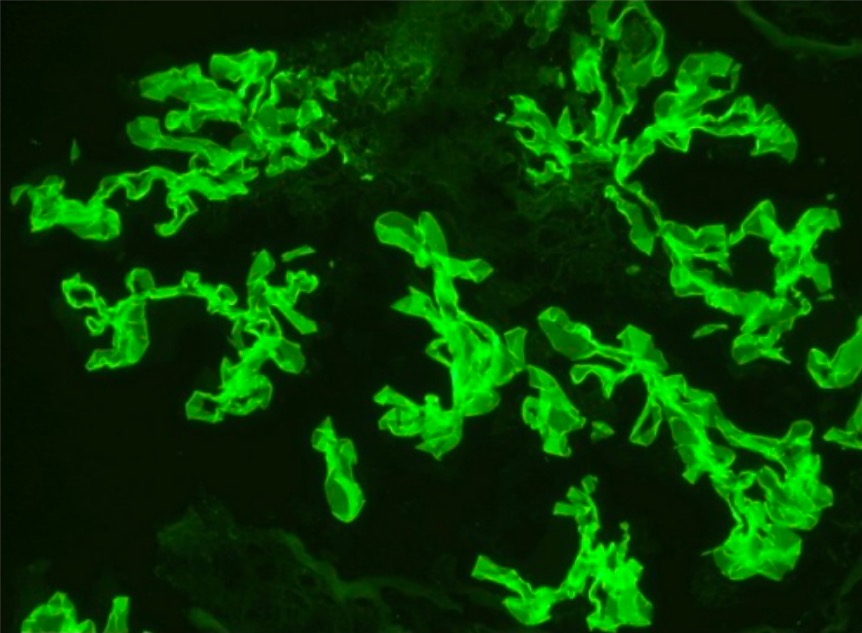
Tinción de inmunofluorescencia que muestra una tinción lineal de MBG para IgG consistente con la membrana de la enfermedad de Goodpasture
Imagen: “Immunofluorescence staining” por Department of Internal Medicine, University of Oklahoma Health Sciences Center, Oklahoma City, OK 73117, USA. Licencia: CC BY 3.0
Nefropatía IgA: glomérulo con mesangio engrosado e hipercelularidad mesangial segmentaria
Imagen: “Glomerulus” por Section of Nephrology, Department of Medicine, West Virginia University, Morgantown, WV 26506, USA. Licencia: CC BY 4.0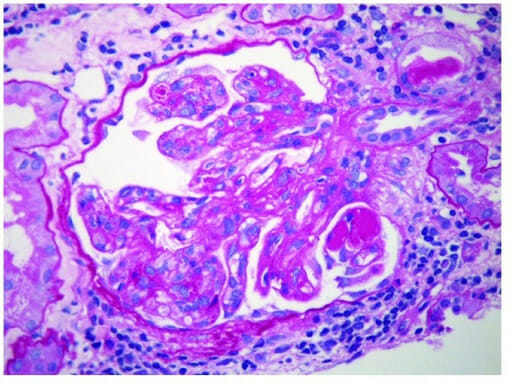
Glomerulonefritis membranoproliferativa:
Proliferación endocapilar con extensos depósitos subendoteliales a lo largo de las paredes capilares glomerulares. También hay depósitos mesangiales (microscopía electrónica).
El tratamiento depende de la causa y la gravedad.