El síndrome de Goodpasture, también conocida como la enfermedad anti-membrana basal glomerular, es una enfermedad autoinmune caracterizada por anticuerpos circulantes dirigidos contra las membranas basales glomerulares y alveolares. Se cree que los autoanticuerpos se generan en respuesta a un estímulo incitador en individuos genéticamente predispuestos. Los individuos afectados presentan síntomas de glomerulonefritis rápidamente progresiva y hemorragia alveolar. También pueden presentarse síntomas constitucionales como malestar, escalofríos, fiebre, artralgia y pérdida de peso. La detección de anticuerpos anti-membrana basal glomerular y los hallazgos de la biopsia renal de glomerulonefritis crescéntica con depósito lineal de IgG a lo largo de las membranas basales proporcionan el diagnóstico. El tratamiento incluye plasmaféresis e inmunosupresores. El trasplante renal es una opción en personas que desarrollan enfermedad renal en etapa terminal.
Última actualización: Jun 18, 2022
El síndrome de Goodpasture (enfermedad anti-membrana basal glomerular) es una hipersensibilidad de tipo II causada por autoanticuerpos circulantes dirigidos contra un antígeno intrínseco en las membranas basales glomerulares y alveolares. El síndrome de Goodpasture es una vasculitis de pequeños vasos.
En raras ocasiones, los individuos pueden presentar vasculitis concurrente asociada a anticuerpos anticitoplasmáticos.
El diagnóstico definitivo se realiza cuando se identifican anticuerpos anti-membrana basal glomerular en el suero o en una biopsia renal. Los individuos deben ser evaluados para los anticuerpos cuando los síntomas y/o análisis de orina sugieran un síndrome nefrítico y/o si el individuo presenta signos de hemorragia pulmonar.
La imagenología puede mostrar evidencia de hemorragia alveolar.
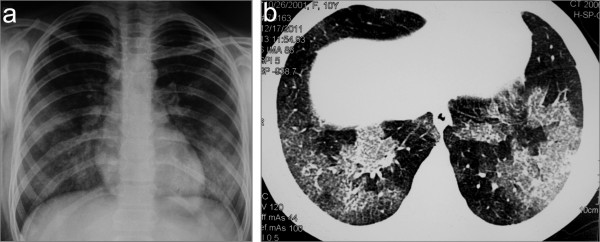
Imagenología de tórax en un niño con síndrome de Goodpasture y vasculitis asociada a anticuerpos anticitoplasmáticos concurrente: radiografía de tórax (a) y TC (b) que muestra infiltrados pulmonares bilaterales como resultado de una hemorragia alveolar difusa
Imagen: “Chest X-ray (a) and CT scan (b) showing bilateral lung infiltrates as a result of diffuse alveolar hemorrhage” por Bogdanović R, Minić P, Marković-Lipkovski J, Stajić N, Savić N, Rodić M. Licencia: CC BY 2.0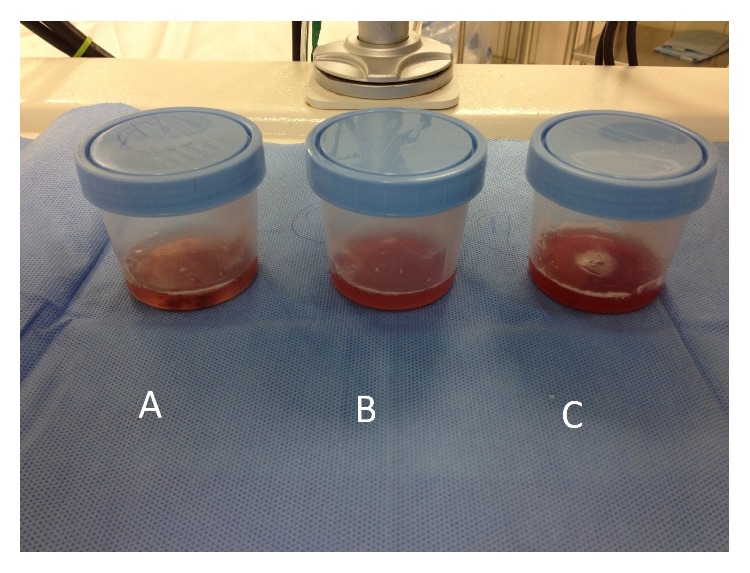
Las muestras de líquido broncoalveolar se vuelven progresivamente más hemorrágicas en la hemorragia alveolar difusa y pueden observarse en personas con síndrome de Goodpasture.
Imagen: “Bronchoalveolar fluid showed evidence of diffuse alveolar hemorrhage (A–C)” por Ijaz M, Abbas N, Lvovsky D. Licencia: CC BY 3.0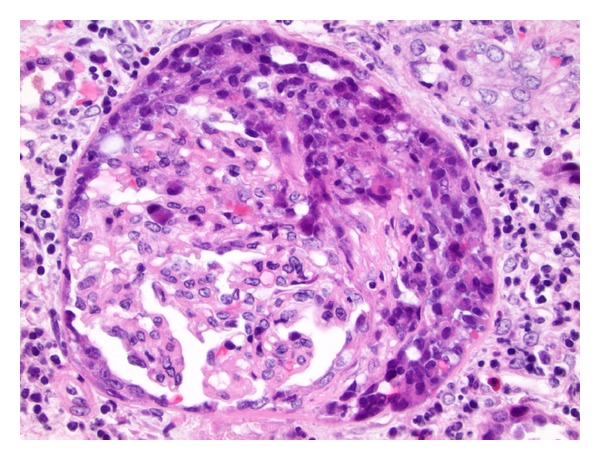
Una sección teñida con hematoxilina y eosina que muestra glomerulonefritis con semilunas en el síndrome de Goodpasture:
Puede observarse inflamación intersticial moderada y fibrosis leve.
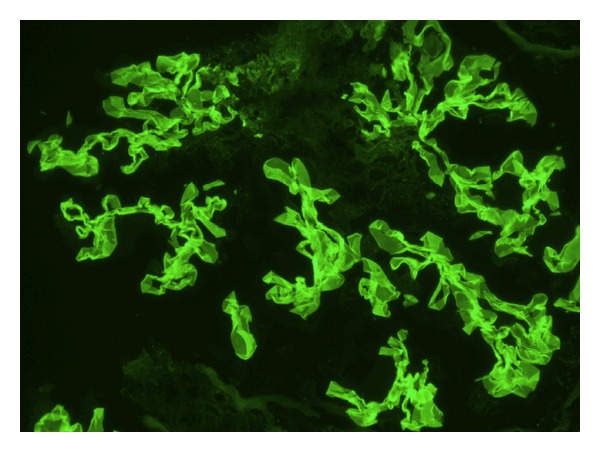
Tinción de inmunofluorescencia que muestra depósito de IgG anti-membrana basal glomerular lineal compatible con el síndrome de Goodpasture.
Imagen: “Immunofluorescence staining shows linear GBM staining for IgG consistent with Goodpasture’s disease” por Muqeet Adnan M, Morton J, Hashmi S, Abdul Mujeeb S, Kern W, Cowley BJ. Licencia: CC BY 3.0