El páncreas es un órgano compuesto que contiene una combinación distintiva de linajes celulares. El tejido exocrino comprende células acinares, que secretan enzimas digestivas en el intestino. La función endocrina la realizan los islotes de Langerhans, que consisten en distintos tipos de células que secretan 4 hormonas diferentes a la circulación (células α, glucagón; células β, insulina; células δ, somatostatina; y células γ, polipéptido pancreático). Las hormonas endocrinas, así como algunas enzimas exocrinas, se pueden medir en los fluidos corporales y proporcionan información diagnóstica importante en la enfermedad pancreática aguda y crónica.
Última actualización: Ene 11, 2024
El páncreas es un órgano ubicado en la parte posterior del abdomen, detrás del estómago y tiene 2 funciones principales:
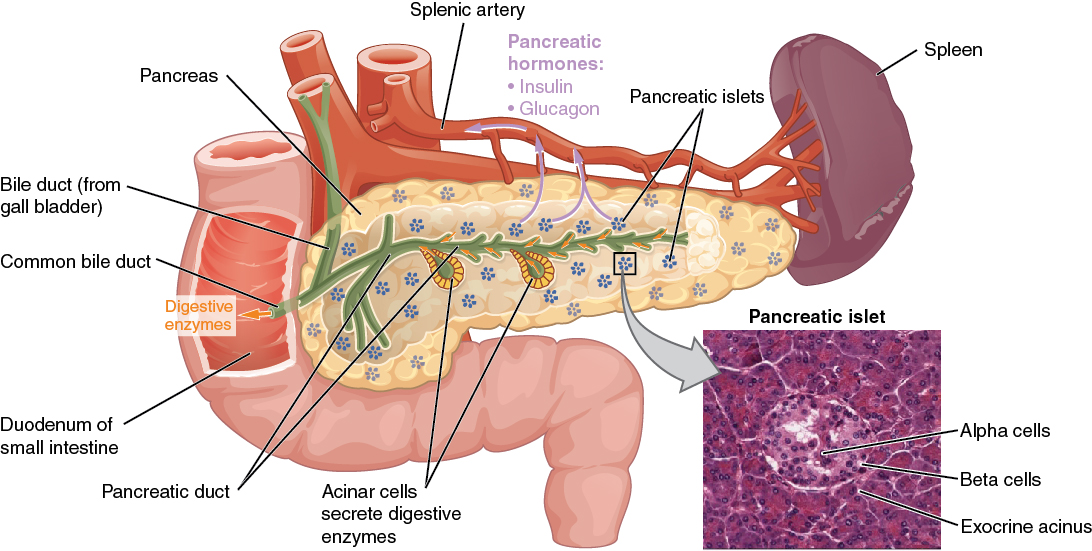
El páncreas
Imagen: “The pancreas” por CDC. Licencia: CC BY 3.0Los islotes de Langerhans, dispersos por todo el páncreas, tienen diferentes tipos de células, que corresponden a las siguientes hormonas:
Las funciones y los estímulos difieren para cada hormona.
| Parámetro | Pruebas asociadas | Condiciones |
|---|---|---|
| Insulina |
|
Aumentados en:
|
| Somatostatina | Somatostatina plasmática | Aumentada en:
|
| Glucagón | Glucagón plasmático | Aumentado en:
|
| Polipéptido pancreático | Polipéptido pancreático plasmático | Aumentado en:
|
| Amilasa pancreática | Amilasa sérica/plasmática | Aumentada en:
|
| Lipasa pancreática | Lipasa sérica | Aumentada en:
|
| Elastasa pancreatic | Elastasa-1 (heces) | Aumentada en: pancreatitis aguda Disminuida en:
|
| Tripsinógeno | Tripsinógeno sérico | Aumentado en: pancreatitis aguda |
| Quimiotripsina | Quimiotripsina (heces) | Insuficiencia pancreática: prueba negativa |