Las malformaciones congénitas del aparato reproductor femenino son todas anomalías congénitas que afectan a ovarios, trompas de Falopio, útero, cuello uterino, himen y/o vulva. Cualquiera de estas anomalías puede afectar a las funciones reproductivas y sexuales normales de las mujeres afectadas. La causa suele ser desconocida. Clínicamente, estas pacientes suelen presentar problemas menstruales y/o de fertilidad, con una presentación exacta que varía en función de la anatomía de la paciente. El diagnóstico se basa principalmente en la anamnesis, el examen físico y la obtención de imágenes con ultrasonido pélvico y/o RMN pélvica. El tratamiento depende del tipo de defecto(s) presente(s) y a menudo implica la corrección quirúrgica y/o el reemplazo hormonal. La mayoría de las malformaciones se pueden manejar bien y tienen un buen pronóstico. Las complicaciones asociadas son la infertilidad y el impacto psicosocial y emocional de tener genitales “anormales”.
Última actualización: Jul 10, 2022
Las malformaciones congénitas del aparato reproductor femenino son todas anomalías congénitas que afectan a ovarios, trompas de Falopio, útero, cuello uterino, himen y/o vulva. Cualquiera de estas anomalías puede afectar a las funciones reproductivas y sexuales normales de las mujeres afectadas.
Los tipos de malformaciones congénitas pueden clasificarse en función de los órganos afectados. Tenga en cuenta que las verdaderas malformaciones congénitas de la vulva son raras; un clítoris agrandado o unos genitales externos ambiguos se consideran normalmente un trastorno del desarrollo sexual debido a exposición a testosterona.
| Órgano | Malformación |
|---|---|
| Ovarios |
|
| Trompas de Falopio | Agenesia de las trompas de Falopio |
| Útero |
|
| Cuello uterino |
|
| Vagina |
|
| Himen |
|
El aparato reproductor femenino se divide en genitales externos y genitales internos. Los genitales internos se encuentran en la pelvis verdadera y los genitales externos están presentes fuera de la pelvis verdadera.
| Tipo de genitales | Estructuras presentes |
|---|---|
| Órganos genitales internos |
|
| Órganos genitales externos |
|
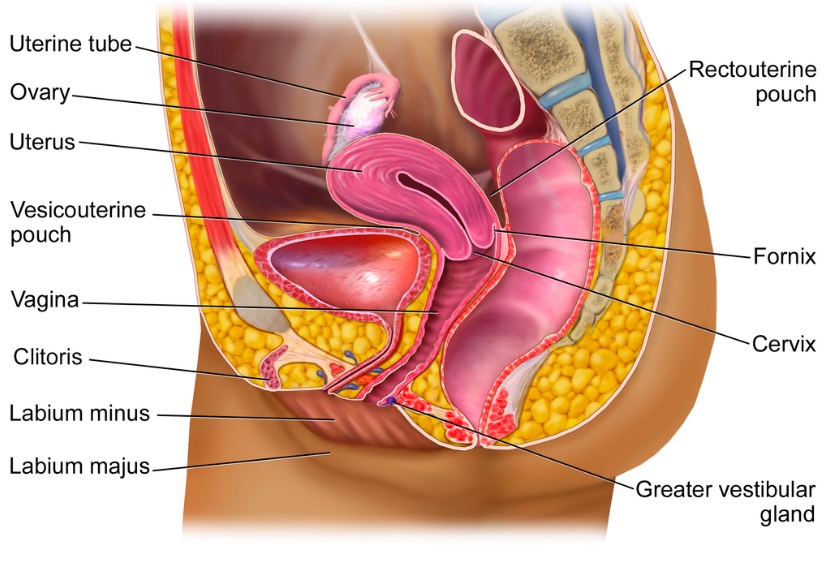
Estructuras del aparato reproductor femenino (vista sagital)
Imagen: “Female reproductive system” por BruceBlaus. Licencia: CC BY 3.0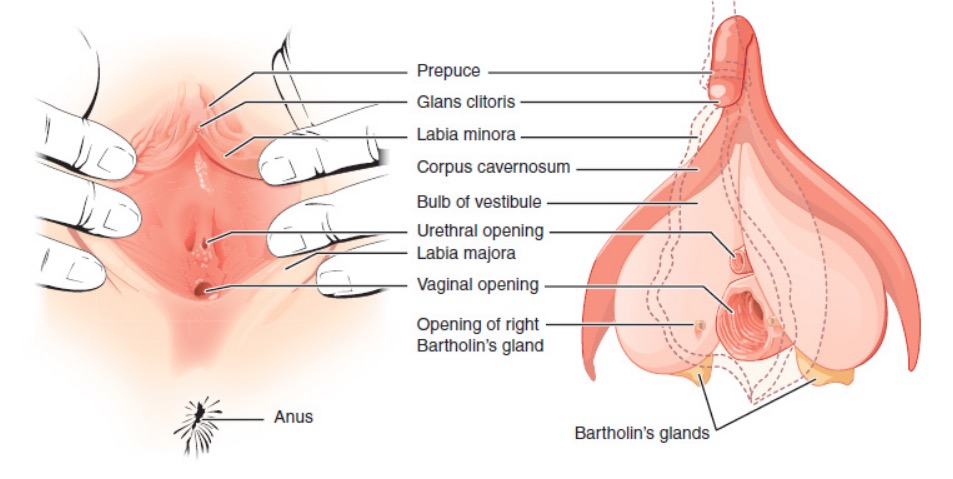
Genitales femeninos externos
Imagen: “External female genitalia” por Phil Schatz. Licencia: CC BY 4.0| Estructura embrionaria | Órganos pélvicos femeninos |
|---|---|
| Tumefacción labioescrotal | Labios mayores |
| Pliegues urogenitales | Labios menores |
| Tubérculo genital | Clítoris |
| Seno urogenital |
|
| Conducto mülleriano/paramesonéfrico |
|
| Remanente del conducto wolffiano/mesonéfrico | Conducto de Gartner |
| Gónada indiferenciada | Ovario |
| Gubernáculo |
|
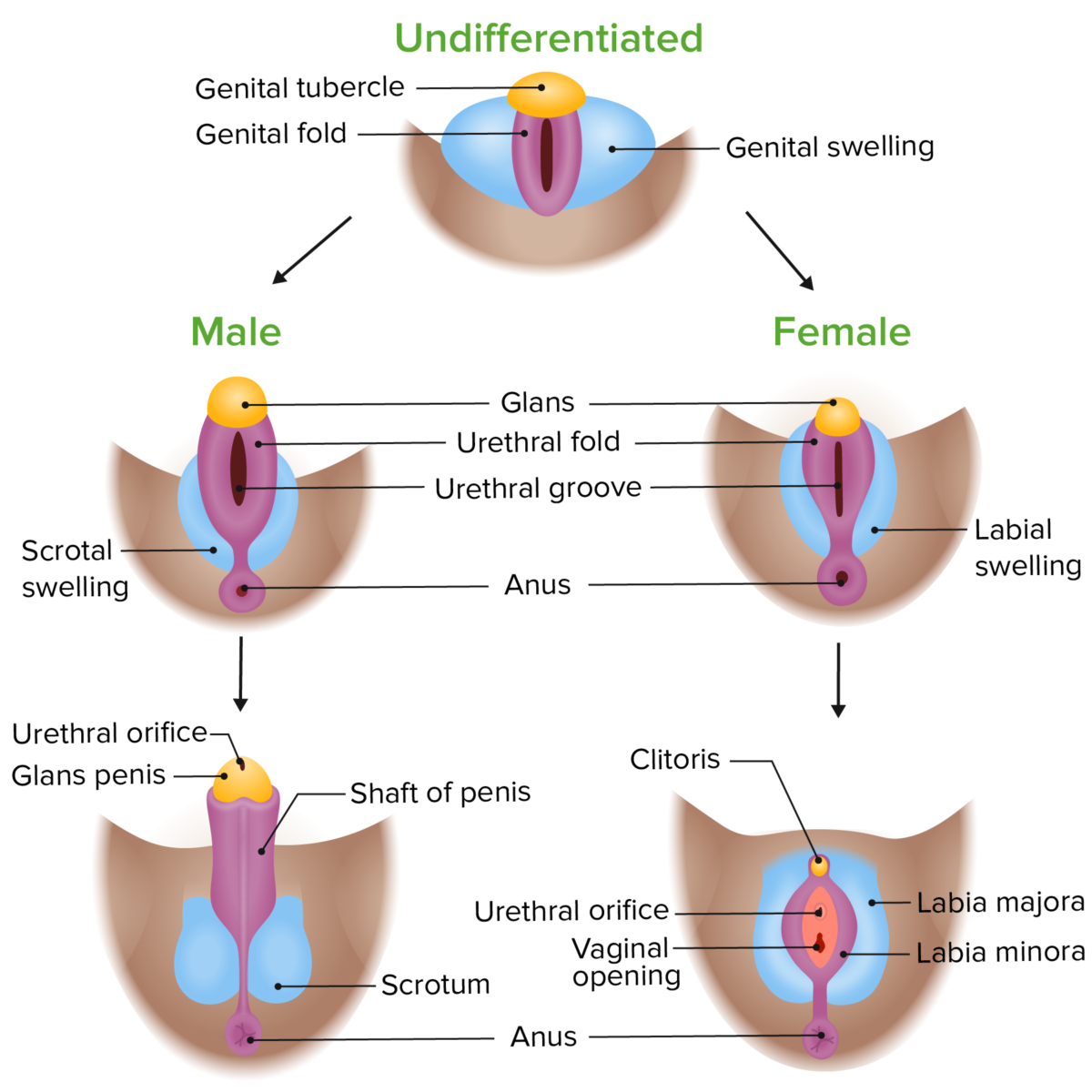
Diferenciación fenotípica de los genitales externos en embriones masculinos y femeninos
Imagen por Lecturio. Licencia: CC BY-NC-SA 4.0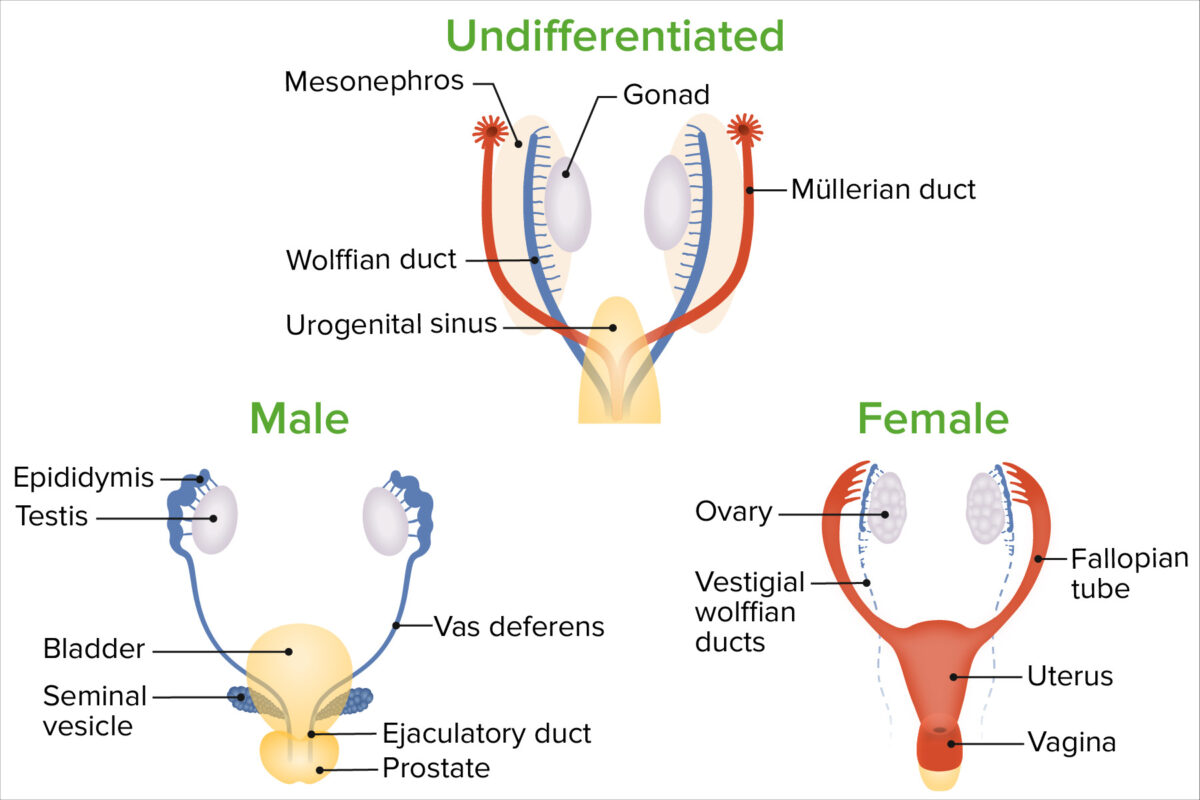
Diferenciación de sexos
Imagen por Lecturio. Licencia: CC BY-NC-SA 4.0El aparato reproductor permanece indiferenciado hasta la 6ta semana de vida intrauterina, con la presencia de 2 pares de conductos genitales: los conductos de Müller (o paramesonéfricos), que acabarán convirtiéndose en los genitales femeninos internos, y los conductos de Wolff (o mesonéfricos), que regresionan en las hembras.
Los ovarios son la principal fuente de producción de estrógenos en la mujer. Sin ovarios que funcionen correctamente, el estrógeno no se produce en cantidades significativas.
| Cintillas ováricas | Agenesia ovárica | |
|---|---|---|
| Definición |
|
|
| Presentación clínica |
|
|
| Diagnóstico |
|
|
| Tratamiento |
|
|
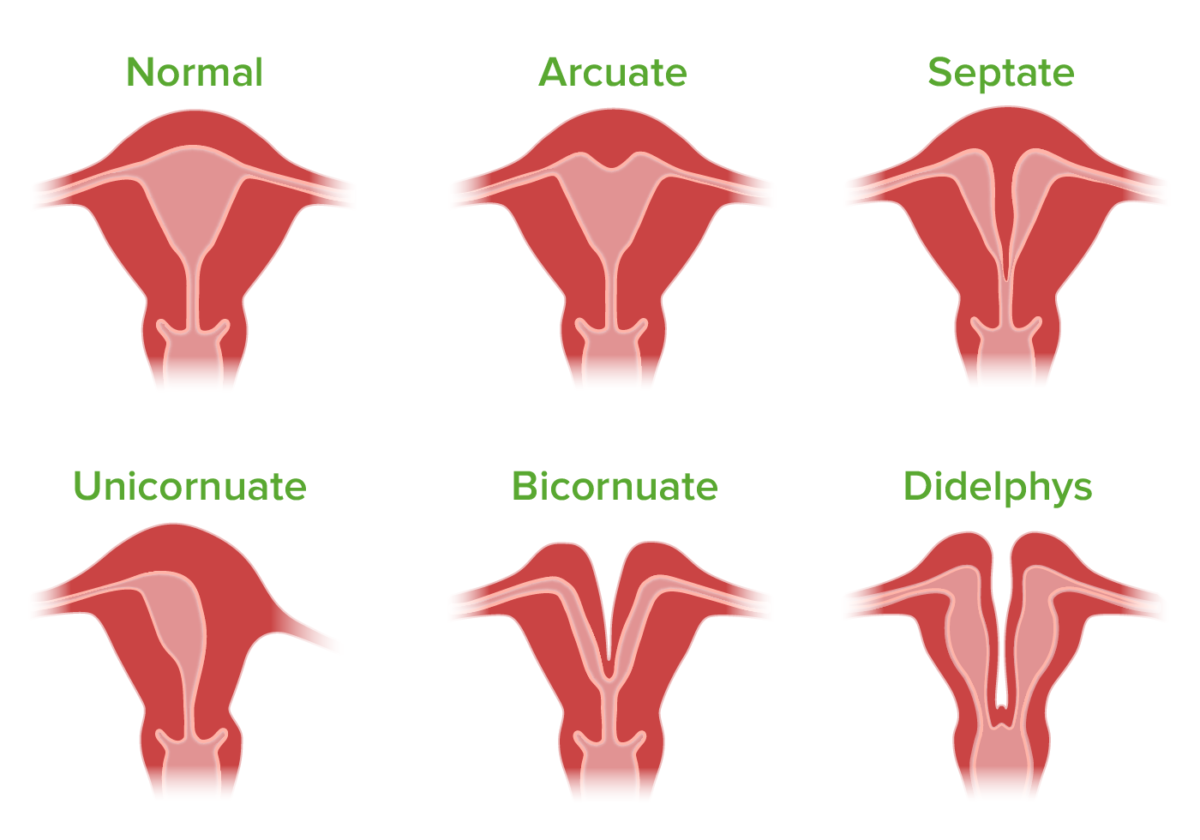
Malformaciones del útero
Imagen por Lecturio. Licencia: CC BY-NC-SA 4.0Aparte de la agenesia uterina, todas las anomalías uterinas congénitas están causadas por defectos de fusión lateral. Las frecuencias de cada anomalía específica (de todas las anomalías uterinas congénitas) se indican entre paréntesis.
La presentación clínica de las anomalías depende de las malformaciones subyacentes:
En general, todas las pacientes con amenorrea primaria, dolor pélvico, infertilidad y/o pérdidas recurrentes de embarazos deben someterse a imagenología pélvica, que es la forma en que se suelen diagnosticar las anomalías uterinas congénitas. Los métodos incluyen:
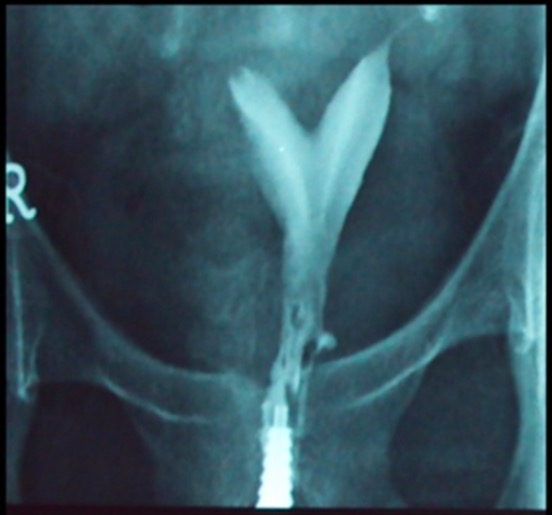
Histerosalpingografía (HSG) que muestra un útero bicorne
Imagen: “HSG of secondary infertility patient showing bicornuate uterus” por Muhammad Usman Aziz, MBBS, FCPS (Radiology). Senior Registrar, Department of Radiology, Liaquat National Hospital, National Stadium Road, Karachi, Pakistan. Licencia: CC BY 3.0| Contorno uterino externo | Contorno uterino interno | |
|---|---|---|
| Útero arcuato | Contorno liso del fondo uterino |
|
| Útero tabicado | Contorno de fondo uterino liso o hendidura de 1,5 cm |
|
| Útero bicorne |
|
2 cavidades endometriales moderadamente separadas |
| Didelfo |
|
2 cavidades endometriales muy separadas |
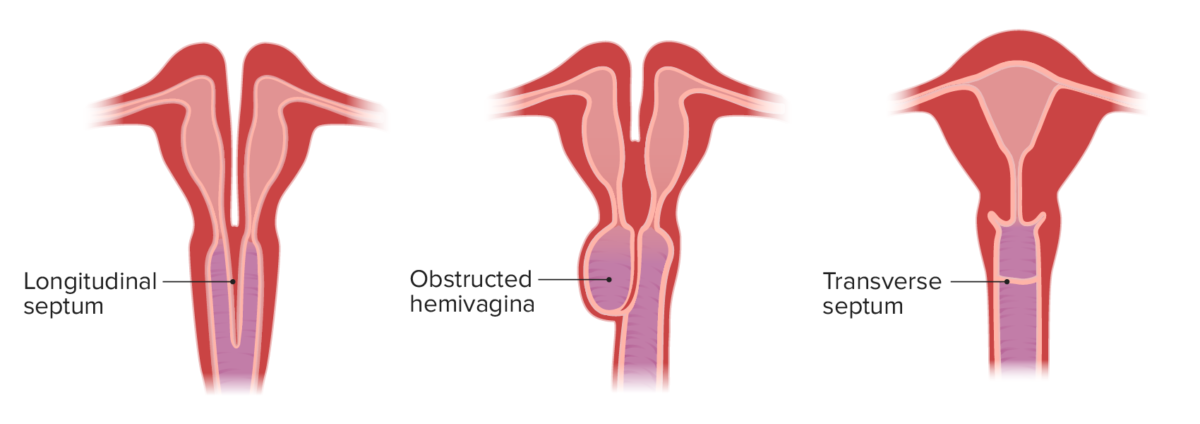
Anomalías vaginales congénitas:
Izquierda: útero didelfo con un tabique vaginal longitudinal
Medio: útero didelfo con tabique longitudinal y hemivagina obstruida
Derecha: útero normal con un tabique vaginal transversal
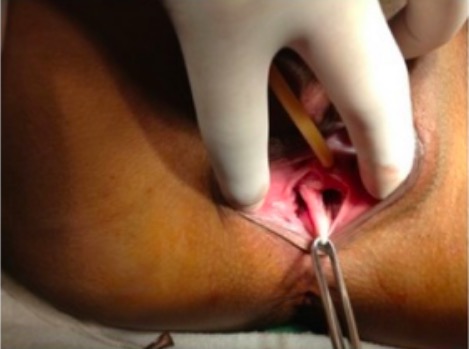
Tabique vaginal longitudinal en el examen físico
Imagen: “Complete septum evidenced two vaginal cavities” por Gynecology and Obstetrics Service of Metropolitano Hospital, Medical School of Ingá Faculty (Uningá), Avenida D. Pedro I 65, 87110-001 Sarandi, PR, Brazil. Licencia: CC BY 3.0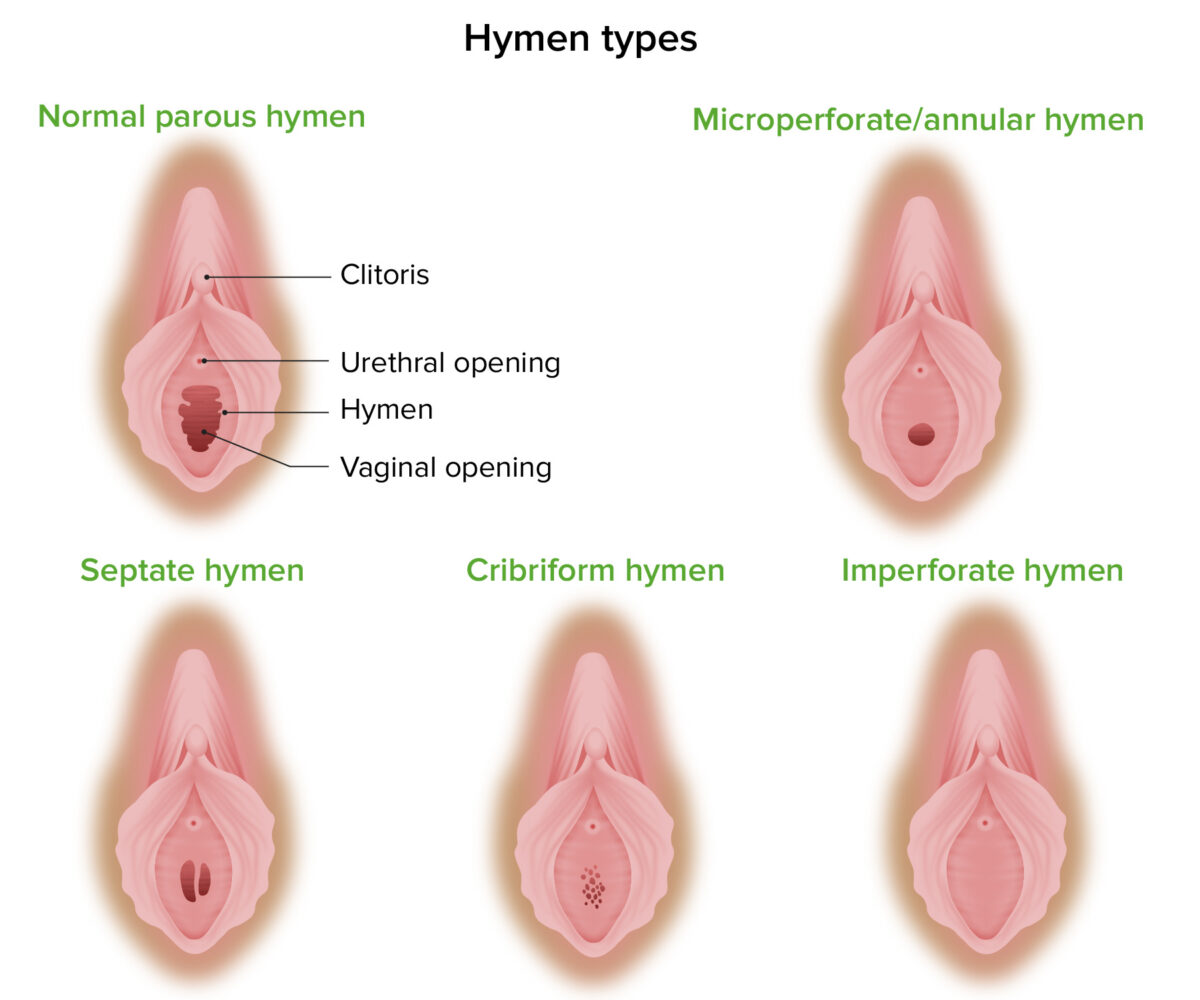
Himen con introito paroso normal comparado con las malformaciones himeneales comunes, incluyendo los hímenes microperforados, tabicados, cribiformes e imperforados
Imagen por Lecturio. Licencia: CC BY-NC-SA 4.0