Las lesiones de la médula espinal son lesiones complejas que implican daño en el tejido neural dentro del canal espinal. Las lesiones de la médula espinal suelen ser el resultado de un traumatismo. La presentación clínica varía en función del lugar de la lesión y de la misma es completa o incompleta. El diagnóstico se realiza por medio de un examen clínico e imagenología. El tratamiento tiene doble enfoque, con cuidados de apoyo vital inmediato y estabilización de la columna vertebral, seguido de una rehabilitación a largo plazo con fisioterapia y tratamiento de las complicaciones. Las lesiones medulares se asocian a complicaciones multisistémicas.
Última actualización: Jun 23, 2022
Una lesión de la médula espinal es una lesión compleja que implica daños en el tejido neural dentro del canal espinal. Estos daños son temporales o permanentes y alteran las funciones motoras, sensoriales o autonómicas.
Los principales factores etiológicos de las lesiones medulares son:
Las lesiones medulares son en su mayoría consecuencia de accidentes y los factores de riesgo suelen ser difíciles de determinar. Sin embargo, los estudios sugieren que ciertos grupos de individuos corren más riesgo que otros:
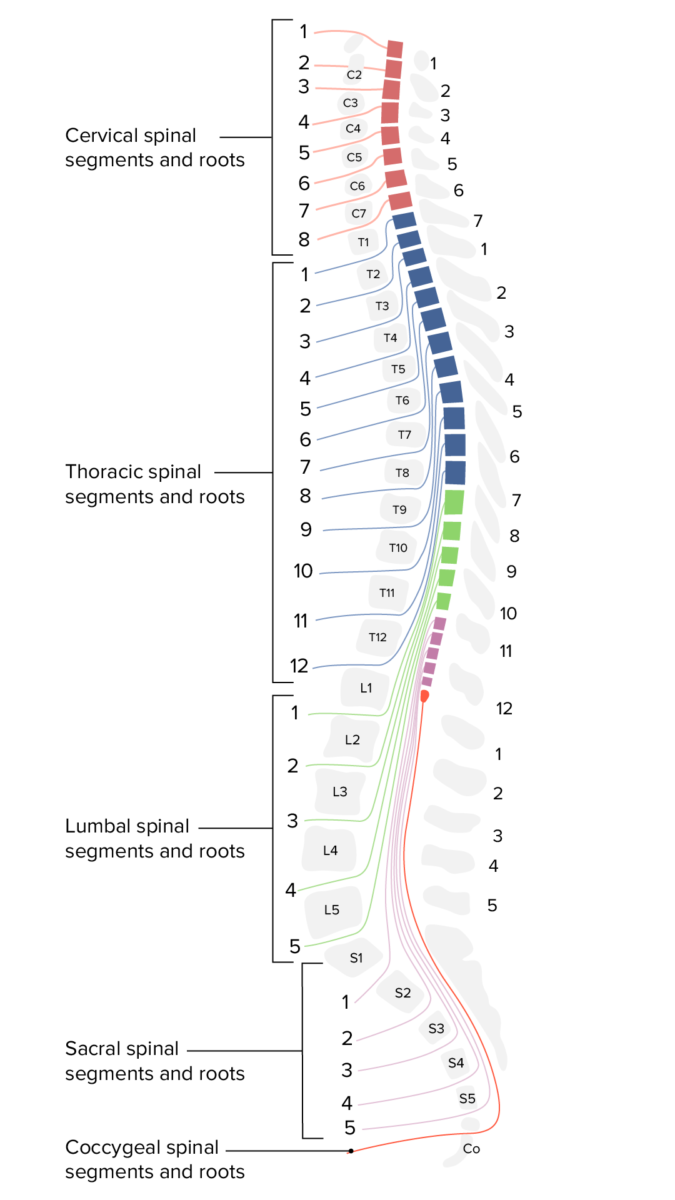
La médula espinal está formada por 31 segmentos protegidos por la columna vertebral ósea:
Cervical:
Torácica:
Lumbar:
Sacra:
Coccígea:
Vista transversal de los 31 segmentos espinales y su relación con la columna vertebral ósea
Imagen por Lecturio.La médula espinal está formada por 4 tractos principales:
Los tractos se organizan según su función: motora (descendente) o sensorial (ascendente).
Las lesiones de la médula espinal se producen en asociación a lesiones de la columna vertebral. Las principales anomalías que causan daños en los tejidos son:
Las lesiones medulares pueden ser primarias o secundarias.
Lesiones primarias:
Lesiones secundarias (causas principales):
La presentación clínica de las lesiones medulares depende del lugar de la lesión y de su alcance (i.e., lesión completa o incompleta). El deterioro se determina mediante la escala de deterioro de la American Spinal Injury Association (ASIA, Asociación Americana de Lesiones Espinales, por sus siglas en inglés).
| Escala de deterioro | Descripción |
|---|---|
| A: Completa | No hay función motora o sensorial preservada en los segmentos S4-S5 |
| B: Incompleta |
|
| C: Incompleta |
|
| D: Incompleto |
|
| E: Normal | Las funciones motoras y sensoriales son normales. |
Signos y síntomas generales observados:
| Área de la lesión | Presentación Clínica |
|---|---|
| Lumbosacra |
|
| Torácica |
|
| Cervical |
|
Las lesiones medulares son una emergencia médica y requieren evaluación e intervención inmediatas. Se presentan los diferentes métodos de diagnóstico.
Los aspectos importantes en los que hay que concentrarse en la presentación clínica son:
Varios factores contribuyen al pronóstico de las lesiones medulares, como la edad, el sexo, el área y tipo de lesión.