La fiebre se define como una temperatura corporal superior a la normal. En la medicina moderna, la fiebre se define como una temperatura> 38°C (100,4°F). Es un síntoma común en la población pediátrica como síntoma aislado o acompañado de otros hallazgos que pueden ayudar a acotar el diagnóstico diferencial. La fiebre suele ser la respuesta del organismo a los procesos infecciosos; sin embargo, también se puede observar en otros procesos patológicos. En neonatos y lactantes muy pequeños, la presentación clínica carece de especificidad, por lo que se despliegan más ayudas diagnósticas para descartar una infección bacteriana grave (IBG) e iniciar el tratamiento según la edad y la evolución clínica.
Última actualización: Jul 13, 2022
| Rochester, Nueva York | Filadelfia, Pensilvania | Boston, Massachusetts | |
|---|---|---|---|
| Ultrasonido, urocultivo, hemograma completo, hemocultivo | Sí | Sí | Sí |
| Punción lumbar | Si la prueba es anormal | Sí | Sí |
| Ceftriaxona | Si la prueba es anormal | Si la prueba es anormal | Sí |
Nota: Este enfoque es apropiado para niños que no sean inmunodeprimidos. Existen pautas específicas de fiebre pediátrica para niños con:
Las infecciones virales son la causa más común de fiebre en este grupo de edad.
El grado y el enfoque de las pruebas empíricas en este grupo de edad depende de:
Los niños con buena apariencia y exámenes sin complicaciones pueden ser dados de alta sin pruebas de laboratorio y sin antibióticos. Las pruebas de rutina no son necesarias en un niño vacunado previamente sano.
Las pruebas de secreciones nasales en busca de una etiología viral, como el virus respiratorio sincitial (VRS) o la influenza A o B, pueden ser útiles en un niño con síntomas respiratorios.
En el caso de los niños con mal aspecto, se debe realizar un estudio completo de la sepsis con hospitalización.
TORCH es un acrónimo de los patógenos causantes de un grupo de infecciones congénitas particularmente devastadoras:
La sífilis es causada por Treponema pallidum.
La varicela es causada por el virus varicela-zóster, también conocido como varicela.
La infección por parvovirus B19 durante el segundo trimestre puede asociarse con hidropesía fetal o pérdida fetal.
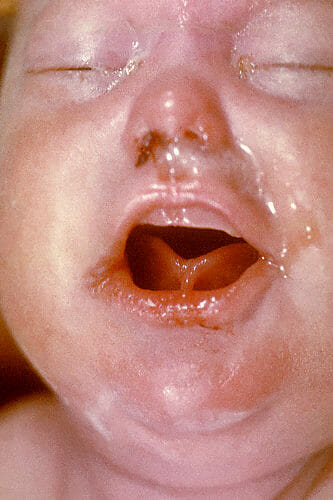
Un recién nacido que muestra ronquidos, indicativos de sífilis congénita
Imagen: “2246” por CDC/ Dr. Norman Cole. Licencia: Dominio Público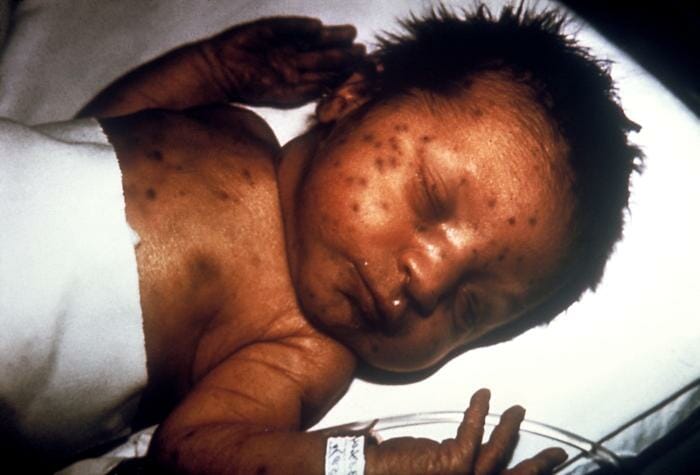
Un bebé con síndrome de rubéola congénita que muestra la erupción de la muffin de arándanos
Imagen: “ 713” por CDC/ Dr. Andre J. Lebrun. Licencia: Dominio Público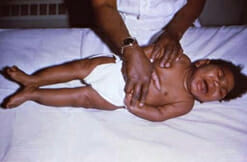
Un bebé con infección congénita por citomegalovirus presenta microcefalia y espasticidad de los miembros inferiores
Imagen: “fig5.4.2” por CDC Public Health Image Library. Licencia: Dominio Público