La insuficiencia respiratoria es un síndrome que se desarrolla cuando el sistema respiratorio no puede mantener la oxigenación y/o la ventilación. La insuficiencia respiratoria puede ser aguda o crónica y se clasifica como hipoxémica, hipercápnica o una combinación de ambas. Existe una serie de etiologías, incluidas las enfermedades de los pulmones, el sistema cardiovascular y el sistema nervioso. Los pacientes con insuficiencia respiratoria pueden presentar disnea, taquipnea y alteración del estado mental. El diagnóstico se realiza con una gasometría arterial y se complementa con estudios de laboratorio e imagenología para obtener una etiología. El tratamiento implica el tratamiento de la causa subyacente, la administración de oxígeno suplementario y la ventilación mecánica para los casos graves.
Última actualización: Jul 26, 2022
La insuficiencia respiratoria es un síndrome que se desarrolla cuando el sistema respiratorio no puede mantener la oxigenación y/o la ventilación.
La insuficiencia respiratoria se puede clasificar según:
El curso del tiempo:
El problema de base:
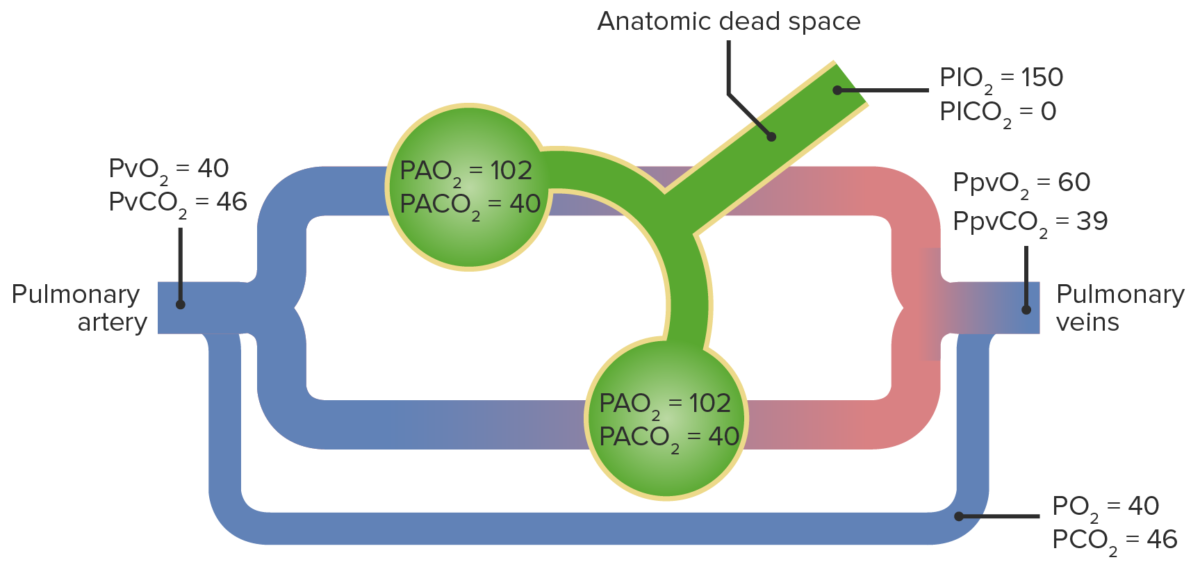
Diagrama de una derivación de derecha a izquierda que provoca hipoxemia:
Un problema cardíaco o pulmonar hace que la sangre desoxigenada se salte el intercambio de gases. Cuando esta se mezcla posteriormente con sangre oxigenada, se reduce la presión arterial de O2.
PA: presión parcial alveolar
PI: presión parcial inspirada
Pv: presión parcial venosa
Ppv: presión parcial venosa pulmonar
Un desajuste entre la ventilación y la perfusión se produce a partir de un proceso de enfermedad que resulta en:
Nota: la administración de oxígeno al 100% puede corregir la oxigenación en caso de un desajuste V/Q.
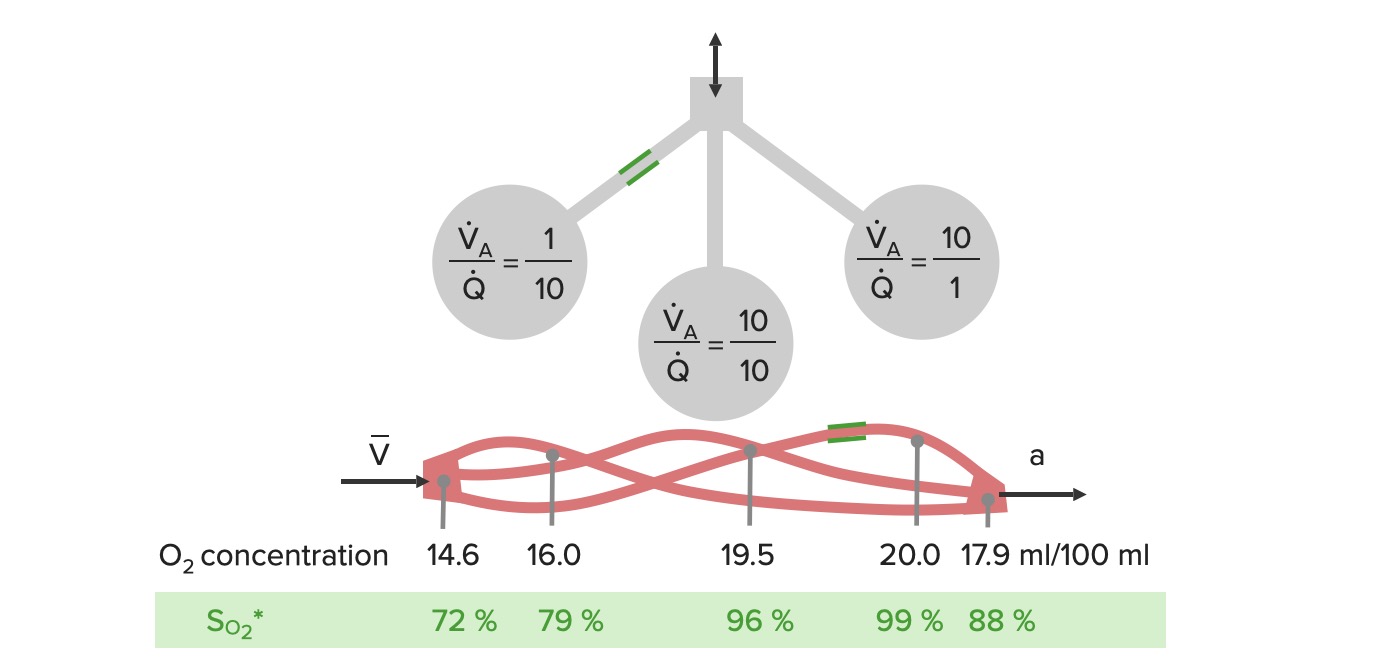
Ejemplos esquemáticos del desajuste entre ventilación (V) y perfusión (Q):
El lado izquierdo del diagrama muestra un ejemplo de baja ventilación de un alvéolo y perfusión normal, lo que resulta en una saturación de oxígeno del 79 % (relación V/Q baja).
En el medio se emparejan la perfusión y la ventilación, lo que permite una adecuada oxigenación de la sangre.
A la derecha, hay ventilación normal, pero baja perfusión (relación V/Q alta), lo que proporciona una oxigenación más completa, pero hay menos flujo sanguíneo.
Cuando la sangre de estos vasos se combina, la oxigenación de los alvéolos medio y derecho no es suficiente para compensar la mala ventilación del alvéolo izquierdo.
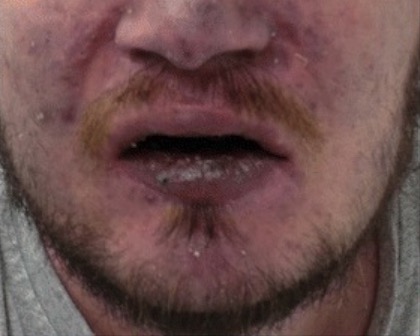
Cianosis en el rostro de un paciente por hipoxemia
Imagen: “Clinical signs of chronic hypoxaemia” por Maximilian Patzig et al. Licencia: CC BY 4.0, editada por Lecturio.Se requiere un análisis de la gasometría arterial en el diagnóstico de insuficiencia respiratoria. Mide y calcula componentes en sangre arterial:
Los siguientes parámetros se utilizan para definir la insuficiencia respiratoria hipoxémica e hipercápnica:
Insuficiencia respiratoria hipoxémica:
Insuficiencia respiratoria hipercápnica:
Una vez que se establece la insuficiencia respiratoria hipoxémica, se puede utilizar el gradiente alveolar-arterial (A-a) para ayudar a comprender la posible etiología subyacente.
Se puede hacer lo siguiente para evaluar posibles causas de insuficiencia respiratoria. El estudio debe adaptarse a la presentación del paciente y la sospecha clínica.
Evaluación de laboratorio:
Pruebas de función pulmonar:
Imagenología:
El tratamiento de la insuficiencia respiratoria es de soporte y se centra en mantener una oxigenación y ventilación adecuadas hasta que se pueda tratar la afección subyacente.
Principios generales:
Opciones:
La ventilación con presión positiva no invasiva proporciona soporte ventilatorio sin colocar una vía aérea artificial.
Indicaciones:
Más adecuado para:
Opciones:
Indicaciones:
Principios generales:
Parámetros:
La oxigenación por membrana extracorpórea es una terapia avanzada que utiliza una derivación cardiopulmonar prolongada para oxigenar la sangre y eliminar el CO₂.
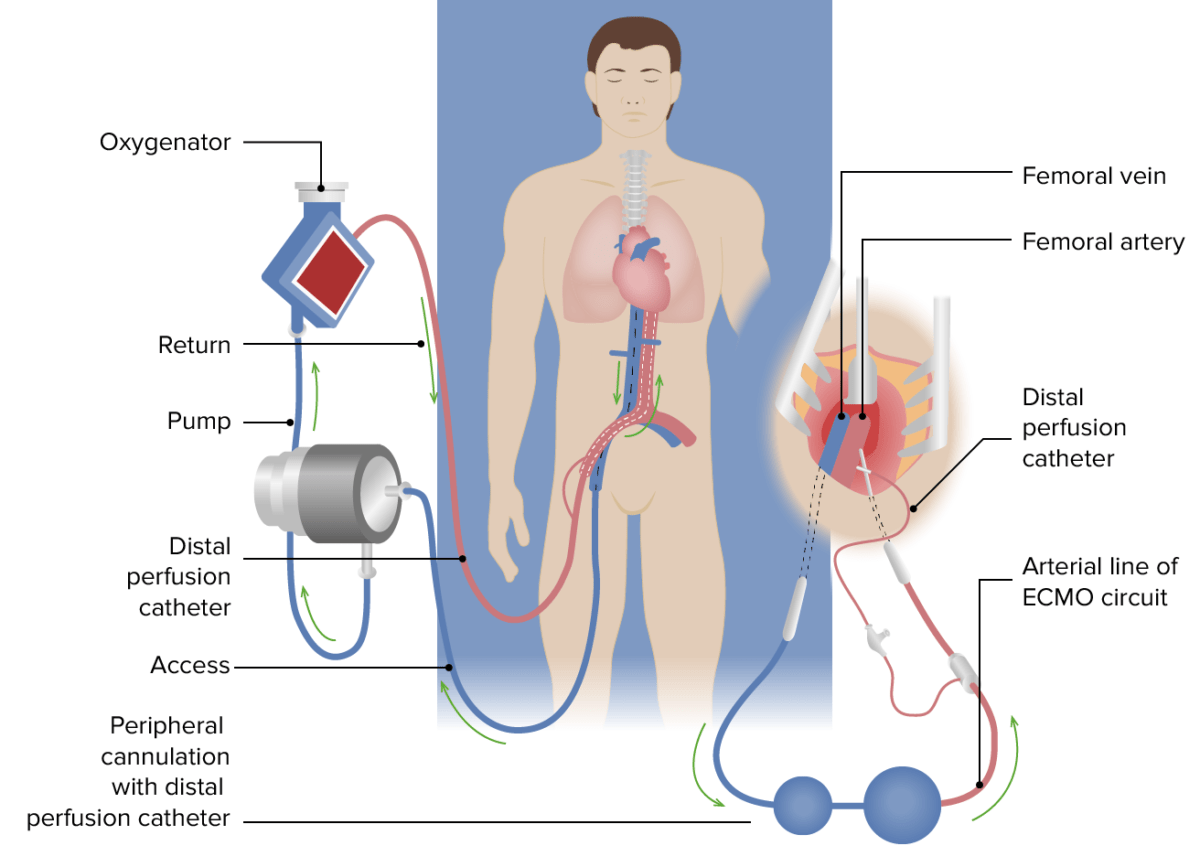
ECMO venovenoso para la insuficiencia respiratoria:
La sangre venosa (azul) se drena, a través de una cánula colocada en la vena cava inferior, hasta la unión auricular derecha y pasa a través de la membrana extracorpórea, donde se produce la oxigenación y la eliminación de CO2. La sangre ahora oxigenada (roja) se devuelve a través de una cánula de retorno colocada en la arteria ilíaca común o en la aorta descendente. El catéter de perfusión distal, que se aplica una vez establecido el soporte de ECMO, se inserta en la arteria femoral superficial distal al punto de inserción de la cánula de retorno femoral y suministra sangre oxigenada a la extremidad distal para evitar la isquemia de la misma.