Las infecciones congénitas se adquieren en el útero o durante el paso por el canal del parto al nacer y pueden estar asociadas con una morbilidad y mortalidad significativas para el lactante. Las infecciones TORCH son un grupo de infecciones congénitas agrupadas por su presentación similar. El acrónimo TORCH surge de los nombres de los agentes infecciosos causantes de las enfermedades incluidas en este grupo: toxoplasmosis, otros agentes (sífilis, virus varicela-zóster (VZV, por sus siglas en inglés), parvovirus B19 y VIH), rubéola, CMV y herpes simple.
Última actualización: Oct 22, 2022
Un grupo de infecciones congénitas específicas adquiridas en el útero o durante el parto:
El tamizaje prenatal es importante en la identificación.
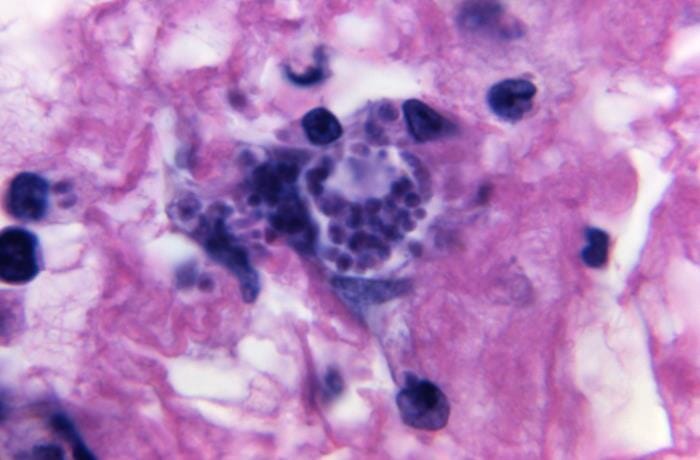
Toxoplasma gondii: con un aumento de 1 125x, esta microfotografía de una muestra de tejido revela una vista cercana de un quiste de Toxoplasma gondii teñido de oscuro, que contiene una cantidad de bradizoítos esféricos.
Imagen: “21122” por CDC/Dr. Green. Licencia: Dominio Público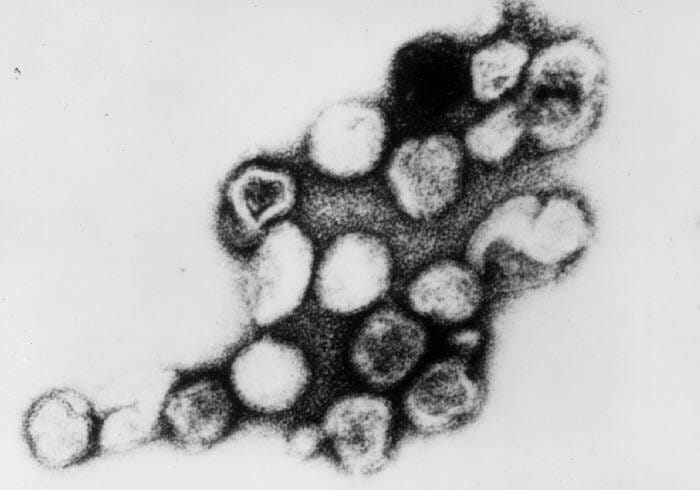
Micrografía electrónica de transmisión del virus de la rubeola
Imagen: “Rubella virus” por CDC/Dr. Erskine Palmer. Licencia: Dominio Público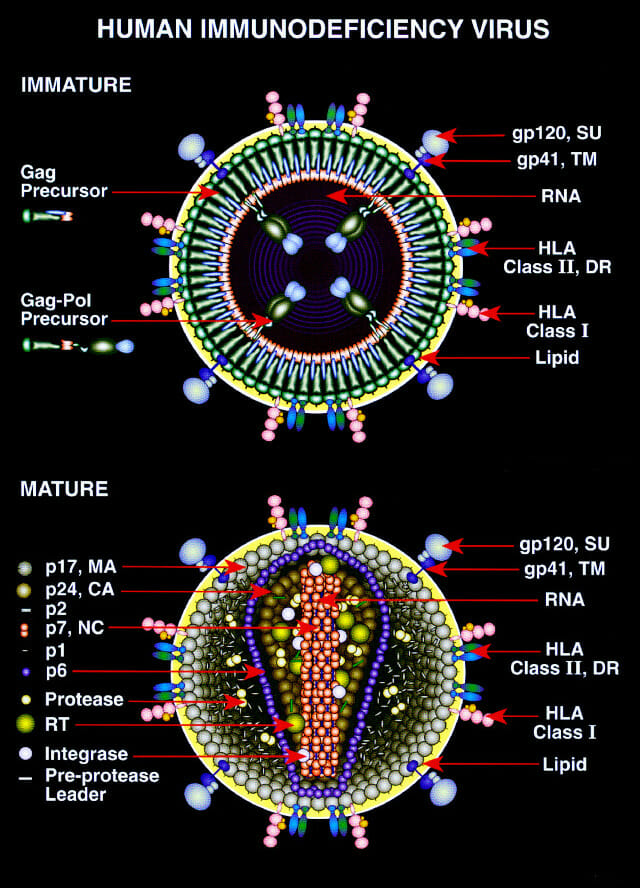
Diagrama de las formas inmaduras y maduras del VIH
Imagen: “Diagram of the immature and mature forms of HIV” por Drs. Louis E. Henderson and Larry Arthur. Licencia: Dominio PúblicoLa tríada de toxoplasmosis congénita en lactantes incluye:
Las manifestaciones tempranas de la sífilis congénita pueden afectar varios sistemas:
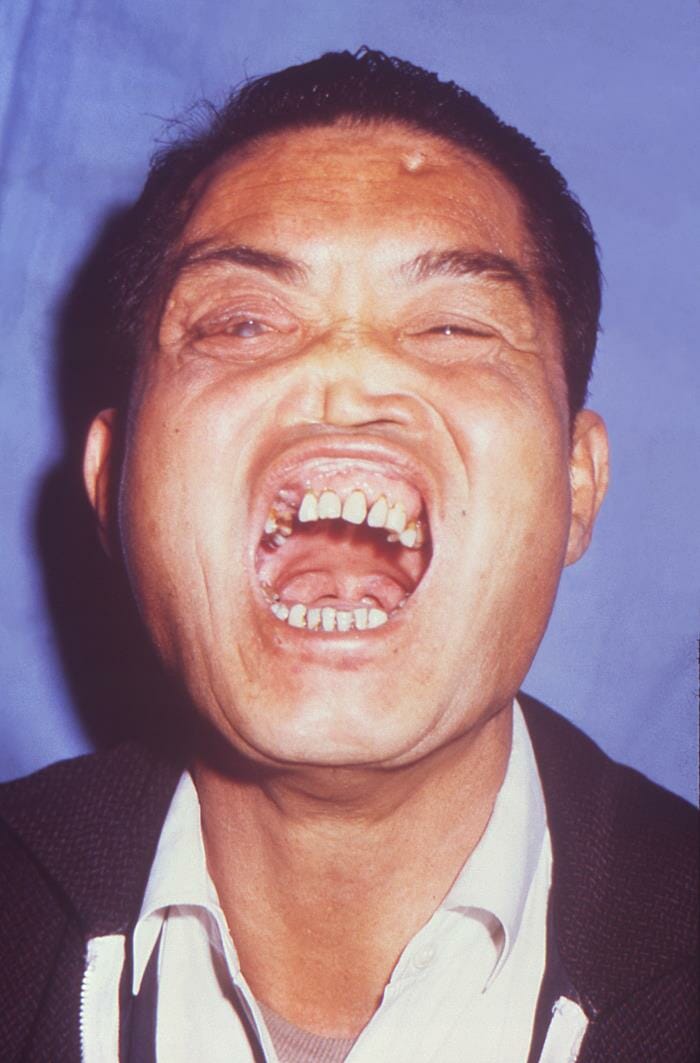
Estigmas de sífilis congénita, incluyendo protuberancia frontal, molares de mora, dientes de Hutchinson, nariz en silla de montar y una catarata en el ojo derecho.
Imagen: “16463” por Centers for Disease Control and Prevention CDC/ Brian Hill. Licencia: Dominio Público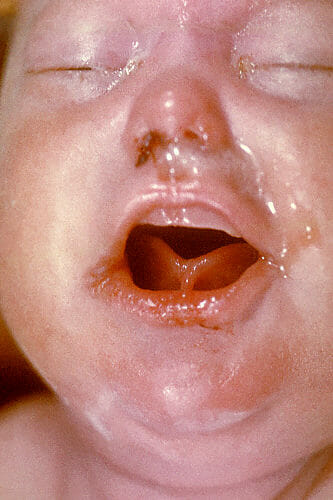
Un recién nacido muestra ronquidos, lo que indica una sífilis congénita.
Imagen: “2246” por Centers for Disease Control and Prevention CDC/ Dr. Norman Cole. Licencia: Dominio PúblicoLa presentación más común del síndrome de varicela congénita incluye:
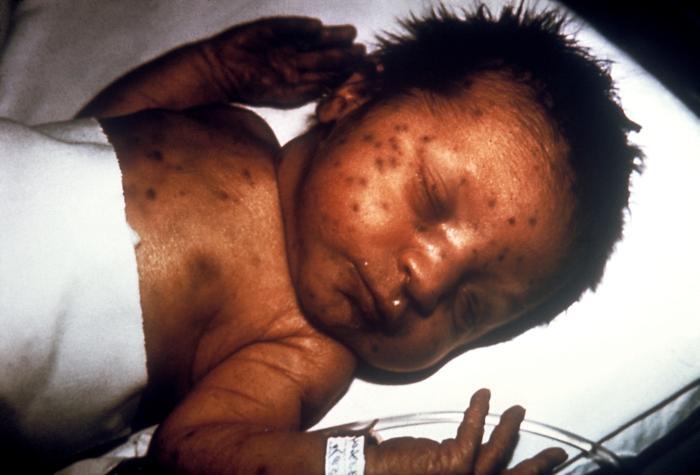
Lactante con una erupción en muffin de arándanos por rubéola congénita
Imagen: “Infant presented with ‘blueberry muffin’ skin lesions indicative of congenital rubella” por CDC. Licencia: Dominio Público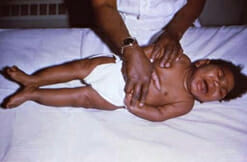
Un bebé con infección congénita por citomegalovirus presenta microcefalia y espasticidad de los miembros inferiores
Imagen: “fig5.4.2” por CDC Public Health Image Library. Licencia: Dominio PúblicoLos síntomas generalmente comienzan dentro del 1er día de vida, pero pueden retrasarse hasta 1 semana después del nacimiento.
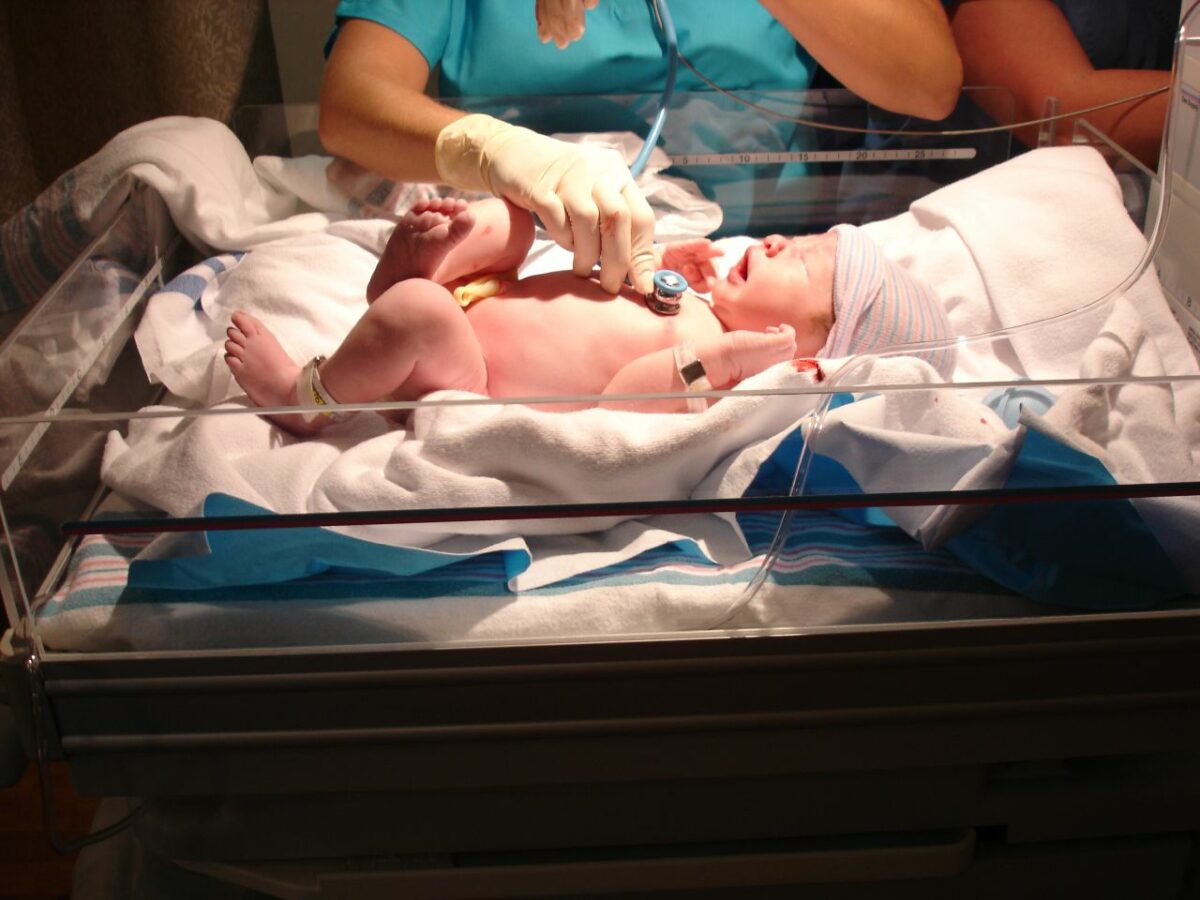
Bebé normal en el examen:
La frecuencia respiratoria es de 30–60/min; se observan patrones de respiración periódica en bebés a término y pretérmino tardíos. La piel normalmente es rosada (lo que indica una oxigenación adecuada), tanto las extremidades superiores como las inferiores tienen un tono flexor y el bebé responde con la estimulación.
El tratamiento depende de la severidad: