La hernia de disco intervertebral (también conocida como núcleo pulposo herniado) describe la expulsión del núcleo pulposo a través de una perforación en el anillo fibroso del disco intervertebral. La hernia de disco intervertebral es un síndrome doloroso importante con un deterioro neurológico potencial y es más comúnmente causada por una enfermedad degenerativa del disco. La presentación clínica depende de la presencia o ausencia de compresión de la médula espinal o de la raíz nerviosa y las secuelas neurológicas por debajo de la lesión (e.g., dolor radicular, debilidad muscular, déficit sensorial, déficit de reflejos). El diagnóstico es inicialmente clínico y puede confirmarse con imagenología (e.g., RM). El tratamiento puede variar desde conservador a quirúrgico, según la situación.
Última actualización: Nov 17, 2022
La hernia de disco intervertebral es una afección en la que la parte central gelatinosa de un disco intervertebral es forzada a través de una parte debilitada de la parte exterior fibrocartilaginosa del disco, lo que a menudo provoca dolor de espalda y/o irritación de la raíz nerviosa.
Estructura:
Función:
Relaciones anatómicas:
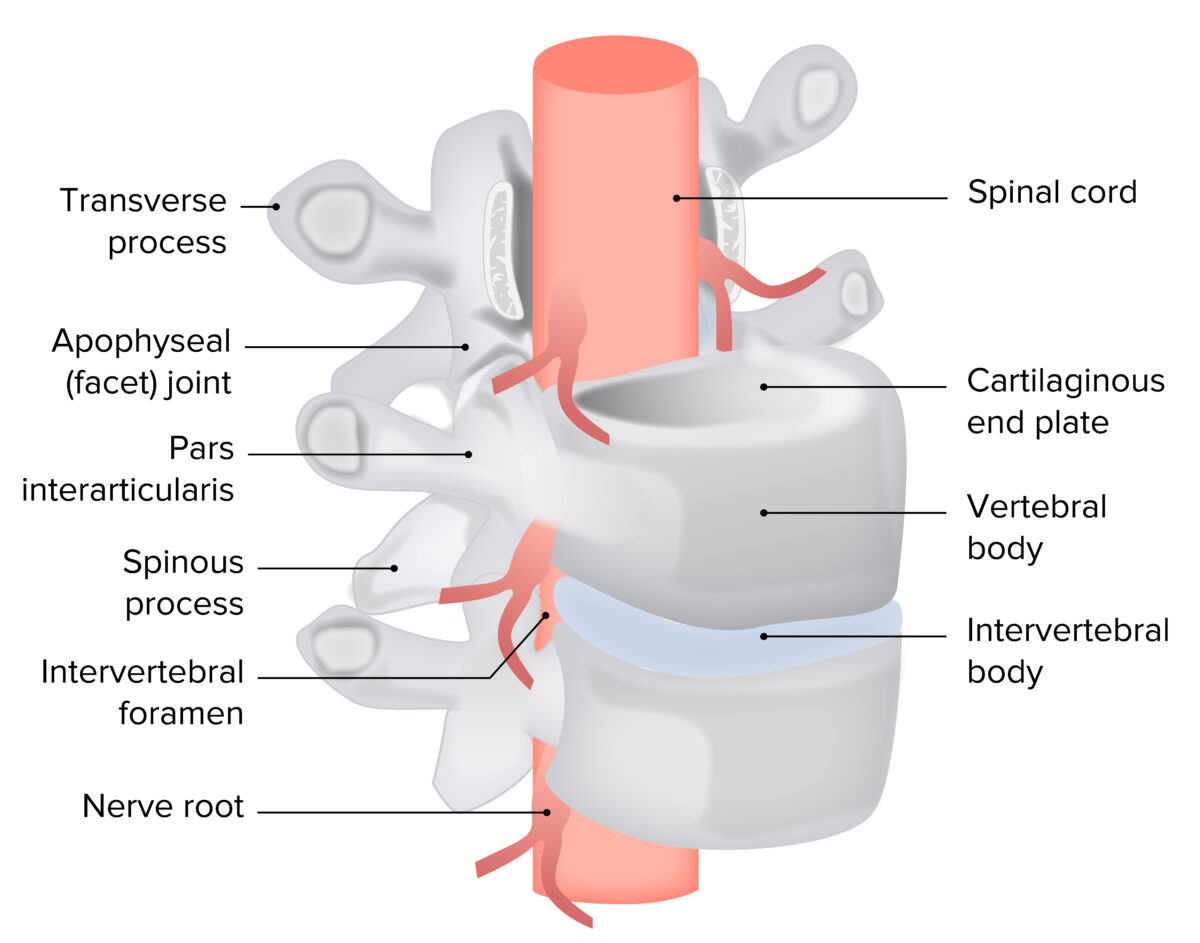
Vista anterolateral del complejo del disco intervertebral con elementos neurales
Imagen por Lecturio.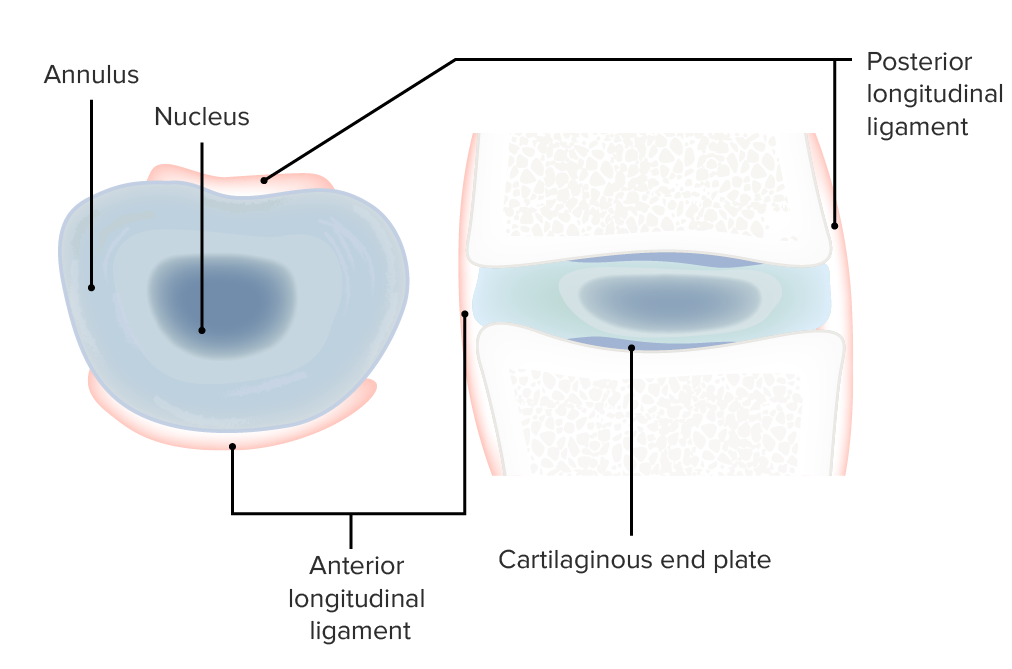
Vistas transversales del complejo del disco intervertebral
Imagen por Lecturio.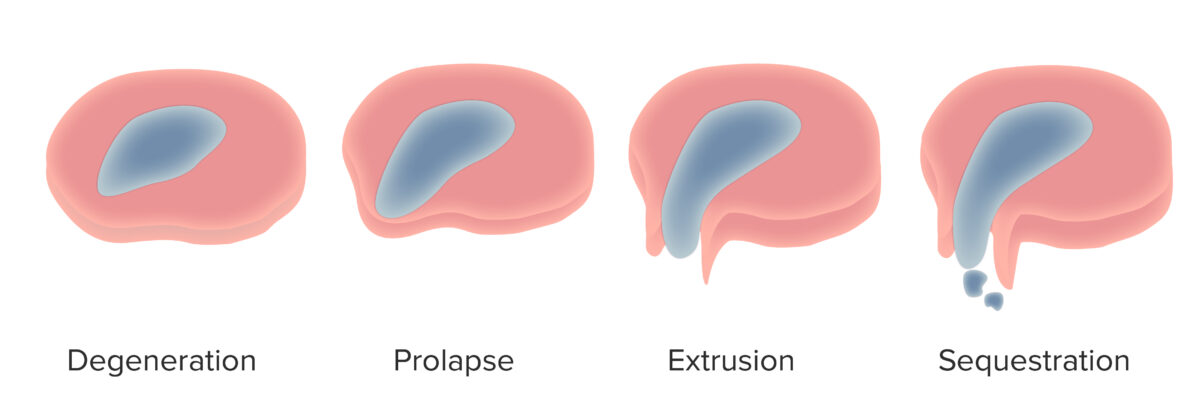
Evolución de las hernias de disco intervertebral
Imagen por Lecturio.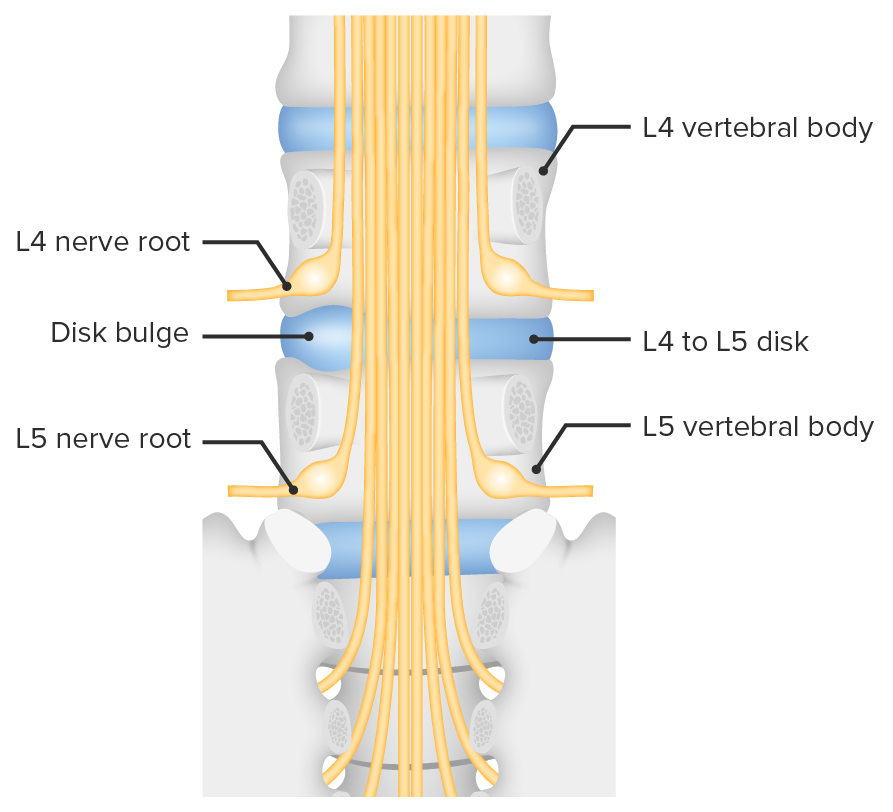
Abultamiento del disco intervertebral entre L4 y L5, y la consiguiente compresión de la raíz nerviosa
Imagen por Lecturio.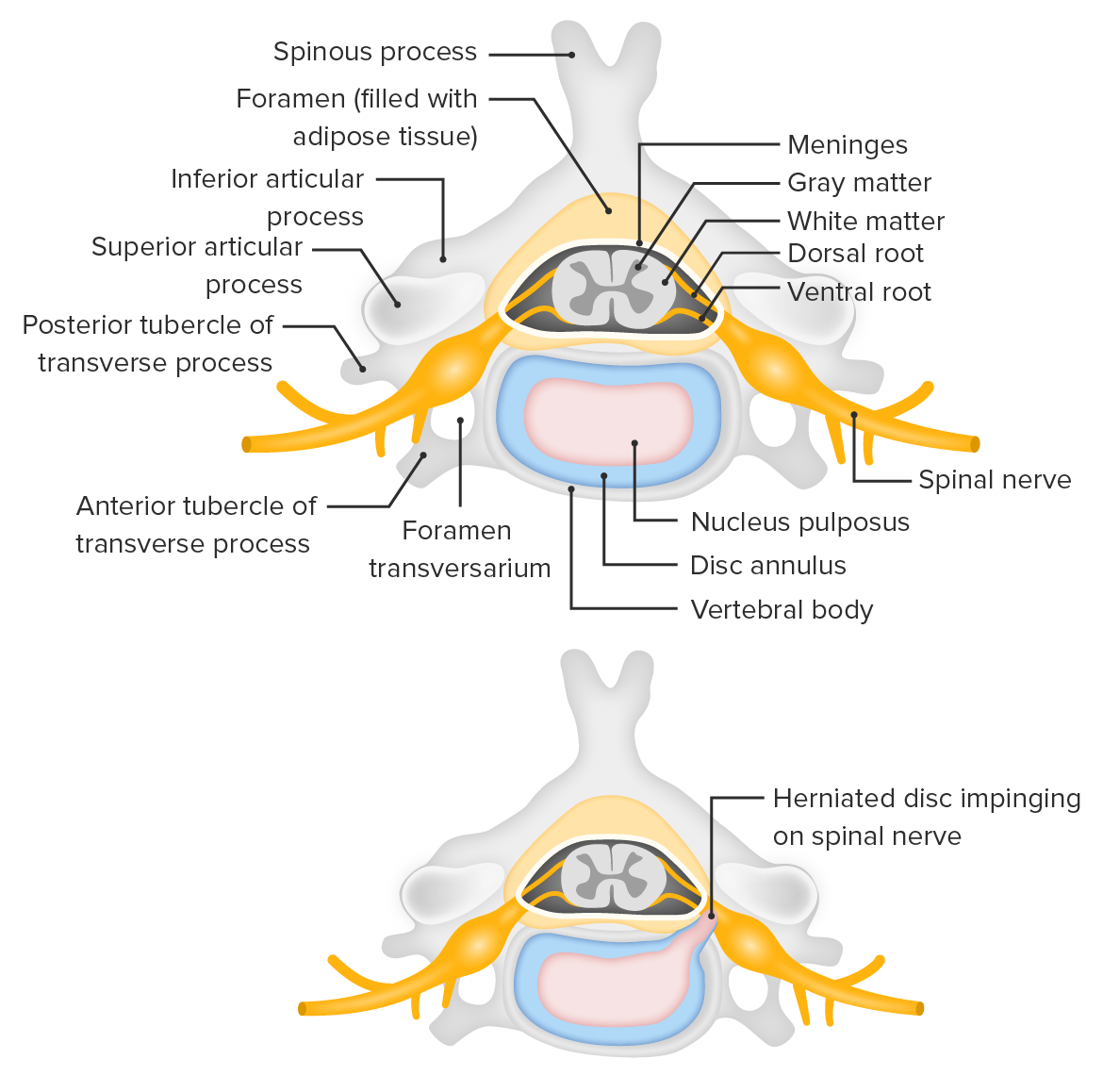
Sección transversal de la columna vertebral que muestra la herniación de un disco intervertebral que comprime una raíz nerviosa
Imagen por Lecturio.Preguntar al individuo sobre las características del dolor (e.g., punzante, sordo, fastidioso) y los síntomas que lo acompañan (e.g., dolor referido, dolor irradiado, cambios sensoriales, cambios motores), así como enfermedades previas, que pueden servir como señales de advertencia para causas específicas del dolor con un llamado urgente a la acción.
Ubicación del dolor y áreas relacionadas:
El dolor cervical, torácico o lumbar en combinación con cualquiera de los escenarios clínicos a continuación son una «señal de alerta» y requieren investigación y tratamiento tempranos para prevenir una morbilidad significativa.
| Escenario clínico | Posible diagnóstico |
|---|---|
| Traumatismos graves (por accidentes de tráfico, caídas de gran altura y lesiones deportivas) y traumatismos menores en ancianos o personas potencialmente afectadas por osteoporosis; terapia con esteroides sistémicos | Fractura vertebral |
| Edad avanzada, antecedentes de tumores y síntomas generalizados (fatiga, pérdida de peso, anorexia) y aumento del dolor en decúbito supino; dolor nocturno severo | Tumor |
| Síntomas generalizados (fiebre aguda, escalofríos, pérdida de apetito y fatiga), antecedentes de infección y enfermedad general asociada; abuso de drogas; inmunosupresión; fuerte dolor en la noche | Infección |
| Dolor que se irradia a las piernas acompañado de parestesia o debilidad; síndrome de cauda equina: disfunción vesical o rectal repentina, pérdida de sensibilidad perianal y perineal; déficit neurológico marcado o creciente; cese del dolor con aumento de la parálisis que conduce a la pérdida completa de la función del músculo de referencia (muerte de la raíz nerviosa) | Disco herniado |
| Inicio repentino de dolor o debilidad después de una punción lumbar, inyección intratecal, inyección epidural de esteroides o anestesia espinal, especialmente en personas que toman anticoagulantes o en aquellas con trombocitopenia u otra discrasia hemorrágica | Hematoma espinal |
Inspección:
Palpación:
Maniobras provocativas:
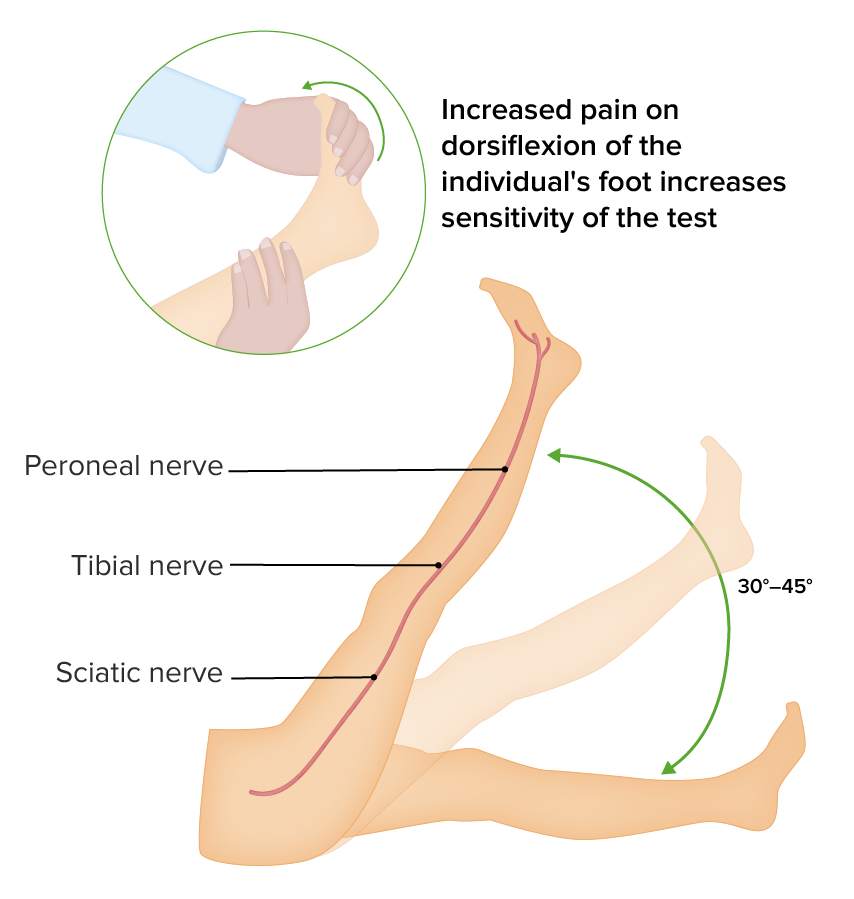
Prueba de la pierna recta (prueba de Lasègue)
Imagen por Lecturio.Evaluación de los síntomas radiculares:
| Síndrome | Paresia | Irradiación del dolor, parestesia, sensibilidad anormal | Reflejos debilitados |
|---|---|---|---|
| C5 | Deltoides | Hombro lateral | Reflejo bicipital |
| C6 | Bíceps braquial, músculo braquiorradial | Región radial del brazo que se extiende hasta el pulgar | Reflejo bicipital, reflejo radial |
| C7 | Tríceps braquial | Región antebraquial dorsal, dorso de la mano que se extiende hasta el 2do–4to dedo | Reflejo tricipital, reflejo bicipital |
| C8 | Pequeños músculos de la mano | Región cubital del brazo, mano lateral que se extiende hasta el 5to dedo | No aplica |
| Síndrome | Paresia | Radiación del dolor, parestesia, alteración de la sensibilidad. | Reflejos debilitados |
|---|---|---|---|
| L3 | Cuádriceps, aductores de la cadera, iliopsoas | Cara anterior transversa del muslo hacia la rodilla | Reflejo aductor, quizás reflejo patelar |
| L4 | Cuádriceps, músculo tibial anterior | Pierna anterior y medial | Reflejo patelar |
| L5 | Extensor largo del hallux (levanta el dedo gordo del pie), quizás tibial anterior y posterior, músculo glúteo medio | Parte anterior y lateral de la pierna inferior, pie dorsal que se extiende hasta el dedo gordo del pie | Reflejo tibial posterior |
| S1 | Tríceps sural (flexión plantar, se prueba tal vez poniéndose de puntillas), glúteo mayor, bíceps femoral | Muslo posterior y lateral, pie lateral | Reflejo aquileano |
| S2–S4 | Disfunción vesical y rectal (emergencia neurológica, véase el síndrome de cauda equina) | Muslo posterior, región anal (síndrome de cauda equina: presentación sacra) | Reflejo anal |
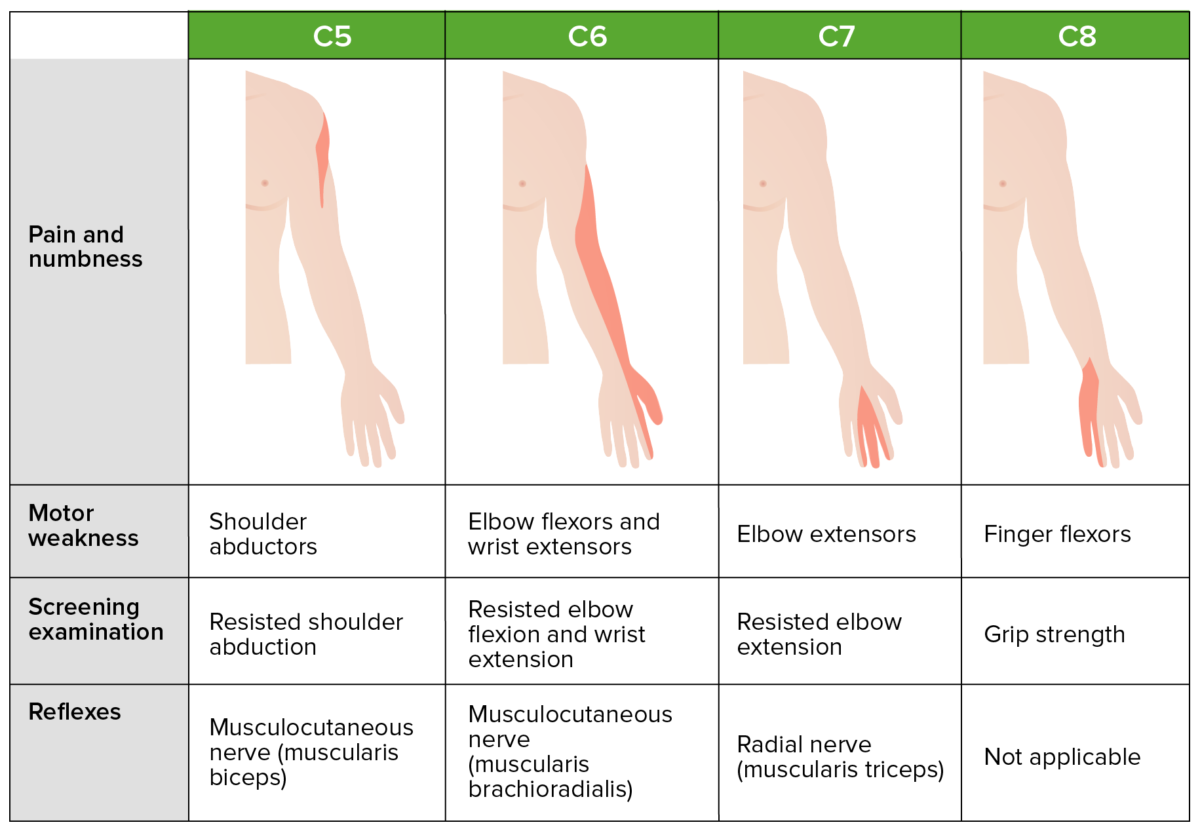
Dermatomas cervicales comunes, miotomas y presentación clínica
Imagen por Lecturio.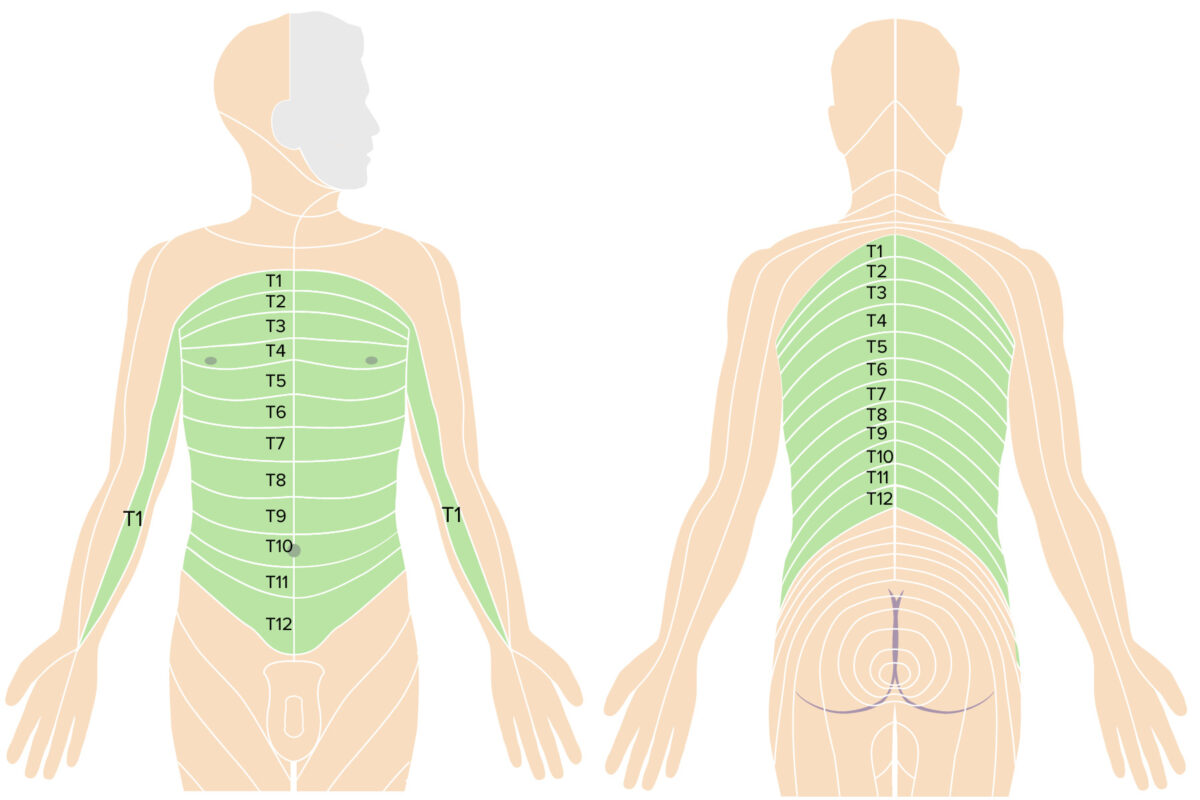
Dermatomas torácicos
Imagen por Lecturio.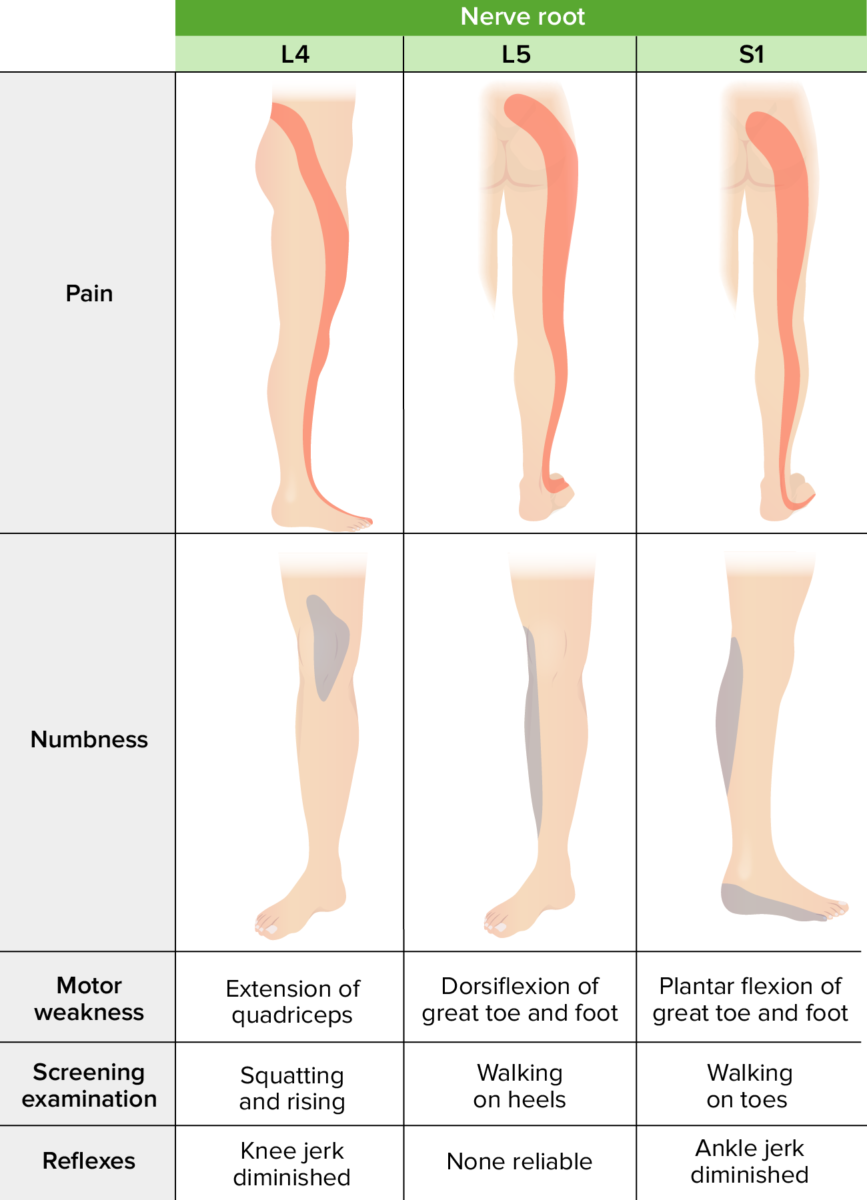
Dermatomas lumbosacros comunes, miotomas y presentación clínica
Imagen por Lecturio.Evaluación de la mielopatía:
Evaluación de los síndromes de cono medular/cauda equina:
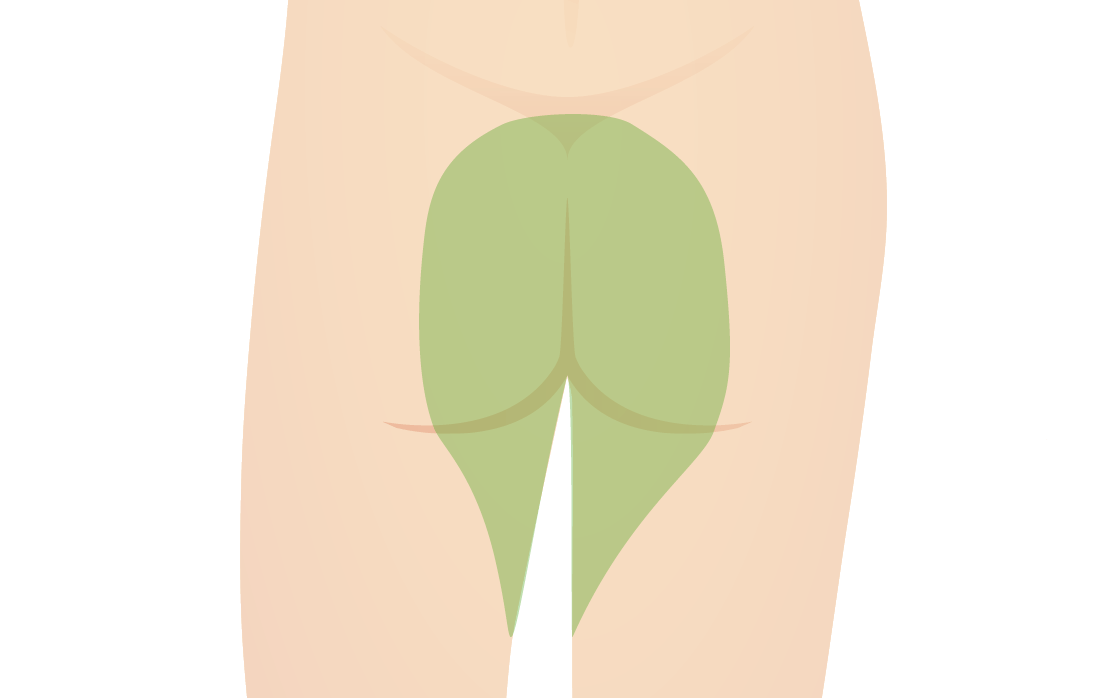
Área sensorial afectada en la “anestesia en silla de montar”
Imagen por Lecturio.El diagnóstico generalmente se sospecha con la toma de los antecedentes y el examen físico completos y, a menudo, se confirma con imagenología diagnóstica (e.g., RM).
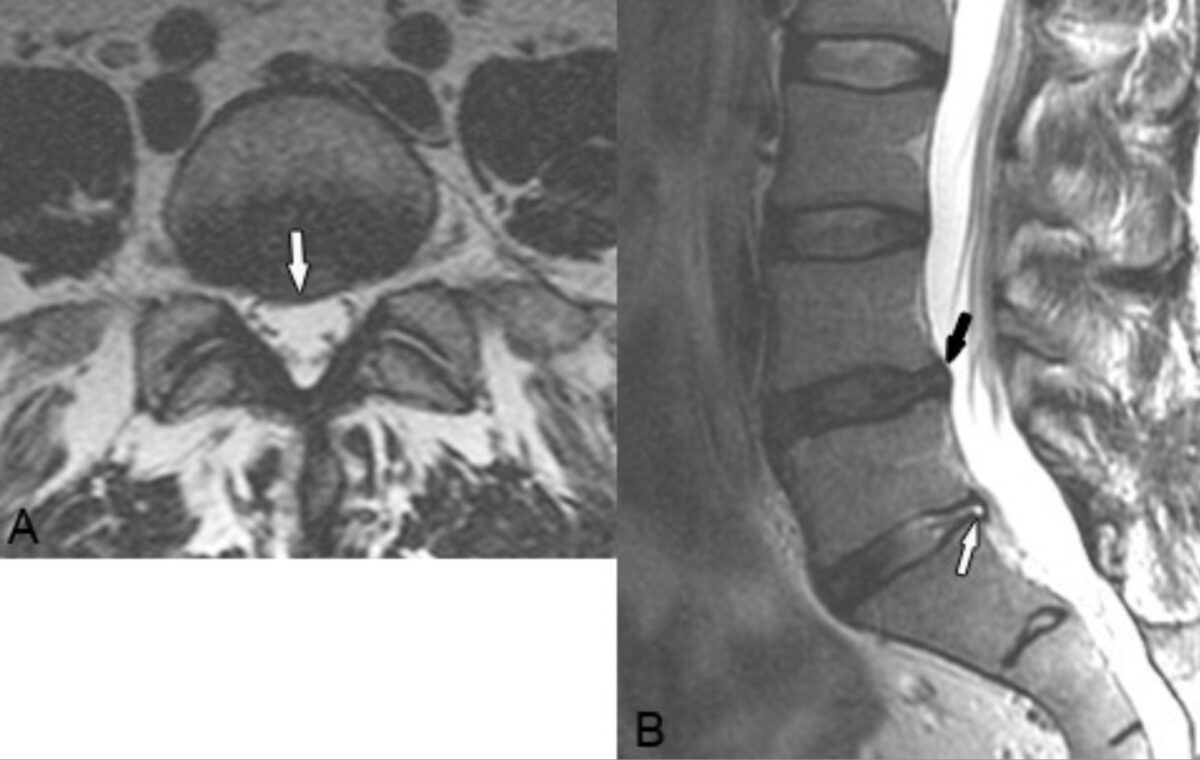
Abombamiento discal:
Imágenes ponderadas en T2 axiales (A) y sagitales (B) revelan un abombamiento focal central derecho en el disco en L4–L5 que indenta ligeramente el saco tecal y se extiende hacia el conducto radicular del nervio derecho (flecha blanca en A, flecha negra en B). Hay una protrusión más focal y un desgarro anular asociado en L5–S1 (flecha blanca en B).
El tratamiento quirúrgico se reserva para individuos cuya afección no responde al tratamiento conservador y/o en quienes están presentes déficits neurológicos persistentes o que empeoran rápidamente.
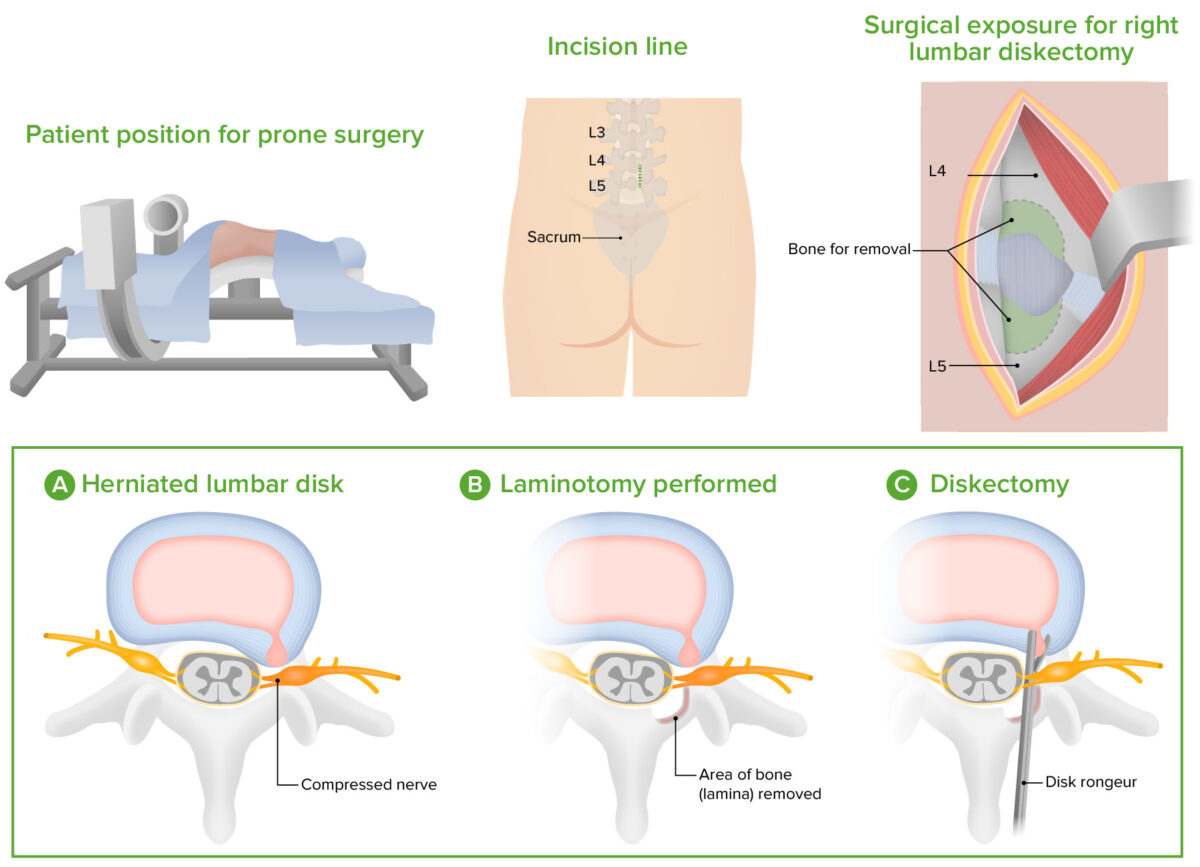
Técnica de microdiscectomía
Imagen por Lecturio.