Las venas transportan sangre desoxigenada y productos de desecho desde los capilares en la periferia de regreso al corazón. Las venas son vasos de capacitancia, lo que significa que pueden estirarse significativamente, aumentando el volumen de líquido que pueden contener sin aumentar significativamente su presión. Las venas responden a la estimulación del sistema nervioso autónomo, como lo hacen las arterias, pero en menor medida. Sin embargo, los efectos de la venoconstricción o la venodilatación afectan la capacitancia venosa. A medida que las venas se contraen, la capacitancia disminuye, obligando a que regrese más sangre al corazón (i.e., aumentando el retorno venoso), lo que a su vez afecta la cantidad de sangre que se puede bombear fuera del corazón en el siguiente latido. Por lo tanto, los cambios en la capacitancia venosa pueden afectar significativamente el gasto cardíaco. Estos efectos se pueden trazar en gráficos conocidos como curvas de función venosa.
Última actualización: May 25, 2022
Las venas son colecciones tubulares de células que transportan sangre desoxigenada y productos de desecho desde los capilares en la periferia del cuerpo de regreso al corazón.
La presión en el sistema venoso es demasiado baja para impulsar espontáneamente la sangre contra la gravedad; mover la sangre contra la gravedad hasta el corazón requiere:
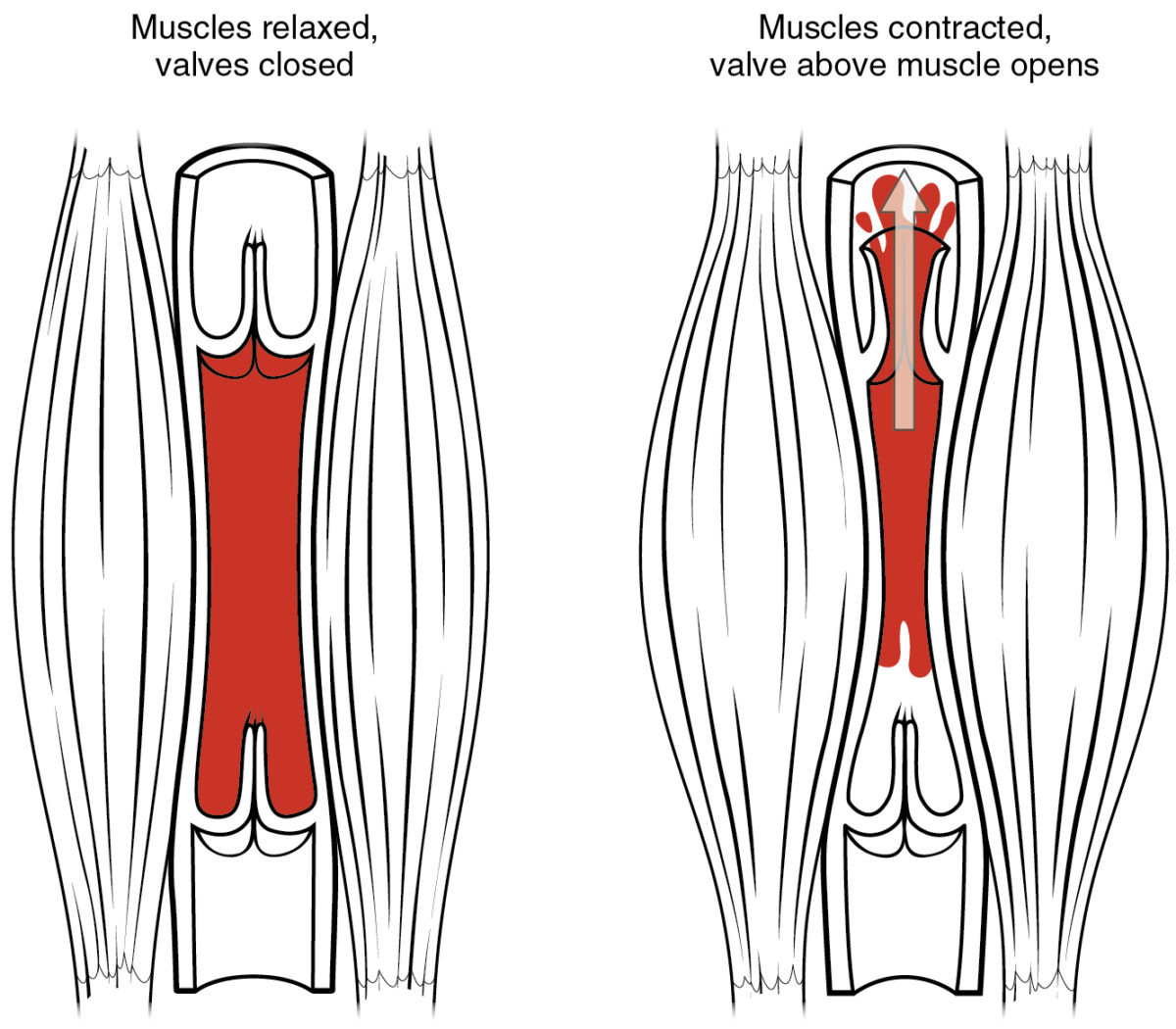
Bomba muscular y válvulas venosas:
Cuando los músculos esqueléticos que rodean una vena se contraen, comprimen el vaso y obligan a la sangre a avanzar. Las válvulas unidireccionales dentro de las venas evitan el reflujo y aseguran que la sangre solo fluya en una dirección.
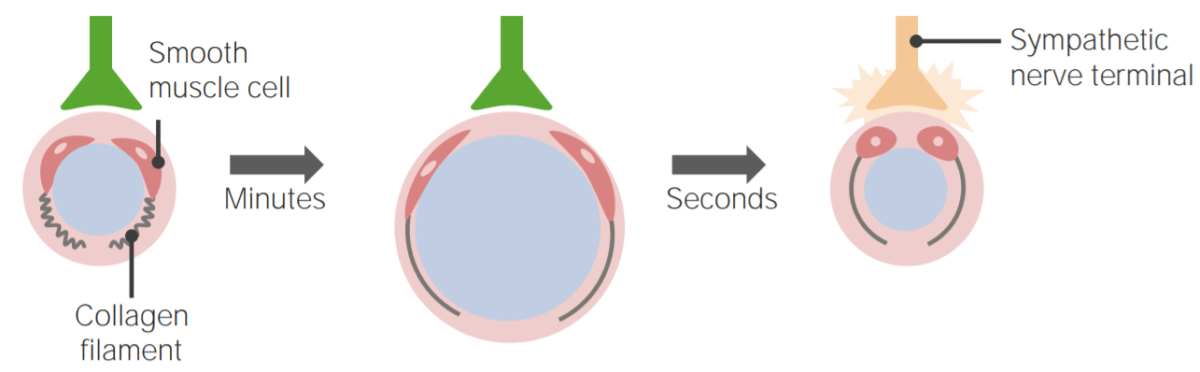
Presión venosa:
El músculo liso de las paredes de las venas puede contraerse o relajarse, cambiando el diámetro luminal dentro de una vena. La estimulación simpática provoca una venoconstricción, lo que reduce la capacitancia venosa y hace que regrese más sangre al corazón. Esto aumenta la precarga, lo que a su vez puede aumentar el volumen sistólico y el gasto cardíaco.
Las curvas de función venosa (también conocidas como curvas de función vascular sistémica) trazan la presión venosa central (PVC) frente al gasto cardíaco.
Gasto cardíaco:
Presión venosa central:
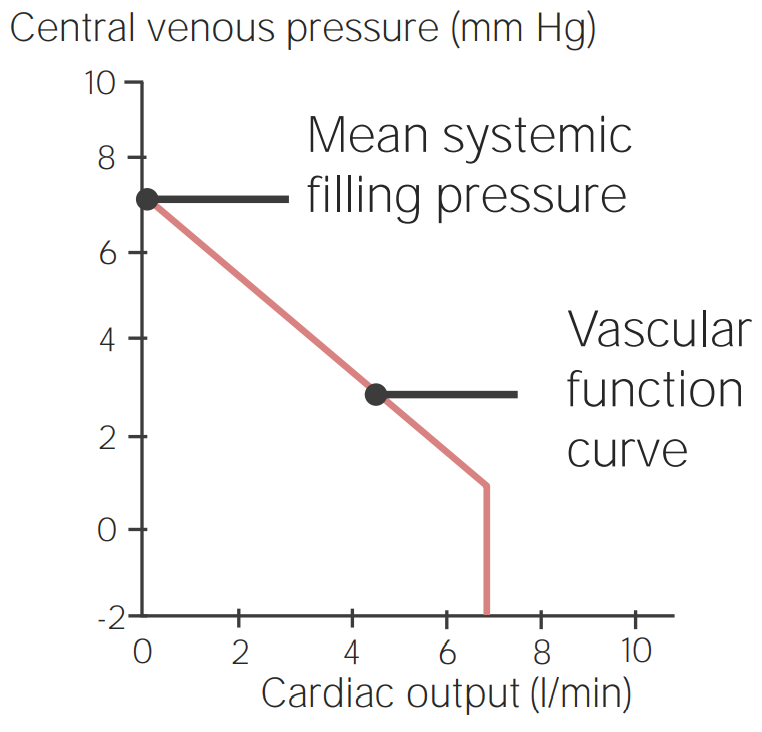
Ejemplo de una curva de función venosa:
La presión venosa central (PVC) se traza a lo largo del eje Y y el gasto cardíaco se traza en el eje X. Existe una relación lineal inversa entre las 2 variables hasta que se alcanza un determinado valor de gasto cardíaco, momento en el cual la PVC cae a 0 (porque las venas tienen la capacidad de colapsar).
Forma de la curva de función venosa:
Presión media de llenado sistémico (presión circulatoria media)
Factores que afectan la forma/ubicación de la curva:
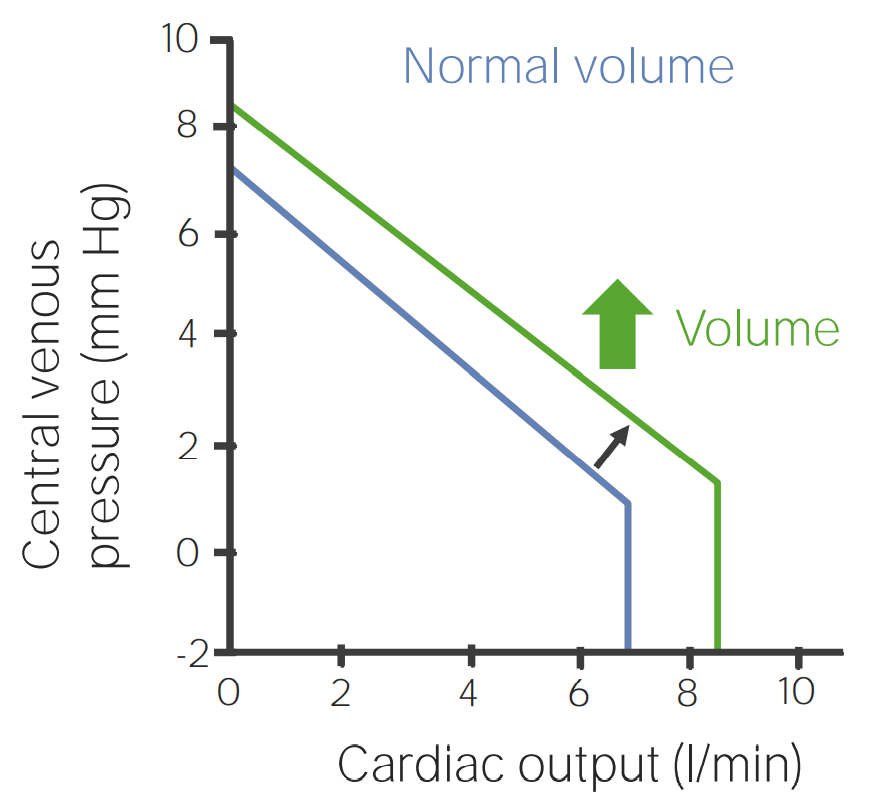
Curva de función venosa cuando aumenta el volumen sanguíneo
Imagen por Lecturio.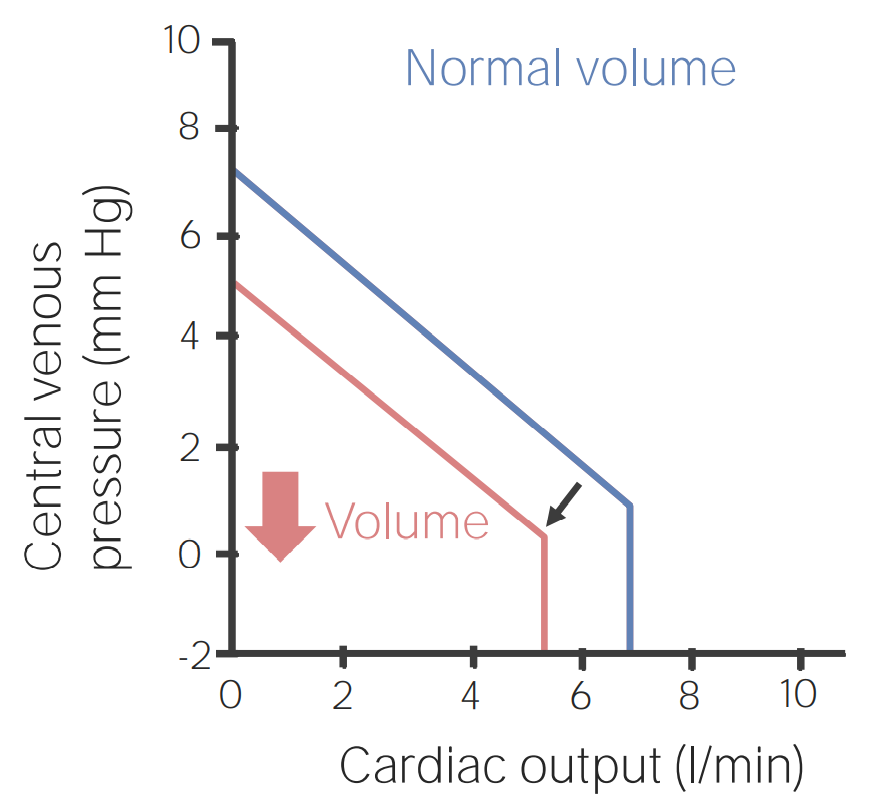
Curva de función venosa cuando disminuye el volumen sanguíneo
Imagen por Lecturio.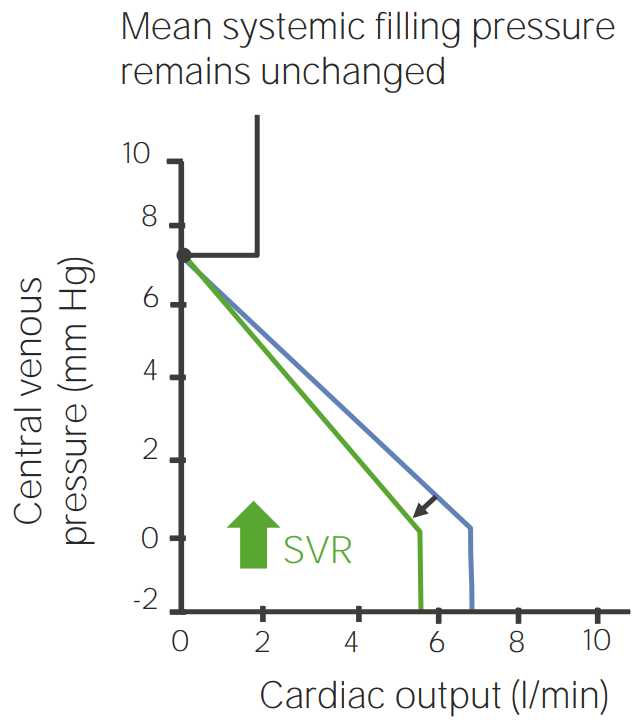
Curva de función venosa que muestra los efectos del aumento de la resistencia vascular sistémica
Imagen por Lecturio.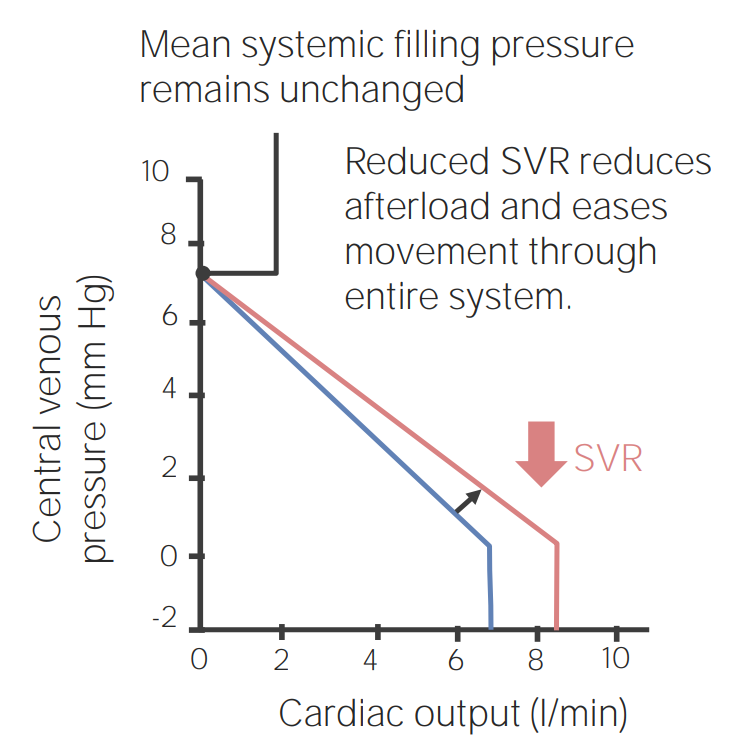
Curva de función venosa que muestra los efectos de la disminución de la resistencia vascular sistémica
Imagen por Lecturio.Venoconstricción:
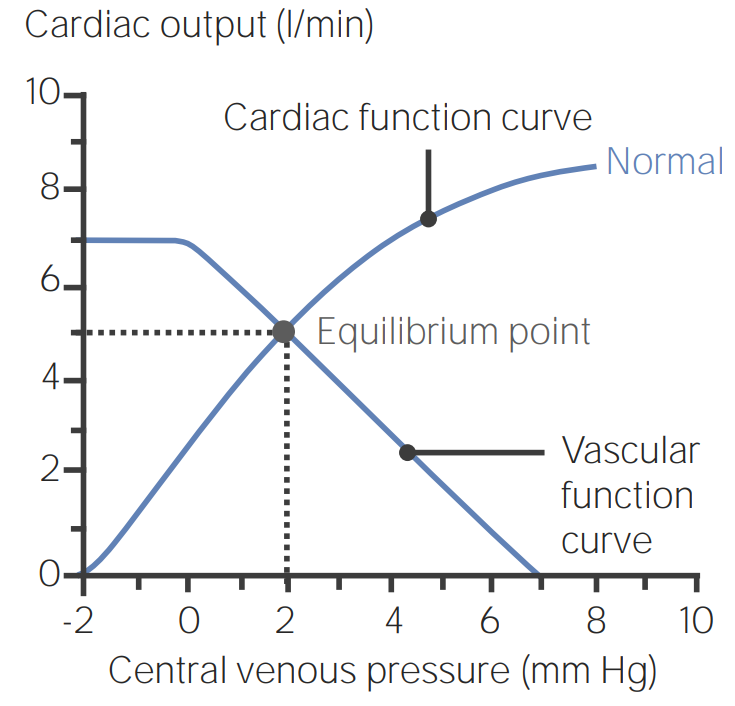
Curva combinada de función venosa/cardíaca que ilustra el punto de equilibrio entre la presión venosa central (PVC) y el gasto cardíaco:
Una PVC de 2 mm Hg y un gasto cardíaco de 5 L/min es el promedio funcional para la mayoría de las personas.
Escenario clínico #1: IM que conduce a una disminución de la inotropía
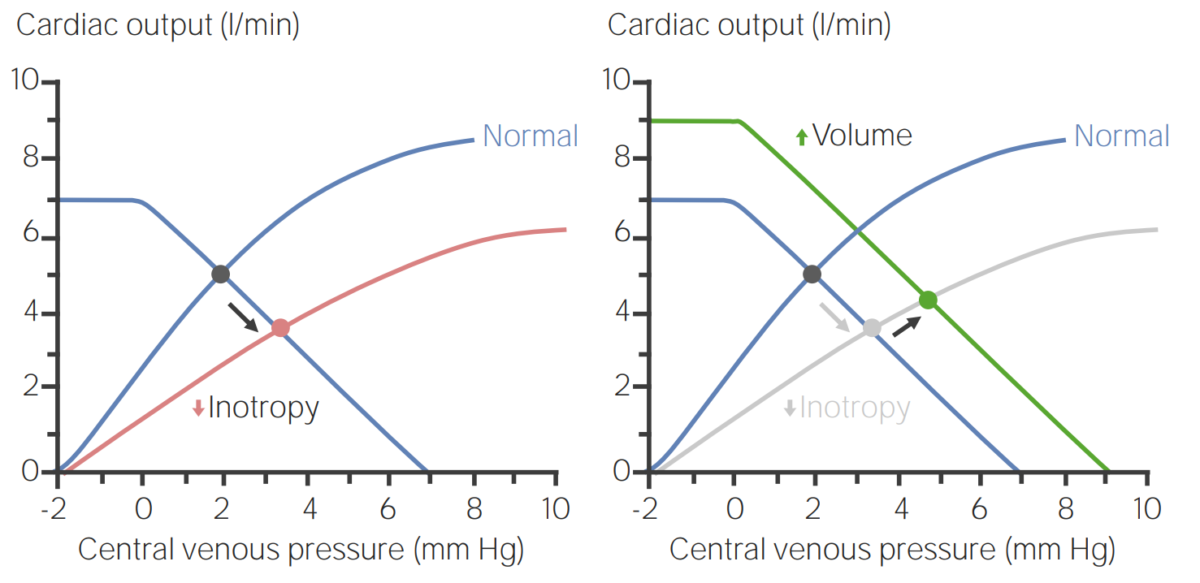
Curvas de función venosa que ilustran cómo el cuerpo puede aumentar el volumen sanguíneo para compensar una disminución de la inotropía:
(Izquierda) Cuando disminuye el inotropismo, aumenta la presión venosa central (PVC), mientras que disminuye el gasto cardíaco. Sin embargo, la expansión del volumen sanguíneo puede compensar estos cambios para mejorar el gasto cardíaco (derecha).
Escenario clínico #2: hemorragia
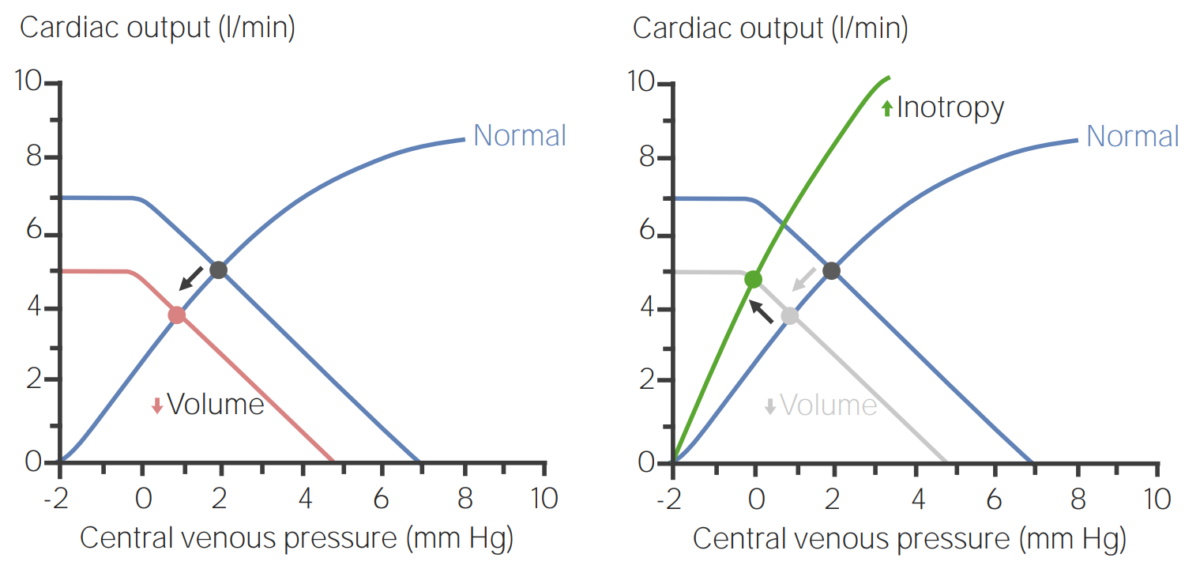
Curvas de función venosa que ilustran cómo un aumento de la inotropía (i.e., la contractilidad) compensa una disminución del volumen sanguíneo:
(Izquierda) Cuando se reduce el volumen, la presión venosa central (PVC) disminuye junto con el gasto cardíaco. Sin embargo, el aumento de la inotropía puede compensar estos cambios para mejorar el gasto cardíaco (derecha).