La esclerosis múltiple es una enfermedad autoinmune inflamatoria crónica que conduce a la desmielinización de los nervios en el SNC. Las mujeres jóvenes son las más predominantemente afectadas por esta condición desmielinizante que ocurre de forma frecuente. La etiología de la esclerosis múltiple no está clara; sin embargo, se cree que tanto los factores genéticos como los ambientales juegan un papel importante. La presentación clínica varía ampliamente según el sitio de las lesiones, pero generalmente incluye síntomas neurológicos que afectan la visión, las funciones motoras, la sensación y la función autonómica. El diagnóstico se realiza mediante una RM de todo el SNC (cerebro y columna), así como un examen del LCR. El tratamiento incluye corticosteroides para las exacerbaciones agudas y medicamentos modificadores de la enfermedad para reducir estas exacerbaciones y retrasar la progresión de la enfermedad. La expectativa de vida promedio de las personas con esclerosis múltiple se reduce entre 5–10 años.
Última actualización: Jul 9, 2023
La esclerosis múltiple es una enfermedad inmunomediada que provoca la desmielinización de los nervios del SNC.
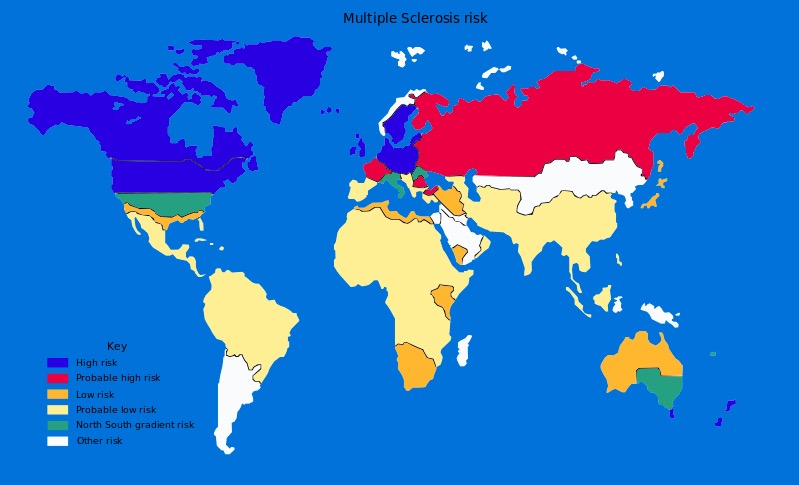
Prevalencia mundial de la esclerosis múltiple
Imagen: “Multiple sclerosis risk” por Dekoder.. Licencia: Dominio PúblicoSe desconoce la etiología exacta de la esclerosis múltiple. Se cree que la enfermedad es multifactorial con predisposición genética y factores ambientales que juegan un papel importante.
Factores genéticos:
Factores ambientales:
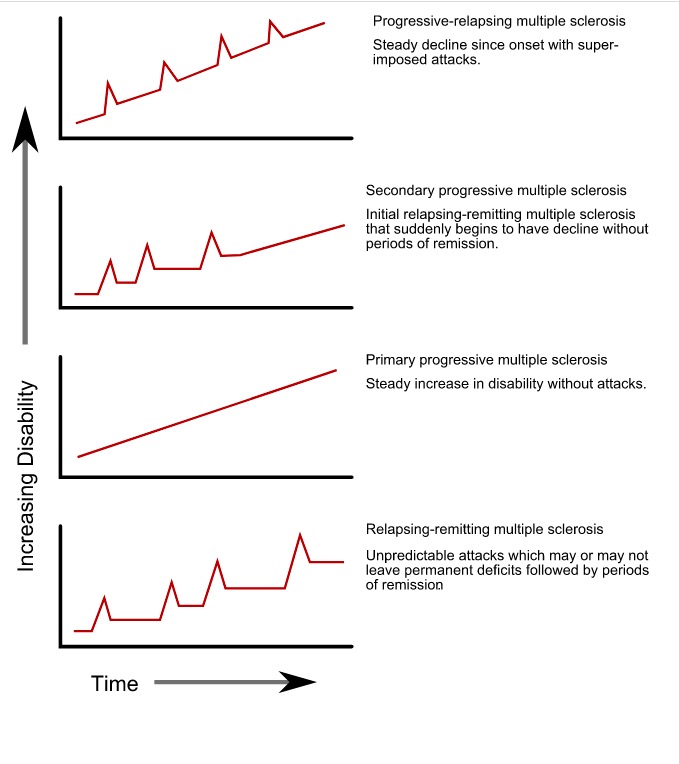
Tipos de progresión de la esclerosis múltiple
Imagen: “Progression types of multiple sclerosis” por GetThePapersGetThePapers. Licencia: Dominio Público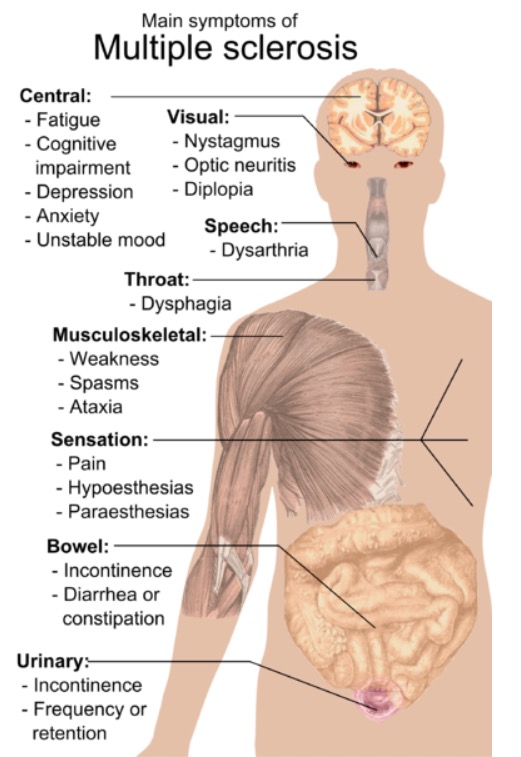
Síntomas de la esclerosis múltiple
Imagen: “Main symptoms of multiple sclerosis” por Mikael Häggström. Licencia: Dominio PúblicoEl diagnóstico de la esclerosis múltiple es de exclusión, lo que significa que se excluyen los síntomas neurológicos que no pueden explicarse por una afección distinta de la esclerosis múltiple. El diagnóstico se obtiene con lo siguiente:
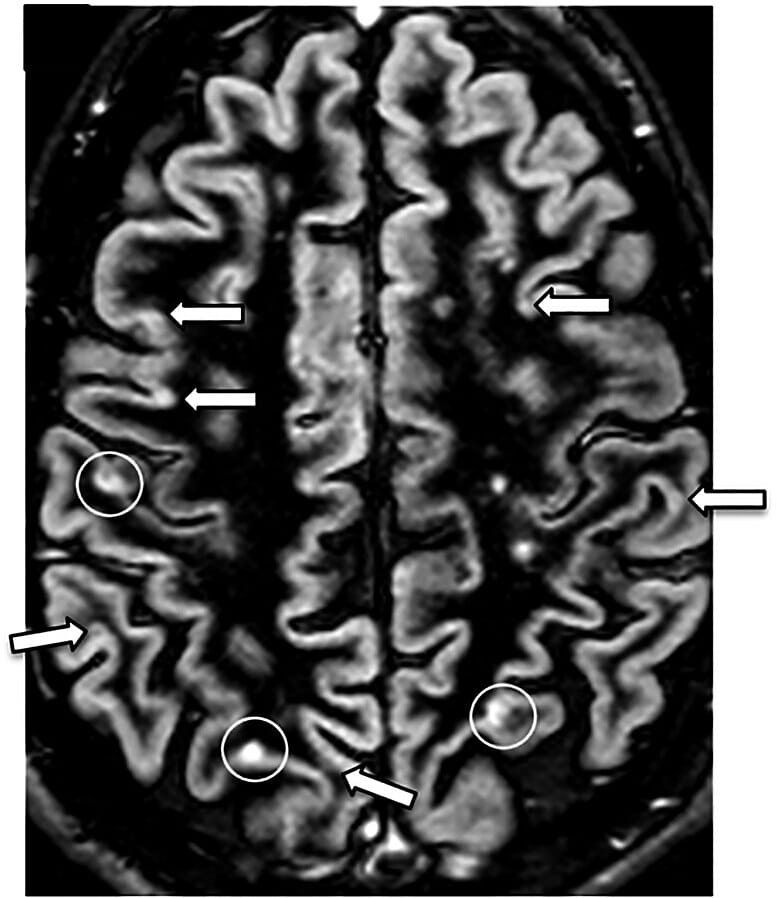
Recuperación de doble inversión (DIR):
Resonancia magnética que muestra lesiones de esclerosis múltiple (los círculos blancos rodean 1 lesión yuxtacortical y 2 lesiones corticales)
Actualmente, no existe una cura para la esclerosis múltiple. Los objetivos del tratamiento son mejorar los síntomas, retrasar la progresión de la enfermedad y mantener la calidad de vida.