La enfermedad de Parkinson es un trastorno neurodegenerativo crónico y progresivo. Aunque se desconoce la causa, actualmente se están estudiando varios factores de riesgo genéticos y ambientales. Los individuos se presentan clínicamente con temblor en reposo, bradicinesia, rigidez e inestabilidad postural. La enfermedad de Parkinson se diagnostica clínicamente sobre la base de signos y síntomas característicos. El hallazgo post mortem de cuerpos de Lewy en el cerebro es la única forma de confirmación de la enfermedad. El tratamiento incluye atención física y emocional de soporte, además de medicamentos como levodopa/carbidopa, inhibidores de la monoamino oxidasa tipo B y agonistas de la dopamina.
Última actualización: Jul 20, 2022
La enfermedad de Parkinson es un trastorno neurodegenerativo crónico y progresivo que afecta al sistema nervioso central (SNC) con rasgos característicos de temblor en reposo, rigidez, bradicinesia e inestabilidad postural.
La etiología de la enfermedad de Parkinson no está clara, pero depende de varios factores genéticos y ambientales.
Los mecanismos compensatorios en el cerebro pueden disminuir temporalmente los efectos del agotamiento de la dopamina hasta que estos mecanismos sean superados por la progresión de la enfermedad de Parkinson.
Los signos de la enfermedad de Parkinson son progresivos y aparecen gradualmente durante un largo período de tiempo, ya sean años o décadas.
El diagnóstico de la enfermedad de Parkinson se realiza mediante los antecedentes clínicos y el examen neurológico.
El diagnóstico requiere de 4 cosas:
El parkinsonismo motor, un criterio esencial de la enfermedad de Parkinson, requiere bradicinesia y al menos 1 de los siguientes:
Criterios de exclusión absolutos (incompatibles con un diagnóstico de enfermedad de Parkinson):
Criterios de soporte:
Banderas rojas (signos de una patología alterna que apuntan hacia otro diagnóstico):
No existen análisis fisiológicos, radiológicos o de sangre para confirmar el diagnóstico clínico de la enfermedad de Parkinson:
La enfermedad de Parkinson se confirma mediante el hallazgo de cuerpos de Lewy en el análisis post mortem.
El objetivo del tratamiento es tratar las características motoras y no motoras sintomáticas del trastorno para mejorar la calidad de vida.
Medidas generales:
Tratamiento médico:
Estimulación cerebral profunda:
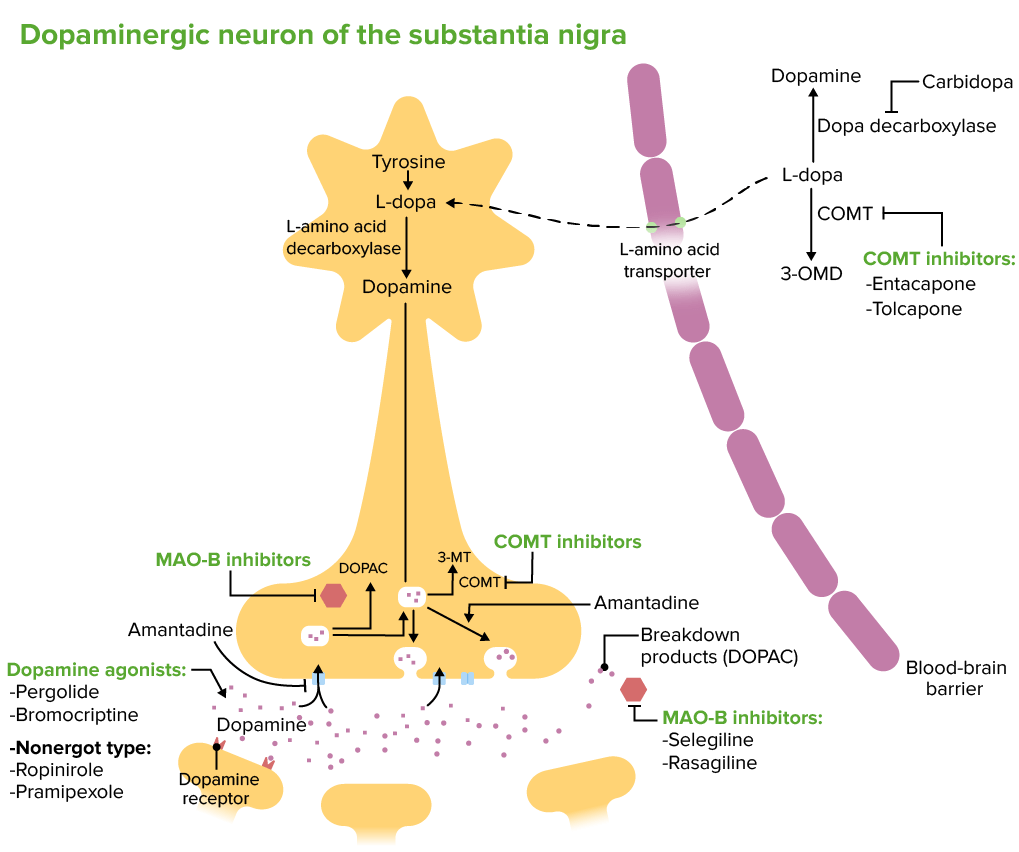
Efectos de los tratamientos de la enfermedad de Parkinson en las neuronas dopaminérgicas de la sustancia negra
3-OMD: 3-O-metildopa (un metabolito de la l-dopa)
3-MT: 3-metoxitiramina (un metabolito de la dopamina)
COMT: catecol O-metiltransferasa (un metabolito de la dopamina)
DOPAC: ácido 3,4-dihidroxifenilacético
MAO-B: monoamino oxidasa tipo B