Una enfermedad cerebrovascular isquémica es una lesión neurológica aguda que se produce como consecuencia de una isquemia cerebral; esta afección puede deberse a la oclusión de los vasos sanguíneos cerebrales por trombosis o embolia, o rara vez debido a hipoperfusión sistémica. La presentación clínica incluye síntomas neurológicos con diversos grados de pérdida motora y sensorial correspondientes al área del cerebro afectada y la extensión del daño tisular. El diagnóstico se realiza mediante la exploración física y el diagnóstico mediante imagenología. El tratamiento es idealmente con terapia trombolítica para restaurar el flujo sanguíneo, dependiendo del marco de tiempo y la situación clínica. La rehabilitación a largo plazo con terapias físicas, ocupacionales y del habla es importante después del evento agudo.
Última actualización: Jul 22, 2023
Una enfermedad cerebrovascular isquémica es una lesión neurológica aguda que ocurre como resultado de una isquemia cerebral; esta afección puede deberse a la oclusión de los vasos sanguíneos cerebrales por trombosis o embolia o, en raras ocasiones, debido a hipoperfusión sistémica.
Enfermedad cerebrovascular trombótica:
Enfermedad cerebrovascular embólica:
Hipoperfusión sistémica:
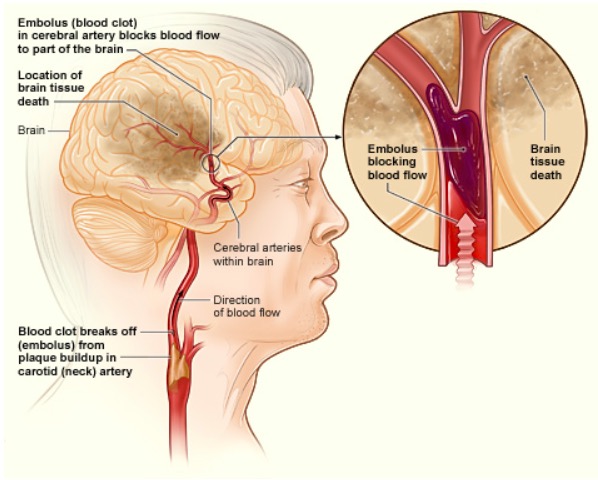
Cómo puede ocurrir una enfermedad cerebrovascular isquémica en el cerebro:
Si un coágulo de sangre se desprende de una placa en la arteria carótida (cuello), puede viajar y alojarse en una arteria del cerebro. El coágulo puede bloquear el flujo de sangre a una parte del cerebro, causando la muerte del tejido cerebral.
Una reducción completa del flujo sanguíneo cerebral provoca la muerte del tejido cerebral en 4–10 minutos:
El diagnóstico se realiza con los antecedentes y hallazgos en el examen clínico sugestivos y se confirma con neuroimagenología.
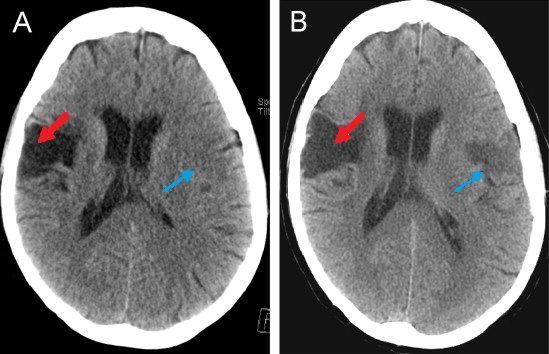
Tomografía computarizada de un individuo con enfermedad cerebrovascular en la región de la arteria cerebral media que ilustra áreas hipodensas dentro de los lóbulos temporal y frontal
Imagen: “CT scan of a patient with middle cerebral artery stroke” por 0475ramosk. Licencia: CC BY-SA 4.0 esEl objetivo del tratamiento de la enfermedad cerebrovascular es garantizar una intervención rápida y resultados óptimos. Si es posible, debe intentarse restaurar el flujo sanguíneo adecuado a las regiones lesionadas y salvar la penumbra isquémica de una lesión permanente.
Complicaciones:
El pronóstico depende de estos predictores de resultados: