La diabetes mellitus (DM) es una enfermedad metabólica caracterizada por hiperglucemia y disfunción de la regulación del metabolismo de la glucosa por causa de la insulina. La DM tipo 1 se diagnostica principalmente en niños y adultos jóvenes como resultado de la destrucción autoinmune de las células β en el páncreas y por consiguiente existe la falta de insulina. La DM tipo 2 tiene una asociación significativa con la obesidad y se caracteriza por la resistencia a la insulina, así como por la deficiencia relativa de insulina. Las causas de la diabetes determinadas genéticamente (e.g., diabetes del adulto de inicio juvenil y la diabetes autoinmunitaria latente del adulto) se reconocen cada vez más, pero representan una pequeña parte de los casos. No existe una cura definitiva para la DM. El objetivo del tratamiento es la prevención de las complicaciones, que pueden incluir enfermedad de las arterias coronarias, enfermedad renal crónica, retinopatía y neuropatía. La monitorización a largo plazo y el mantenimiento de niveles óptimos de glucosa en sangre son fundamentales para prevenir las complicaciones. El tratamiento es específico para el tipo de diabetes, con el control de la glucemia como objetivo en todos los tipos; El reemplazo de insulina es esencial en el tipo 1 y una dieta saludable, cambios en el estilo de vida y medicamentos son factores muy importantes en el tipo 2.
Última actualización: Mar 12, 2024
La diabetes mellitus (DM) es un trastorno en el metabolismo de los carbohidratos. La diabetes mellitus suele presentarse en personas con predisposición genética y se caracteriza por una producción inadecuada de insulina o resistencia a la acción de la insulina en el páncreas. Estas características dan como resultado hiperglucemia y las secuelas patológicas a largo plazo de la DM.
Factores de riesgo:
La DM tipo 2 es una combinación de secreción defectuosa de insulina y disminución de la sensibilidad a la insulina.
Hay varios efectos causados por la hiperglucemia crónica:
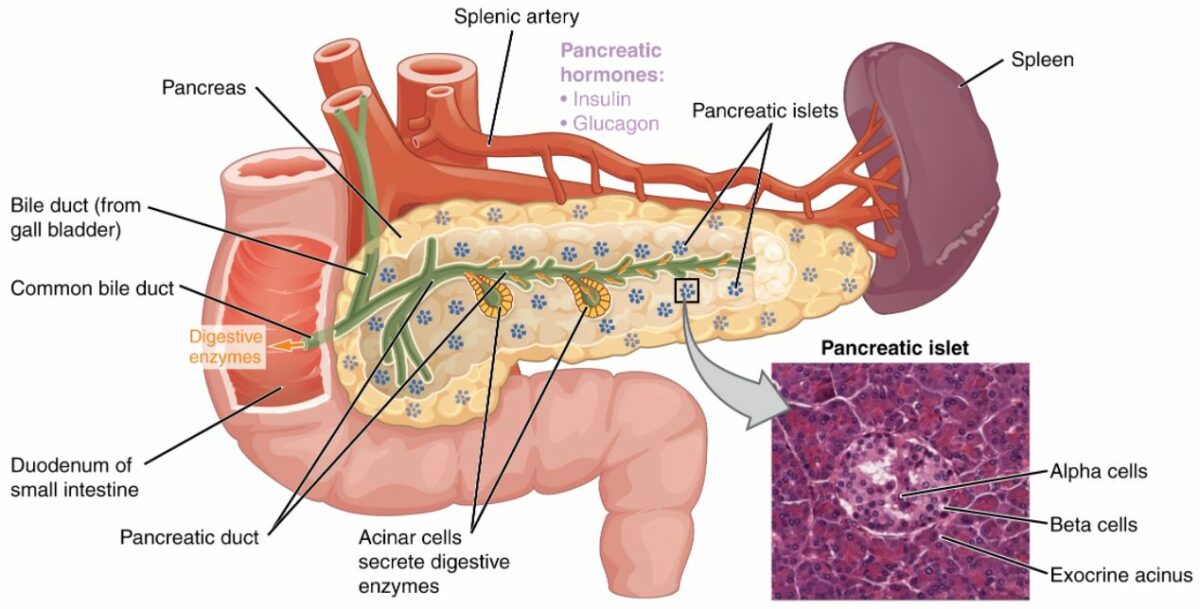
Páncreas:
La función exocrina pancreática involucra a las células acinares que secretan enzimas digestivas que son transportadas al intestino delgado por el conducto pancreático. La función endocrina del páncreas implica la secreción de insulina (producida por las células beta) y glucagón (producido por las células alfa) dentro de los islotes pancreáticos. Estas 2 hormonas regulan la tasa del metabolismo de la glucosa en el cuerpo. Microfotografía que muestra a los islotes pancreáticos.
Cetoacidosis diabética:
La DM tipo 1 a menudo se presenta como urgencia con una cetoacidosis diabética:
Hiperglucemia:
La DM tipo 1 también puede presentarse con síntomas clásicos de hiperglucemia:
La DM tipo 2 tiene un inicio gradual, permaneciendo inicialmente asintomática durante varios años:
El diagnóstico de diabetes se basa en la presencia de hiperglucemia inapropiada en el contexto de síntomas clínicos sospechosos.
| Prueba | Rangos normales | Mayor riesgo de diabetes (prediabetes) | Diabetes |
|---|---|---|---|
| Glucosa plasmática aleatoria | Síntomas hiperglucémicos clásicos más una glucosa plasmática aleatoria > 200 mg/dl | ||
|
Glucosa plasmática en ayuno: (ayuno de 8 horas) |
< 100 mg/dL | 100–125 mg/dL | ≥ 126 mg/dl |
|
Glucosa plasmática después de 2 horas, 75 g de PTOG |
< 140 mg/dl | 140–199 mg/dL |
≥ 200 mg/dL
|
| Hemoglobina A 1c | < 5,7% | 5,7%–6,4% | ≥ 6,5% |
Se recomienda la prueba oral de tolerancia a la glucosa durante las semanas 24–28 de embarazo. Los resultados anormales son:
No existe una cura definitiva para la diabetes. El tratamiento se centra en corregir la glucemia alta con insulina (tipo 1) o medicamentos oral (tipo 2), evitar la glucemia baja y tratar los efectos clínicos de la hiperglucemia crónica.
El tratamiento inicial se basa en la educación y el soporte del paciente.
Clases de medicamentos orales que se usan para tratar la diabetes resistente a la insulina (generalmente tipo 2):
La terapia con insulina se usa para tratar la DM tipo 1 y, a veces, la DM tipo 2 cuando los medicamentos orales por sí solos ya no son suficientes.
Fenómeno del alba:
Efecto Somogyi:
Tipo 1:
Tipo 2:
Diabetes gestacional:
El riesgo de complicaciones es proporcional al nivel de hiperglucemia:
Tanto la DM tipo 1 como la tipo 2 pueden causar complicaciones diabéticas.