Los cánceres vaginales primarios son tumores malignos que se originan en las células de la vagina. El carcinoma de células escamosas es, por mucho, el más común (80%–85%); otros tipos histológicos incluyen adenocarcinomas, sarcomas (incluido el sarcoma botryoides, que suele observarse en niñas) y melanomas. El carcinoma de células escamosas vaginal se asocia más comúnmente con infecciones por VPH, mientras que los adenocarcinomas de células claras se asocian con la exposición in utero al dietilestilbestrol. Las pacientes suelen presentar sangrado vaginal y/o una masa o lesión irregular en el examen físico; otros síntomas pueden incluir secreción anormal, dolor y síntomas urinarios o defecatorios. Se requiere una biopsia para el diagnóstico. La estadificación se basa en el tamaño del tumor, la extensión de la invasión local y la metástasis. El tratamiento puede ser quirúrgico para la enfermedad en estadio I, pero la cirugía generalmente se evita en enfermedad avanzada, que, en cambio, se trata con radiación y quimioterapia.
Última actualización: Abr 4, 2025
El cáncer vaginal primario es un tumor maligno que surge del tejido de la vagina.
La vagina es:
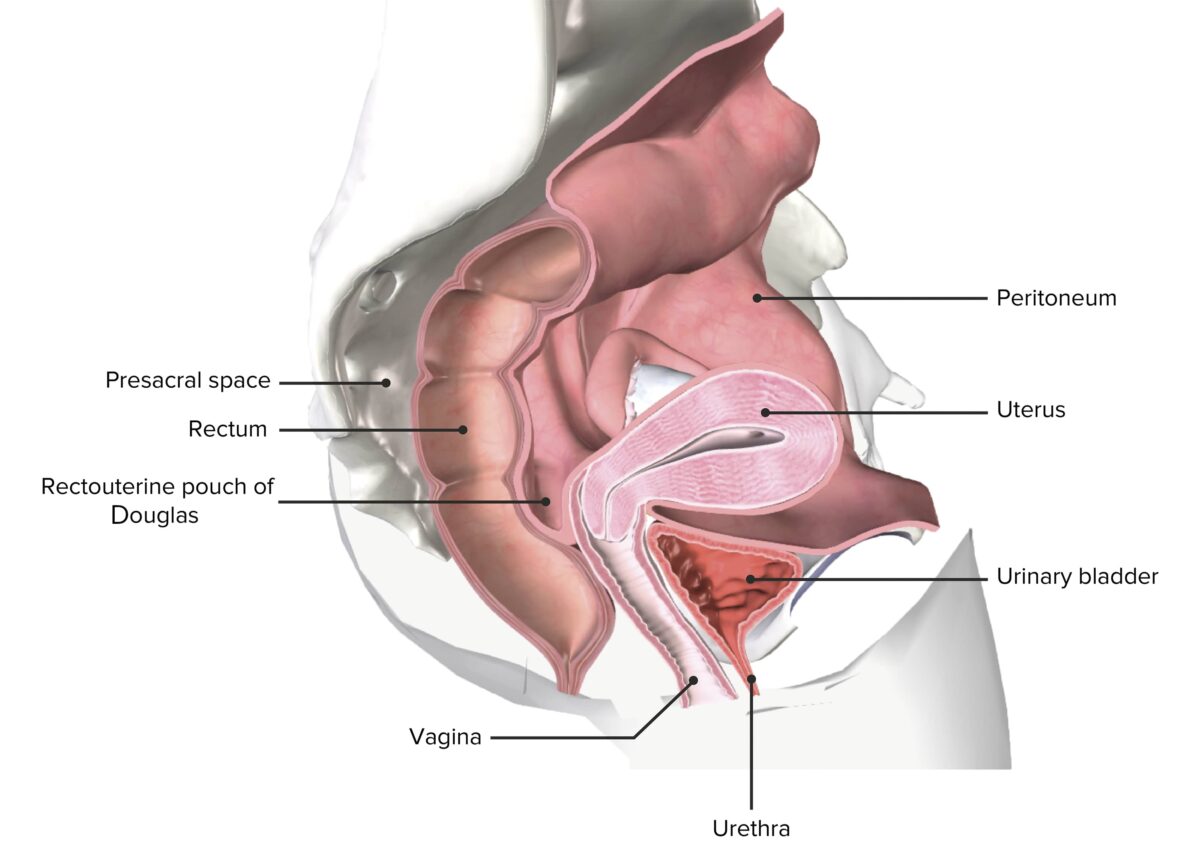
Una pelvis femenina seccionada que representa el útero in situ
Imagen por BioDigital, editada por LecturioLos tumores malignos vaginales pueden ser primarios (que se originan en la propia vagina) o metastásicos en la vagina desde otros sitios primarios.
Cánceres vaginales primarios:
Los subtipos más comunes de cáncer vaginal primario (que se originan en la vagina) incluyen:
Cáncer metastásico de otros sitios primarios:
Cáncer vaginal primario:
La patogénesis del carcinoma de células escamosas suele estar relacionada con las infecciones por VPH. La patogénesis de otros tipos está menos caracterizada.
Se requiere un examen histológico de una biopsia para un diagnóstico formal de cáncer vaginal. Los hallazgos por imagenología ayudan con la estadificación y la planificación quirúrgica. La evaluación de laboratorio (aparte de la citología/histología) generalmente no es útil.
Las imágenes de las cavidades abdominopélvica y/o torácica están indicadas para complementar el examen físico y ayudar en la estadificación y la planificación quirúrgica.
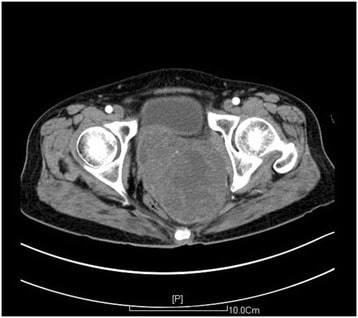
Tomografía computarizada de la pelvis que muestra una masa en la pared vaginal posterior (aproximadamente 11,2 x 9,0 cm):
La masa fue diagnosticada como un leiomiosarcoma vaginal en la histología.
El cáncer vaginal se clasifica por estadios utilizando el sistema de estadificación TNM. Hay 4 estadios principales.
Los individuos se estadifican según sus hallazgos «más elevados». Por ejemplo, el tumor en un individuo con un tumor confinado a la vagina, pero con ganglios linfáticos positivos, se clasifica como estadio III. De manera similar, la invasión tumoral directa a la mucosa de la vejiga es estadio IV, incluso si no hay afectación de los ganglios linfáticos ni metástasis a distancia.
| Estadio | Extensión de la invasión del tumor en el tejido circundante | Metástasis |
|---|---|---|
| I | El tumor está confinado a la vagina. | Ninguna |
| II | El tumor invade el tejido paravaginal, pero no se extiende hasta la pared lateral de la pelvis. | Ninguna |
| III |
|
Metástasis a los ganglios linfáticos regionales |
| IV |
|
|
El cáncer vaginal es raro, por lo que se carece de evidencia sobre enfoques de tratamiento óptimos. Las recomendaciones de tratamiento generalmente se adoptan de cánceres cervicales y anales similares (que son más comunes).
El síntoma de presentación en el cáncer vaginal suele ser el sangrado postcoital o postmenopáusico. El diagnóstico diferencial para estos síntomas de presentación incluye:
Las masas vaginales benignas pueden incluir: