La insulina es una hormona peptídica producida por las células beta del páncreas. La insulina juega un papel importante en funciones metabólicas como la captación de glucosa, glucólisis, glucogénesis, lipogénesis y síntesis de proteínas. La insulina exógena puede ser necesaria para las personas con diabetes mellitus, en las que existe una deficiencia de insulina endógena o una mayor resistencia a la insulina. Hay varias formas de insulina y difieren en su inicio de acción, efecto máximo y duración. Las insulinas se pueden clasificar en acción rápida, acción corta, acción intermedia o acción prolongada. Se puede utilizar una combinación de estas clases para mantener el control de la glucosa durante el día. Los efectos adversos comunes incluyen hipoglucemia, aumento de peso después del inicio de un régimen de insulina y cambios en el lugar de la inyección.
Última actualización: May 30, 2022
Los tipos de insulina se pueden clasificar según su farmacocinética:
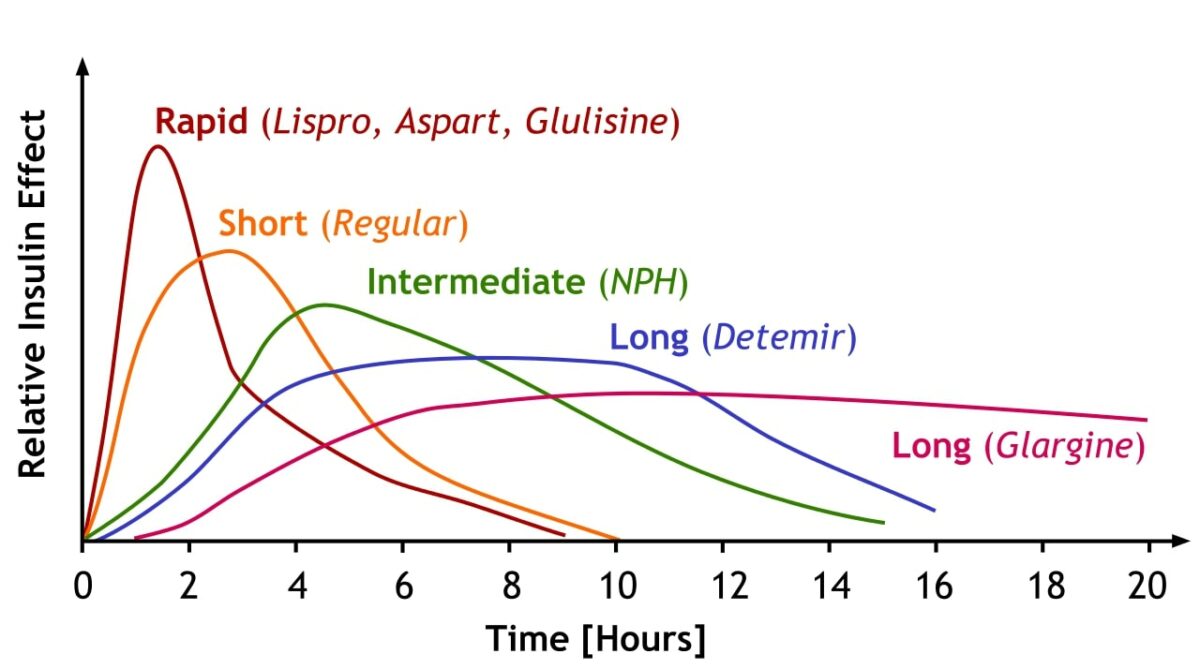
Una comparación del inicio, el efecto máximo y la duración de los diferentes subtipos de insulina.
Imagen: “Insulin is categorized by how fast it works in the body, how soon it peaks and then how long it lasts. Notice how rapid acting insulins have a rapid rise and fall while longer acting insulin builds more slowly to a stable baseline before declining.” por A. Peters, M. Komorniczak. Licencia: CC BY 3.0Insulina subcutánea:
Insulina intravenosa:
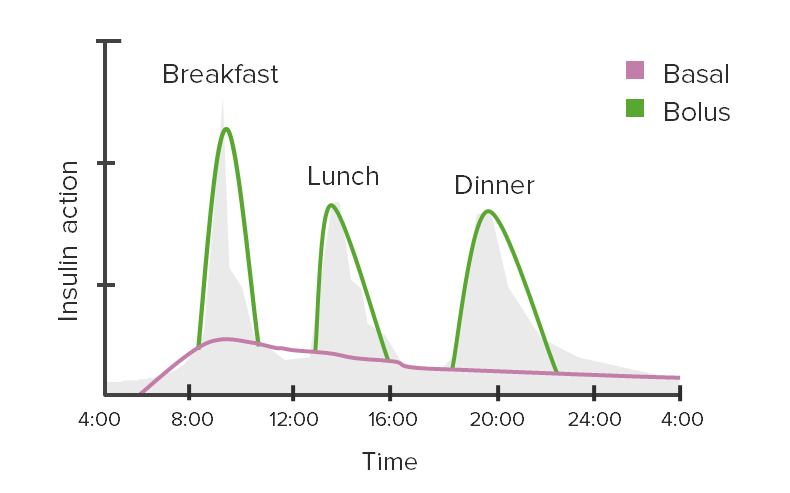
Excursiones glucémicas y acción de la insulina:
Este gráfico muestra el uso de insulina basal y en bolo (a la hora de comer) para cubrir las variaciones en los niveles de glucosa en sangre a lo largo del día.
Además de la diabetes, la insulina intravenosa se puede utilizar en otras varias condiciones (a menudo junto con la dextrosa para mantener la euglucemia).
Es posible que sea necesario realizar ajustes de dosis y un control estricto para las personas con:
| Efecto insulina | Tipo de insulina | Clasificación | Inicio de acción | Pico de acción | Duración de la acción |
|---|---|---|---|---|---|
| Acción rápida | Insulina lispro | Análoga | 15–30 minutos | 1–3 horas | 4–6 horas |
| Aspart | |||||
| Glulisina | |||||
| Acción corta | Regular | Humana | 30 minutos | 1,5–3,5 horas | 8 horas |
| Acción intermedia | NPH | Humana | 1–2 horas | 4–6 horas | > 12 horas |
| Acción prolongada | Detemir | Análoga | 1–2 horas | 3–9 horas | 14–24 horas |
| Insulina glargina | 3–4 horas | Sin pico | Aproximadamente 24 horas | ||
| Degludec | Aproximadamente 1 hora | Sin pico | > 40 horas |