La encefalopatía hepática es una afección reversible en la que los niveles elevados de amoníaco provocan un deterioro de la función cerebral en pacientes con enfermedad hepática avanzada. La encefalopatía hepática puede precipitarse por condiciones que afectan la absorción normal, el metabolismo o la depuración de amoníaco, como deshidratación, insuficiencia renal, infecciones y hemorragia digestiva. Los pacientes presentan una progresión de los síntomas, desde confusión mínima y asterixis hasta estupor y coma. El diagnóstico es clínico y requiere la exclusión de diagnósticos alternativos. El tratamiento implica abordar el factor causal y disminuir la absorción sistémica de amoníaco con lactulosa o rifaximina.
Última actualización: Ene 17, 2024
La encefalopatía hepática se observa en pacientes con enfermedad hepática grave o insuficiencia hepática y puede exacerbarse por:
Los factores precipitantes de la encefalopatía hepática pueden recordarse mediante la nemotécnica «HEPATICS» (En inglés):
| H | Hemorrhage in the GI tract (Hemorragia digestiva) |
|---|---|
| E | Excess dietary protein (Exceso de proteínas en la dieta) |
| P | Potassium (hypokalemia) (Potasio (hipopotasemia)) |
| A | Alkalosis or azotemia (Alcalosis o azotemia) |
| T | TIPS procedure (TIPS, por sus siglas en inglés, procedimiento de derivación portosistémica intrahepática transyugular) |
| I | Infection (Infección) |
| C | Constipation (Constipación) |
| S | Sedatives (Sedantes) |
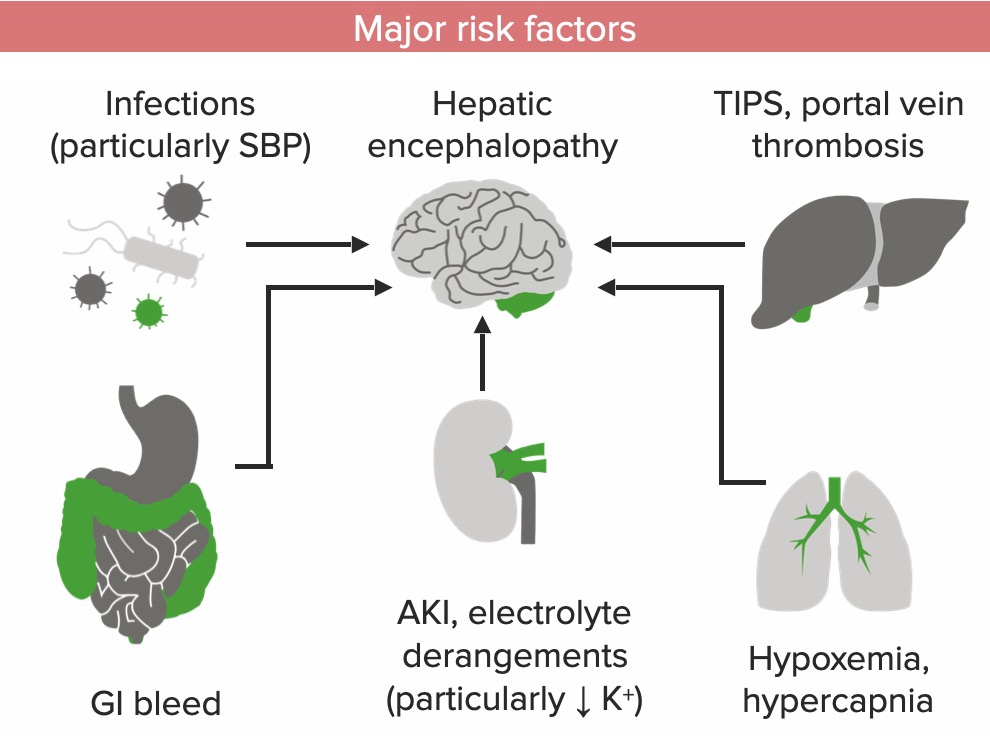
Principales factores de riesgo de encefalopatía hepática en un paciente con insuficiencia hepática
AKI: lesión renal aguda
SBP: peritonitis bacteriana espontánea
Fisiología normal:
La enfermedad hepática permite la interrupción de la regulación normal del amoníaco a través de:
El deterioro de la función cerebral resulta de una acumulación de amoníaco, donde:
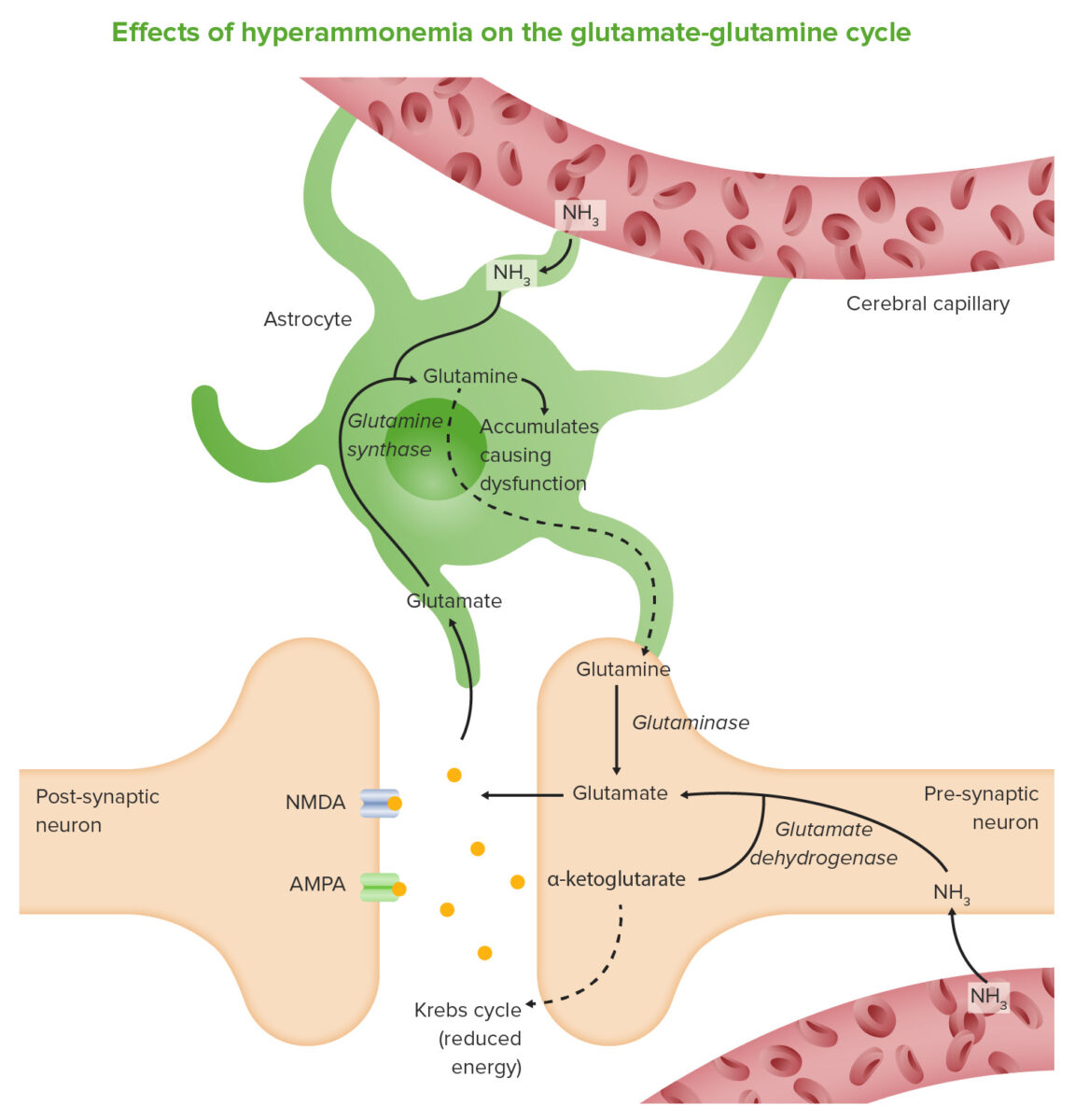
El amoníaco (NH3) atraviesa la barrera hematoencefálica y es absorbido y metabolizado por los astrocitos. Estas células usan amoníaco cuando sintetizan glutamina a partir de glutamato. El aumento de los niveles de glutamina conduce a un aumento de la presión osmótica en los astrocitos, que se hinchan y provocan edema cerebral. El amoníaco también aumenta la actividad del sistema inhibitorio GABA y reduce la producción de energía.
Imagen por Lecturio.Los criterios de West Haven se utilizan para establecer la severidad clínica.
| Estadio | Conciencia | Intelecto y comportamiento | Hallazgos neurológicos |
|---|---|---|---|
| 0 | Normal | Normal | Normal |
| Mínimo | Normal | Psicométrico (velocidad psicomotora/función ejecutora) o pruebas neurofisiológicas son anormales. | Psicométrico (velocidad psicomotora/función ejecutora) o pruebas neurofisiológicas son anormales. |
| 1 | Leve falta de conciencia | Intelecto lento, apatía, inquietud, sueño desordenado | Asterixis leve, cálculo alterado |
| 2 | Letárgico | Desorientación moderada, somnolencia, comportamiento inapropiado | Asterixis, dificultad para hablar |
| 3 | Somnoliento pero excitable | Desorientación, habla incoherente | Asterixis, hiperreflexia, clonus, rigidez muscular |
| 4 | Coma | Coma | Posturas de descerebración o decorticación, la asterixis suele estar ausente |
La encefalopatía hepática es un diagnóstico clínico y deben excluirse otras condiciones.
Consejo: La peritonitis bacteriana espontánea debe descartarse en todos los pacientes que presentan encefalopatía hepática y ascitis.
Se enfoca en identificar y tratar los factores precipitantes y reducir la concentración sérica de amoníaco.