A diabetes mellitus (DM) é uma doença metabólica caracterizada por hiperglicemia e disfunção da regulação do metabolismo da glicose pela insulina. A DM tipo 1 é diagnosticada principalmente em crianças e adultos jovens como resultado da destruição autoimune das células β pancreáticas e da consequente falta de insulina. A DM tipo 2 apresenta uma associação significativa com a obesidade e caracteriza-se por resistência à insulina, bem como por défice relativo de insulina. As causas genéticas da diabetes (e.g., maturity onset diabetes of the young (MODY) e latent autoimmune diabetes in adults (LADA)) são cada vez mais reconhecidas, mas constituem uma pequena parte dos casos. Não há cura definitiva para a DM. O objetivo do tratamento é a prevenção de complicações, que podem incluir doença arterial coronária, doença renal crónica (DRC), retinopatia e neuropatia. A monitorização a longo prazo e a manutenção dos níveis ideais de glicemia são fundamentais para prevenir complicações. O tratamento é específico de acordo com o tipo de diabetes, tendo como objetivo o controlo glicémico em todos os tipos; a reposição de insulina é essencial na DM tipo 1, e uma dieta saudável, mudanças no estilo de vida e fármacos são importantes na DM tipo 2.
Última atualização: Jul 6, 2022
A diabetes mellitus (DM) é uma patologia do metabolismo dos hidratos de carbono. Geralmente ocorre em indivíduos com predisposição genética e caracteriza-se pela produção inadequada de insulina ou resistência à ação da insulina no pâncreas, resultando em hiperglicemia e sequelas patológicas a longo prazo.
Fatores de risco:
A DM tipo 2 caracteriza-se pelo défice relativo de insulina e diminuição da sensibilidade à insulina.
Existem vários efeitos da hiperglicemia crónica:
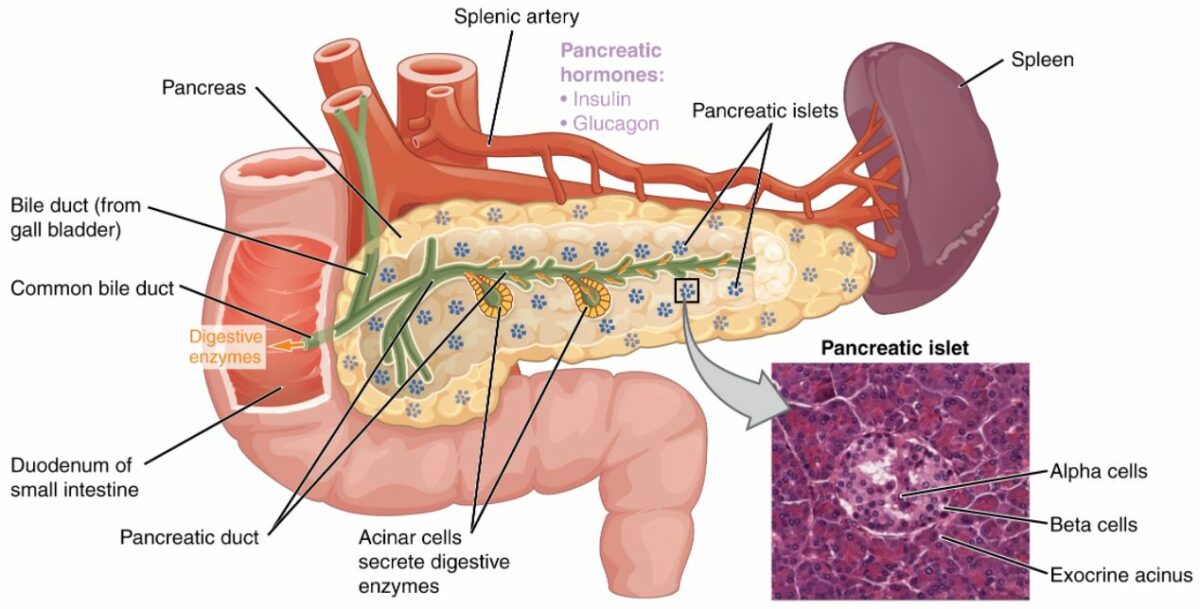
Pâncreas:
A função exócrina pancreática envolve as células acinares responsáveis pela secreção de enzimas digestivas que são transportadas para o intestino delgado pelo ducto pancreático. A função endócrina do pâncreas envolve a secreção de insulina (produzida pelas células beta) e glucagon (produzida pelas células alfa) nos ilhéus pancreáticos. Estas 2 hormonas regulam a taxa do metabolismo da glicose no organismo. A imagem microscópica revela ilhéus pancreáticos.
CAD:
A DM tipo 1 apresenta-se geralmente em contexto de urgência com CAD:
Hiperglicemia:
A DM tipo 1 também pode apresentar sintomas clássicos de hiperglicemia:
A DM tipo 2 apresenta um início gradual, permanecendo assintomática por vários anos:
O diagnóstico de diabetes baseia-se na presença de hiperglicemia inadequada no contexto de sintomas clínicos suspeitos.
| Teste | Intervalo normal | Aumento do risco de diabetes (pré-diabetes) | Diabetes |
|---|---|---|---|
| Glicose plasmática ocasional | Sintomas hiperglicémicos clássicos com glicose plasmática ocasional > 200 mg/dL | ||
|
Glicemia em jejum (jejum de 8 horas) |
< 100 mg/dL | 100–125 mg/dL |
≥ 126 mg/dL
|
|
Glicose plasmática após 2 horas, PTOG 75 g |
< 140 mg/dL | 140–199 mg/dL |
≥ 200 mg/dL
|
| Hemoglobina A1c | < 5,7% | 5,7%–6.4% | ≥ 6,5% |
A prova de tolerância oral à glicose está recomendada entre a 24.ª e a 28.ª semanas de gestação. Consideram-se resultados alterados, se:
Não existe cura definitiva para a diabetes. O tratamento centra-se na correção da hiperglicemia com insulina (tipo 1) ou medicação oral (tipo 2), evitando hipoglicemias e tratando os efeitos clínicos da hiperglicemia crónica.
A abordagem inicial é realizada com a educação e apoio do paciente.
Classes de fármacos orais utilizados para o tratamento da diabetes resistente à insulina (geralmente tipo 2):
A insulina é utilizada para o tratamento da DM tipo 1 e, por vezes, da DM tipo 2, quando os fármacos orais não são suficientes.
O fenómeno do amanhecer:
O efeito Somogyi:
Tipo 1:
Tipo 2:
Diabetes gestacional:
O risco de complicações é proporcional ao nível de hiperglicemia:
Tanto a DM tipo 1 como a DM tipo 2 podem causar complicações a longo prazo.